Вторичный неопластический процесс что это
Вторичный неопластический процесс что это
Определение: необъяснимое снижение массы тела более чем на 10% в течение 6 мес, часто вызываемое процессами, обусловленными ранее не диагностированной опухолью (нарушение метаболизма, эффект сдавливания, обструктивный стеноз, нарушение питания, продукты опухолевого метаболизма). Распространенность:
• Опухоли пищевода, желудка и двенадцатиперстной кишки: снижение массы тела вследствие нарушения питания или пищевого транзита.
• Опухоли кишечника: снижение массы тела обычно вследствие распространенных метастазов (в печень).
• Опухоли желчного пузыря: локальная прогрессия опухоли.
• Карцинома поджелудочной железы: симптоматика, обусловленная смещением, компрессией или другими проявлениями эффекта сдавливания на верхнем этаже брюшной полости и нарушениями пищеварения (карцинома протока и нарушение его проходимости более чем в 90% случаев).
Определение: опухоли обычно вызывают висцеральную боль, которая имеет тупой характер, нечеткую локализацию и сопровождается вегетативными эффектами (вазоспазм, растяжение капсулы органов, смещение и сдавливание через висцерально-кожные и висцерально-висцеральные рефлекторные дуги).
Распространенность:
• Карцинома поджелудочной железы.
• Метастазы в печень.
• Высокозлокачественая лимфома (стадия IE или IVB).
• Позадибрюшинные опухоли (саркома).
Лихорадка и ночная потливость
Определение: лихорадкой считается повышение температуры тела выше нормы (>37,5°С или ректальной температуры >38,3°С у детей), сохраняющееся на протяжении не менее 3 нед. Опухоли сопровождаются волнообразным характером лихорадки.
Распространенность:
• Абдоминальные или забрюшинные опухоли.
• Метастазы.
• Злокачественная лимфома, болезнь Ходжкина.
Острый живот, кишечная непроходимость
Определение: симптомокомплекс, включающий боль в животе, защитное напряжение мускулатуры передней брюшной стенки и изменение перистальтики кишечника.
Распространенность:
• Обструкция толстого или тонкого кишечника.
• Кровоизлияние в опухоль.
• Карциноматоз брюшины.
• Острый тромбоз воротной вены (неопластический или паранеопластиче-ский).
Асцит, плевральный выпот
Определение: скопление серозной жидкости в капиллярном пространстве между висцеральным и париетальным листками брюшины или в полости плевры (экссудат или транссудат).
• Карциноматоз брюшины.
• Метастазы в плевру, карциноматоз плевры.
• Мезотелиома: доброкачественная или злокачественная опухоль брюшины или плевры.
Диарея, запор
Карцинома прямой кишки: эпизоды диареи (с выделением ярко-красной крови), запор.
Карцинома ободочной кишки: запор или кишечная непроходимость.
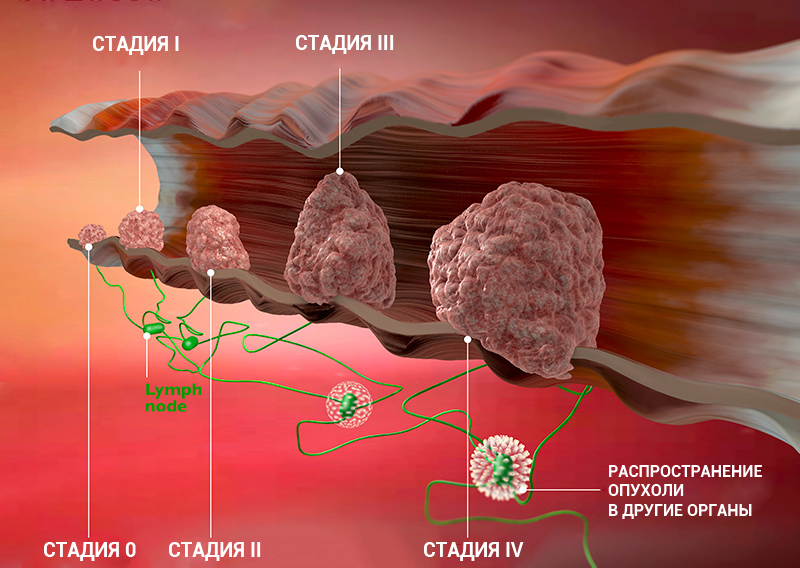
Стадии рака: классификация онкологических заболеваний
Стадия онкологического заболевания дает информацию о том, насколько велика опухоль и распространилась ли она по организму. Это помогает врачам определять прогноз пациента и план лечения.
С помощью врача-онколога, резидента Высшей школы онкологии Сергея Югая разбираемся, как врачи устанавливают стадии рака и что каждая из них означает.
На что влияет стадия онкологического заболевания?
Стадирование нужно, чтобы спрогнозировать, какие у пациента шансы на выздоровление, а также чтобы определить, какой метод лечения будет наиболее эффективен в конкретном случае, — поясняет Сергей Югай.
Все начинается с медицинского осмотра и обследований — УЗИ, КТ, МРТ, ПЭТ-КТ и других методов в зависимости от вида рака. Затем врач берет кусочек опухоли — биопсию или удаляет опухоль целиком во время операции, а после отправляет материал на гистологический анализ, чтобы поставить диагноз.
Стадии рака по TNM-классификации
Стадии онкологического процесса описывают разными способами — это зависит от вида опухоли. Один из самых распространенных способов — стадирование с помощью TNM-классификации.
Т характеризует первичную опухоль, ее размеры и вовлечение окружающих структур в опухолевый рост, например, прорастание в стенку кишки или желудка. N говорит о наличии в лимфоузлах метастазов и количестве пораженных лимфоузлов, а М — о наличии отдаленных метастазов (во внутренних органах, костях, ЦНС или лимфоузлах, которые расположены далеко от первичной опухоли), — объясняет Сергей Югай.
Индекс Т принимает значения от 0 до 4. 0 означает, что первичная опухоль не обнаружена, 1 — опухоль маленькая, а 4 — опухоль проросла в прилегающие ткани. Таким образом, чем больше цифра рядом с Т, тем ситуация сложнее. При некоторых видах рака N принимает значение 0 или 1, при других — 0, 1 или 2, а иногда — 0, 1, 2 и 3. 0 означает, что опухоль не проникла в ближайшие лимфоузлы, а 3 — что поражено множество лимфоузлов. M0 показывает, что метастазов нет, а 1 — что метастазы есть.
Онкологи выставляют стадию по TNM клинически — до операции или когда операция не планируется и патоморфологически — при изучении удаленной во время операции опухоли, — объясняет Сергей.
Клиническая стадия обозначается буквой «c», например, cT2. Патоморфологическая — буквой «p», например, pN1.
От правильной стадии зависит тактика лечения. Например, пациент — мужчина с раком желудка и стадией cT1N0M0. Это значит, что опухоль прорастает в слизистую и подслизистый слой стенки желудка. В этом случае пациенту показана операция. Если же стадия выше (cT2N1M0, например), то есть опухоль пациента прорастает в мышечный слой, и есть метастазы в лимфоузлах, то может понадобиться химиотерапия перед операцией, которая позволит улучшить результаты лечения, — добавляет Сергей.
Стадию рака могут обозначать с помощью цифр — 0, I, II, III, IV. Что это значит?
Клинические стадии (0, I, II, III, IV) тесно связаны с системой TNM. Как правило, одна клиническая стадия включает в себя несколько вариантов стадирования по TNM. Эти варианты характеризуются схожими прогнозом и подходом к лечению. Например, стадии T1N3M0, T2N3M0, T3N2M0 рака легкого объединяются в IIIВ стадию, так как при любой из этих ситуаций пациент будет иметь примерно одинаковый прогноз и тактику лечения. В этом конкретном примере необходима химиолучевая терапия, а не операция, — комментирует Сергей Югай.
Меняется ли стадия после лечения, при прогрессировании заболевания?
Нет, стадия выставляется один раз. Но есть нюансы:
Например, мы хотим посмотреть, как опухоль ответила на лечение, чтобы понять, можно ли делать операцию. После лечения опухоль уменьшилась, и мы добавляем к стадии новые данные. При прогрессировании опухолевого процесса первоначальная стадия также остается прежней, но, к сожалению, прогноз будет менее благоприятный. Например, у человека II стадия рака желудка. Он прооперирован, и прогноз у него хороший. Через 2 года врачи обнаруживают у пациента метастазы в легких. Стадия остается II, но рак у пациента уже метастатический, что очень усложняет положение, — говорит Сергей.
Бывает, что люди сравнивают свою ситуацию с историями других пациентов. Если речь идет о разных онкологических заболеваниях, то такие сравнения некорректны — это заболевания с разными прогнозами и схемами лечения:
Например, с нейроэндокринным раком поджелудочной железы люди могут жить десятилетиями, а при метастатической стадии рака поджелудочной железы — полгода или год, — объясняет врач-онколог.
Что может повлиять на прогноз людей с одинаковой стадией и одним видом рака?
Сергей Югай выделяет три фактора:
Что такое первичный рак неизвестного происхождения?
Раковая опухоль возникает в случаях, когда клетки начинают бесконтрольно расти. Такую особенность могут приобрести клетки практически любого органа. Кроме того, по мере роста опухоли они с током крови или лимфы могут переноситься в другие области тела, оседать там и давать начало росту новых очагов. Такие очаги называют вторичным раком, или метастазами, а начальную опухоль, соответственно, первичным раком.
Метастазы в любых органах классифицируют в зависимости от того, из какого органа изначально происходит опухоль. Например, вторичный очаг рака легких в печени все равно будет называться раком легких, только получит приставку «вторичный». Иногда не получается определить, в каком именно органе сначала возникла опухоль. Однако при исследовании выявляются ее метастазы в других частях тела. Если их первичный очаг определить не удается, то врачи говорят про первичный рак неизвестного происхождения, или скрытый первичный рак.
Пример выявления
Скрытый первичный рак встречается нечасто. Более того, в ходе дальнейших обследований первичный очаг может обнаружиться. Если так происходит, то опухоль более не считается первичным раком неизвестного происхождения. Ей присваивают название в соответствии с органом происхождения и, опираясь на новые данные, модифицируют схему лечения онкологического заболевания.
На практике это происходит следующим образом:
Однако в ряде случаев даже самое тщательное обследование не позволяет обнаружить первичный очаг. Более того, его не всегда получается найти даже при патологоанатомическом исследовании.
Типы раковых опухолей
Обычно опухоли классифицируют по их первичной локализации. Однако их также можно сгруппировать по типам клеток, по тому, как раковые клетки выглядят под микроскопом. Знание типа клетки может дать врачам ключ к пониманию того, из каких тканей или органов происходит данная опухоль.
Карциномы
Карцинома — это рак, который происходит из клеток, выстилающих внутреннюю или внешнюю поверхности различных органов нашего тела. Такие клетки называются эпителиальными. Наиболее распространенные типы карцином:
1) Плоскоклеточный рак
Самым ярким примером плоских клеток являются клетки, встречающиеся на поверхности кожи. Кроме того, они составляют часть слизистых оболочек многих полых органов. Плоскоклеточный рак может возникать в ротовой полости, в горле, пищеводе, легких, прямой кишке, на шейке матки, во влагалище и некоторых других органах.
2) Аденокарциномы
Эти злокачественные новообразования развиваются из железистых клеток, то есть из тех, которые способны производить какие-либо вещества. Железистые клетки входят в состав очень многих органов нашего тела, в том числе и тех, которые формально не считаются железами. Например, большинство видов раковых опухолей желудка, кишечника и толстой кишки представляют собой именно аденокарциномы и примерно 4 из 10 случаев рака легких также являются аденокарциномами.
Другие виды злокачественных опухолей
Из других типов клеток раковые новообразования возникают реже. К таким опухолям относятся:
Итак, при первичном раке неизвестного происхождения не всегда получается установить орган, где изначально возникла опухоль. Однако, исследуя под микроскопом клетки вторичного очага, чаще всего удается отнести их к одной из пяти категорий:
В дальнейшем эта информация поможет более точно идентифицировать опухоль и в конечном итоге обнаружить ее первичный очаг.
Зачем нужно искать первичный очаг?
Основная причина для поисков начальной опухоли — выбор правильной тактики лечения. Вторичные метастатические очаги состоят из тех же клеток, что и начальная опухоль, даже если развиваются в совершенно других органах. Значит, для их лечения будут эффективны те же препараты, что и для терапии первичного рака, а не те, которые используются при лечении онкопатологий органа, где развился метастаз.
Это имеет особенно важное значение при некоторых формах рака, которые хорошо поддаются лечению определенными химиотерапевтическими или гормональными препаратами. Например, такими особенностями характеризуются многие опухоли молочной железы. Их можно эффективно лечить гормональными средствами. А значит, такие же препараты подойдут и для терапии их метастазов в костях, головном мозге, печени.
К сожалению, предугадать развитие злокачественного заболевания пока практически невозможно. А потому наиболее эффективным способом борьбы с опухолями является выявление рака на 1 стадии развития. В этом случае успешному лечению поддаются более 90% всех злокачественных новообразований. Обнаружить опухоль на начальных этапах возникновения можно только при помощи периодических скринигов. Такие скрининговые программы действуют и в медицинском центре «Анадолу». На первичной консультации специалист-онколог оценит риск развития у вас онкологического заболевания и составит индивидуальный план прохождения профилактических обследований для ранней диагностики рака.
Материал подготовлен по согласованию с врачом «Анадолу», терапевтом и медицинским онкологом Шерефом Комурджу.
Неопластические поражения ЦНС в практике врача паллиативной помощи
Время чтения: 5 мин.
Актуальность в практике врача паллиативной помощи
По данным литературы, в практике врача паллиативной помощи могут встречаться неопластические менингиты и очаговые метастатические поражения головного мозга. Термином неопластический менингит обозначают метастатические опухолевые поражения оболочек мозга. Синонимами неопластического менингита являются термины лептоменингеальные метастазы, карциноматоз церебральных оболочек. Метастазы в оболочки мозга наблюдаются в 5-8% случаев всех злокачественных опухолей. Нередко клиническая картина неопластического менингита выступает первым клиническим проявлением генерализации онкологического заболевания. У пациентов паллиативного профиля с прогрессированием онкологических заболеваний также возможно развитие метастатического поражения мозговых оболочек с образованием очаговых метастатических поражений. Развитие неопластического менингита и очаговых метастатических поражений головного мозга являются осложнениями, которые значительно снижают качество жизни пациентов паллиативного профиля и часто предвещают очень короткий жизненный прогноз.
Важным для врача паллиативной помощи является понимание, что у 40-50% пациентов с онкогематологическими заболеваниями встречаются поражение мозговых оболочек и вещества головного мозга. Чаще всего при острых лейкозах и агрессивных неходжкинских лимфомах.
Опухолевые клетки могут метастазировать в головной мозг гематогенно или путем инвазии вдоль нервных корешков и сосудов. Метастазировать с током ликвора свойственно для медуллобластом, анапластических эпендимом, глиобластом, пинеобластом и гермином, а также для опухолей легкого, молочной железы, желудка, меланомы. Подавляющее большинство внутричерепных метастазов у детей лептоменингеального распространения выявляются при первичных опухолях ЦНС, например, таких как примитивные нейроэктодермальные опухоли.
Метастатические раковые клетки при меланоме. Фото: National Cancer Institute / Unsplash
Пациент паллиативного профиля может находиться под патронажем выездной службы или находиться в стационаре/хосписе с уже подтверждённым неопластическим поражением ЦНС на специализированном этапе лечения, о чем будет подтверждение в медицинской документации. Но клиническая картина неопластических поражений ЦНС может развиться у онкологических пациентов на фоне прогрессирования в конце жизни на этапе паллиативной помощи или у пациентов паллиативного профиля по неонкологическим заболеваниям без подтвержденного онкологического диагноза, как первое проявление опухолевого процесса, поэтому врачам паллиативной медицинской помощи важно помнить об этом и уметь распознавать неврологические симптомы неопластических процессов в головном мозге и мозговых оболочках.
Клиническая картина может быть различной, обусловлена сочетанием общемозговых и очаговых симптомов, зависит от локализации метастазов, их размеров, степени выраженности перифокального отека. Раздражение оболочек мозга опухолевыми клетками обуславливает возникновение классического менингеального синдрома. Развившееся поражение мозга или мозговых оболочек приводит к тяжёлым нарушениям сознания вплоть до комы, нарастанию внутричерепного давления, гидроцефалии, развитию отёка головного мозга, смещению церебральных структур в направлении большого затылочного отверстия, сдавлению ствола мозга и смерти пациента.
Отличительные неврологические признаки и симптомы неопластических поражений ЦНС
Необходимые диагностические мероприятия
Внешний вид поражений при КТ и МРТ может варьировать от отдельных узловых образований до диффузного лептоменингеального карциноматоза.
Врачи неврологи, работающие в паллиативной практике, вносят незаменимый вклад в клинико-неврологическое обследование пациентов паллиативного профиля с клиническим проявлениями неврологической симптоматики, в дифференциальную диагностику и выбор тактики ведения пациентов. Также опыт врачей офтальмологов, которые могут приходить в паллиативную помощь, может помочь в диагностике застойных дисков зрительных нервов при исследовании глазного дна у пациентов с внутричерепной гипертензией.
*В ГБУЗ “Московский многопрофильный центр паллиативной помощи ДЗМ” КТ, МРТ и исследование ликвора не производятся. В случае необходимости пациенты переводятся в специализированную клинику «ГБУЗ «ГКБ им. братьев Бахрушиных ДЗМ», где пациентам выполняются диагностические мероприятия для решения вопроса о дальнейшей тактике ведения пациента.
Прогноз и лечение
Средняя выживаемость пациентов паллиативного профиля после постановки диагноза неопластического поражения ЦНС составляет около месяца при отсутствии лечения и около 2 месяцев при симптоматической терапии стероидами. Более половины всех случаев смерти пациентов обусловлены не метастазами как таковыми, а последствиями системной опухолевой прогрессии. Основное лечение направлено на поддержание организма с использованием противосудорожных препаратов, антикоагулянтов, глюкокортикоидов. Глюкокортикоидные гормоны занимают важное место в терапии пациентов, положительно влияют на продолжительность жизни, уменьшают отек головного мозга, уменьшают внутричерепное давление, устраняют неврологические симптомы.
Онкологическая помощь носит паллиативный характер и ставит перед собой задачи максимально сократить размеры имеющихся опухолевых проявлений, устранение симптомов, связанных с патологическим процессом, и улучшение качества жизни пациентов.
Также назначается обезболивающая терапия, как правило, наркотическими анальгетиками.
В практике врача паллиативной помощи могут встречаться пациенты с раком молочной железы или гематологическими злокачественными новообразованиями, которым по тем или иным причинам не проводилась потенциально эффективная химиотерапия. Необходимо помнить, что такие пациенты имеют вероятность получить регрессию опухолевых проявлений в ЦНС, если им назначить противоопухолевое лечение. Напротив, у пациентов с другими видами рака (например, легкого, меланома) обычно крайне неблагоприятный прогноз (1-4 месяца) с лечением или без него. Варианты лечения включают паллиативную химиотерапию, облучение или их комбинацию. Интратекальное введение (2 раза в неделю до полной санации ликвора) химиопрепаратов (метотрексат, цитарабин) и глюкокортикоидов показано при нейролейкемии, связанной с прогрессированием онкогематологических заболеваний. Только при мультидисциплинарном подходе и принятии решений с пациентом и его близкими возможно решение вопроса о выборе тактики ведения пациента.
Психологическая помощь
Психологическая помощь является крайне важной для пациентов с опухолевыми проявлениями в головном мозге, так как пациенты часто страдают от переменчивого настроения, повышенной тревожности, выраженных нарушений когнитивной функции. В психологической помощи нуждаются и родственники пациентов. Поэтому необходимы консультации психотерапевта не только для пациентов, но и для их близких. Помощь включает консультации психотерапевта, подбор седативных средств, транквилизаторов, антидепрессантов и снотворных препаратов.
Резюме
Для многих пациентов паллиативного профиля неопластические проявления в ЦНС представляют собой предтерминальный диагноз, при котором, как правило, противоопухолевая терапия не требуется. Установление диагноза у таких пациентов может быть важно для прогнозирования неврологических проблем, которые могут развиться (например, судороги, головная боль, корешковые боли). Решение о том, следует ли начинать противоопухолевое лечение, должно приниматься после консультации с радиологом и онкологом, и правильное паллиативное лечение способно привести к временной частичной ремиссии, продлить жизнь пациентов на 2-3 месяца. Внимание врачей паллиативной помощи должно быть направлено на коррекцию симптомов с целью улучшения качества жизни пациентов.
Коммуникация с пациентом и его близкими в принятии непростых решений о тактике ведения пациента является важным аспектом, позволяющим принимать решение о необходимости паллиативной противоопухолевой терапии вместе с пациентом и его близкими.
Своевременная преемственность между специализированной помощью и паллиативным этапом лечения пациентов с неопластическими поражениями ЦНС, взаимодействие врачей паллиативной практики с онкологами, радиологами для принятия правильного взвешенного решения о тактике ведения каждого конкретного пациента является залогом качественной жизни пациентов на паллиативном этапе.
Литература:
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.
Вторичные (метастатические) опухоли печени
Общее число больных с метастазами в печень составляет приблизительно одну треть от общего количества больных злокачественными опухолями.
В России ежегодно выявляют около 450 тысяч новых больных раком.
У значительной части из них уже имеются метастазы в печени, у других пациентов метастазы в печень могут быть выявлены в разные сроки после установления диагноза рака.
Количество всех больных с метастазами в печени в России составляет более 100 тысяч, что в десятки раз превосходит количество всех больных первичными опухолями печени и внутрипеченочных желчных протоков.
Метастазы в печень наиболее часто наблюдаются у больных с первичной опухолью толстой кишки, легких, желудка, поджелудочной железы, молочной железы. Рак желчевыводящих путей, пищевода, яичников, предстательной железы, почек, а также меланома реже поражают печень.
Чаще всего метастазы в печени повторяют строение первичных опухолей. Однако в ряде случаев метастазы отличаются от первичных опухолей по степени дифференцировки (созревания) опухолевых клеток, что затрудняет установление принадлежности первичной опухоли.
Как правило, метастатическое опухоли печени редко наблюдаются у больных циррозом печени. Это можно объяснить плохими условиями для фиксации и размножения опухолевых клеток в рубцовоизмененном органе.
Метастатический рак печени обычно характеризуется быстрым прогрессированием и отсутствием специфических лабораторных и клинических признаков.
Всех больных с метастазами в печени делят на две группы независимо от источников метастазирования:
(Более трех метастазов считаются множественными).
У больных с единичными метастазами симптомы заболевания напоминают проявления первичного рака печени (увеличение печени и тупые боли в правом подреберье при незначительных размерах опухоли).
У пациентов с множественными метастазами местные и общие симптомы более выражены и характеризуются нарастающей печеночной недостаточностью и осложнениями в виде механической желтухи.
У некоторых больных возникает отек нижних конечностей и расширение вен передней брюшной стенки в результате сдавления нижней полой вены. У 30% больных уже в момент установления диагноза имеется асцит (скопление жидкости в животе) за счет поражения брюшины.
Диагностика
Регулярное наблюдение и обследование больных, перенесших лечение по поводу злокачественной опухоли, позволяет относительно рано выявить метастазы в печени и провести соответствующее лечение. Прогноз (исход) заболевания лучше в случае обнаружения метастазов в печени после окончания лечения первичного рака различных локализаций по сравнению с больными, у которых метастазы выявлены в момент диагностики первичной опухоли.
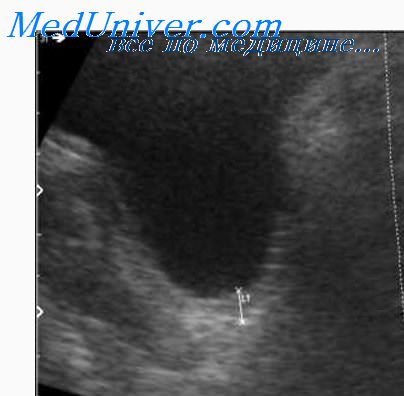
Ультразвуковое исследование (УЗИ) позволяет решить большинство диагностических задач: размеры метастазов, связь их с крупными сосудами и протоками печени. Использование УЗИ во время операции дает возможность выявить дополнительные очаги опухоли внутри печени и помогает использовать методы местного воздействия на метастазы.
Рентгеновская компьютерная томография (РКТ) и магнитно-резонансная томография (МРТ) обычно не более эффективны, чем УЗИ, однако могут дать дополнительную полезную информацию, особенно при решении вопроса о хирургическом лечении метастазов в печени.
Пункционная биопсия (взятие кусочка ткани) печени показана в тех случаях, когда природа очагов в печени вызывает сомнения.
Ангиография (контрастное исследование сосудов) печени целесообразна при хорошо кровоснабжающихся метастазах и может помочь в уточнении локализации опухолевых очагов и их происхождении.
Всестороннее обследование позволяет решить комплекс вопросов, связанных с первичной опухолью, и определить план лечения по поводу метастатического поражения печени.
Лечение и прогноз (исход)
Лечение больных с метастазами в печень имеет особенности, отличные от лечения больных с первичными злокачественными опухолями печени и внутрипеченочных желчных протоков.
Ввиду биологических особенностей рака толстой кишки и его метастазирования, больные этой группы с метастазами в печень выделены в отдельную группу.
При хирургическом лечении метастазов рака толстой кишки большое значение придается прогностическим факторам, позволяющим судить об исходе заболевания.
К таким факторам относятся:
5-летняя выживаемость больных с метастазами рака толстой кишки в печень, перенесших частичное удаление печени, составляет 25-35%. При первично неоперабельных (неудалимых) метастазах рака толстой кишки в печени возможно проведение системной (внутривенной) и регионарной (через сосуды печени) химиотерапии. При этом после такого лечения у 15% больных удается выполнить операцию.
В первые два года у 40-60% оперированных больных может развиться рецидив (возврат) заболевания в печени. К концу третьего года без рецидива остаются около 30% оперированных больных.
К локальным методам лечения метастазов рака толстой кишки в печени относятся: радиочастотная термодеструкцая (разрушение опухоли высокой температурой), криодеструкция (уничтожение метастазов низкими температурами), введение в опухолевые узлы этанола и др.
Для системной химиотерапии больных с метастазами рака толстой кишки используют различные противоопухолевые препараты и их комбинации: фторурацил, тегафур, капецитабин, иринотекан, оскалиплатин, ралтитрексед. Эффект от химиотерапии наблюдается у 14-50% больных.
Комбинированное (сочетанное) лечение больных с метастазами рака толстой кишки в печень дает наилучшие отдаленные результаты.
Лечение метастазов других опухолей в печень
Выживаемость больных при хирургическом лечении не зависит от сроков обнаружения метастазов после удаления первичной опухоли, объема оперативных вмешательств, размеров и количества метастазов. Показатели отдаленной выживаемости лучше после резекции печени, чем при химиотерапии. Непременным условием резекции печени по поводу метастазов является полное удаление первичной опухоли. Криодеструкция, микроволновая гипертермическая коагуляция, внутриопухолевое введение этанола, уксусной кислоты, ультразвуковая фокусная, лазерная, радиочастотная термодеструкция метастазов в печени в сочетании с местной или системной химиотерапией и резекцией печени носят паллиативный характер и направлены на увеличение продолжительности жизни. Все указанные методы лечения характеризуются удовлетворительной переносимостью больными.
Комбинированное лечение
У больных с химиочувствительными метастазами в печени (рак молочной железы, рак яичка, рак яичников) оптимальным является применение операции с предварительной химиотерапией и возможной химиотерапией после операции по поводу изолированного поражения печени.
Другим вариантом лечения может быть операция в комбинации с местным воздействием (радиочастотная термодеструкция, криодеструкция, введение в опухоль этанола и др.)