Впс ооо что это за диагноз
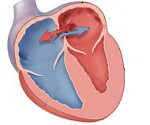
Открытое овальное окно
Введение
Такое сообщение между предсердиями необходимо только в период внутриутробного развития, пока не используется формирующаяся дыхательная система. В норме овальное окно должно зарастать в первые недели или месяцы после рождения; в противном случае говорят об открытом овальном окне как об одном из вариантов врожденного порока сердца.
Необходимо отметить, что такой порок является весьма распространенным: по оценкам специалистов, от четверти до трети людей в общей популяции живут с открытым овальным окном, причем многие из них об этом своем анатомическом дефекте либо не знают до конца жизни, либо узнаю́т случайно, например, в ходе планового профилактического осмотра. Однако для ряда категорий населения открытое овальное окно является значимым фактором риска; одну из наиболее обширных таких групп составляют профессиональные спортсмены.
Причины
Этиопатогенез незаращения овального окна остается неясным. Ведущей причиной в настоящее время считается наследственная предрасположенность, однако данная гипотеза нуждается в детальном и доказательном обосновании на генетическом уровне. Известно, по крайней мере, что открытое овальное окно достоверно часто (т.е. неслучайно) сочетается с другими врожденными пороками сердца. С большой вероятностью можно предполагать также влияние распространенных вредностей в период гестации: курение и употребление алкоголя беременной женщиной, экологически неблагоприятная обстановка, бытовая химия, прием медикаментов, интоксикации, вирусные инфекции, бедный микроэлементами рацион, лучевые нагрузки и мн.др. Сообщается о возможной патогенетической роли сосудистой патологии (тромбофлебит, тромбоэмболия легочной артерии) и преждевременных родов.
Установлено, что открытию овального окна в зрелом возрасте могут способствовать профессиональные занятия тяжелой атлетикой, силовыми видами спорта и особенно дайвингом.
Симптоматика
Как указано выше, открытое овальное окно у большинства пациентов является бессимптомной аномалией, которая практически не влияет на качество жизни и потому остается недиагностированной. Однако в малосимптомных случаях специфические признаки все же наблюдаются и могут быть распознаны опытным кардиологом: цианотичный оттенок носогубного треугольника (появляющийся, например, у спортсмена во время интенсивной тренировки или тредмил-теста), частые мигрени, предрасположенность к респираторным инфекциям, сниженный аппетит. В более выраженных случаях могут возникать приступы беспричинной слабости и тахикардии, онемения конечностей, внезапные обмороки, симптоматика дыхательной недостаточности.
Диагностика
При подозрении на незаращенное овальное окно (а такая настороженность может возникнуть в ходе аускультации, если различаются характерные шумы) в целях доказательной уточняющей и дифференциальной диагностики назначают, как правило, несколько инструментальных исследований: функциональные электрокардиографические пробы, ЭхоКГ, рентгенографию. В некоторых случаях подтвердить диагноз может только зондирование миокарда.
Случаи бессимптомного овального окна в лечении, как правило, не нуждаются и требуют лишь наблюдения у кардиолога с отслеживанием динамики. Исключение составляют пациенты, пережившие острые нарушения мозгового кровообращения – им могут назначаться антикоагулянты.
В случаях, когда открытое овальное окно проявляется клинически значимой симптоматикой и снижает качество жизни, может привести к профессиональной непригодности или стать причиной т.н. внезапной сердечной смерти (частота которой в большом спорте существенно выше, чем в среднем по популяции), рассматривается вопрос о кардиохирургическом вмешательстве. Тщательно взвешиваются показания, возможные противопоказания и потенциальные риски, эффективность консервативного лечения. Если решение принято в пользу операции, изучается возможность малоинвазивной эндоваскулярной окклюзии (закрытие окна с катетерным доступом), которая имеет ряд преимуществ по сравнению с открытым вмешательством на сердце.
Врожденный порок сердца
Врожденный порок сердца – это аномальное строение органа, характеризующееся различными дефектами в области крупных сосудов, артерий. Согласно клиническим данным на каждую 1000 здоровых людей приходится от 8 до 9 пациентов с пороками сердца.
Пройти диагностику на наличие признаков болезни, а также получить своевременную помощь специалиста можно в нашем медицинском центре «Клиника ABC». У нас можно пройти исследования на наличие признаков сердечно-сосудистых заболеваний, включая врожденные и не врожденные пороки сердца. При подозрениях на патологию специалисты сервиса проведут дополнительную диагностику и назначат соответствующее лечение.
Причины врожденного порока сердца
В большинстве случаев заболевание поддается лечению. Однако для назначения эффективной терапии необходимо установить возможную причину развития патологического процесса.
Факторы, причины врожденного порока сердца:
Виды пороков
Дефекты в строении сердца подразделяются на несколько основных видов в зависимости от нарушений функций кровообращения. При этом учитывается симптоматика проявлений, связанных с развитием ВПС.
На классификацию непосредственное влияние оказывают особенности сброса крови (кровообращения) между различными отделами сердца. Также учитываются дефекты в области аортального и легочного ствола, нарушения в функционировании клапана.
Процессы кровоснабжения при этом могут сопровождаться дополнительными признаками, выражающимися развитием цианоза – посинением отдельных участков кожных покровов, а также слизистых оболочек, вызванным недостаточным поступлением кислорода в ткани.
Виды врожденных пороков сердца:
Врожденные пороки сердца могут сопровождаться дополнительными нарушениями в области сердечно-сосудистой и дыхательной системы.
Клинические проявления
Определить наличие болезни на начальных этапах развития не представляется возможным. В запущенных случаях диагностировать заболевание можно по внешним признакам.
Симптоматика заболевания различается в зависимости от конкретного нарушения и подразделяется согласно фазам протекания патологического процесса.
Этапы развития болезни:
При сердечной недостаточности у детей отмечается физическая недоразвитость, хроническая усталость, слабость, побледнение или посинение кожных покровов, образование отечностей в ногах, изменение формы ногтевых пластин или фаланг пальцев.
Как диагностировать
Определить наличие болезни и установить точный диагноз, что это ВПС, можно по соответствующим признакам или посредствам диагностических мероприятий.
На ранних сроках гестации выявить патологию можно с помощью УЗИ или скрининга. При наличии подозрений на развитие болезни могут быть назначены дополнительные методы исследований.
Диагностика врожденных пороков сердца включает в себя следующие этапы и процедуры:
Как лечить
Врожденный порок сердца требует незамедлительной медицинской помощи. Схема лечения определяется лечащим специалистом на основе клинических данных и вида заболевания.
Пройти диагностику или получить консультацию кардиолога можно в нашей клинике. Индивидуальный подход к пациенту и наличие современного оборудования помогут вовремя выявить заболевание и предотвратить возможные рецидивы. Лечение в центре «Клиника ABC» проводится с подбором индивидуальных схем, а также с учетом физиологических особенностей организма пациента. Работа осуществляется специалистами высших категорий при помощи высокотехнологичного оборудования.
Записаться на прием можно по указанным телефонам или при личном посещении медицинского центра.
Открытое овальное окно
Общие сведения
Причины открытого овального окна
Причины неполного закрытия овального окна не всегда бывают ясны. Считается, что к открытому овальному окну могут привести наследственная предрасположенность, недоношенность ребенка, врожденные пороки сердца, соединительнотканная дисплазия, воздействие неблагоприятных факторов внешней среды, курение и употребление алкоголя женщиной во время беременности. В силу генетических особенностей диаметр клапана может быть меньше диаметра овального отверстия, что будет препятствовать его полному закрытию.
Открытое овальное окно может сопутствовать врожденным порокам митрального или трикуспидального клапанов, открытому артериальному протоку.
Факторами риска открытия клапана овального окна могут быть значительные физические нагрузки у спортсменов, занимающихся тяжелой атлетикой, борьбой, атлетической гимнастикой. Особенно актуальна проблема открытого овального окна у водолазов и дайверов, погружающихся на значительную глубину и имеющих в 5 раз более высокий риск развития кессонной болезни. У пациентов с тромбофлебитом нижних конечностей или малого таза с эпизодами ТЭЛА в анамнезе сокращение сосудистого русла легких может вызывать повышение давления в правых отделах сердца и возникновение функционирующего открытого овального окна.
Особенности гемодинамики при открытом овальном окне
Открытое овальное окно располагается на дне овальной ямки на внутренней левой стенке правого предсердия, часто имеет небольшой размер (с булавочную головку) и щелевидную форму. Размер открытого овального окна составляет в среднем 4,5 мм, но может достигать 19 мм. Открытое овальное окно, в отличие от дефекта межпредсердной перегородки, имеет клапанное строение, обеспечивающее непостоянство межпредсердного сообщения, возможность сброса крови только в одном направлении (из малого круга кровообращения в большой).
Клиническое значение открытого овального окна неоднозначно. Открытое овальное окно может не вызывать гемодинамических нарушений и не оказывать негативного воздействия на здоровье пациента за счет небольшого размера и наличия клапана, препятствующего шунту крови слева направо. Большинство людей с открытым овальным окном не подозревают об этой аномалии и ведут обычный образ жизни.
Наличие открытого овального окна у больных первичной легочной гипертензией считается прогностически благоприятным в плане продолжительности жизни. Однако превышение давления в правом предсердии по сравнению с левым при открытом овальном окне приводит к периодическому возникновению право-левого шунта, пропускающего определенный объем крови и приводящего к гипоксемии, преходящим нарушениям мозгового кровообращения (ТИА), развитию угрожающих жизни осложнений: парадоксальной эмболии, ишемического инсульта, инфаркта миокарда, инфаркта почки.
Симптомы открытого овального окна
Открытое овальное окно не имеет специфических внешних проявлений, в большинстве случаев протекает латентно, иногда может сопровождаться скудной симптоматикой. Косвенными признаками открытого овального окна могут являться: резкая бледность или цианоз кожи в области губ и носогубного треугольника при физическом напряжении (плаче, крике, кашле, натуживании, купании ребенка); склонность к частым простудным и воспалительным бронхолегочным заболеваниям; замедление физического развития ребенка (плохой аппетит, недостаточная прибавка в весе), низкая выносливость при физических нагрузках, сочетающаяся с симптомами дыхательной недостаточности (одышкой и тахикардией); внезапные обмороки и симптомы нарушения мозгового кровообращения (особенно у пациентов молодого возраста, при варикозной болезни вен, тромбофлебите нижних конечностей и малого таза).
Диагностика открытого овального окна
Изучение анамнеза и физикальный осмотр пациента часто не позволяют сразу определить наличие открытого овального окна, а могут лишь допустить возможность данной аномалии межпредсердной перегородки (цианоз кожи, обмороки, частые ОРВИ, отставание развития ребенка). Аускультация помогает выявить присутствие сердечных шумов как результат патологического шунта крови из камеры с более высоким давлением в камеру с низким давлением.
Для установления точного диагноза открытого овального окна используются инструментальные исследования и методы визуализации: ЭКГ (в покое и после физической нагрузки), обычная и доплер- ЭхоКГ, рентгенография грудной клетки, зондирование полостей сердца.
При открытом овальном окне на электрокардиограмме появляются изменения, свидетельствующие о повышении нагрузки на правые отделы сердца, особенно на правое предсердие. У лиц старшего возраста с открытым овальным окном могут выявляться рентгенологические признаки увеличения правых камер сердца и повышение объема крови в сосудистом русле легких.
У новорожденных и у детей раннего возраста применяют трансторакальную двухмерную эхокардиографию, позволяющую визуально определить наличие открытого овального окна и его диаметр, получить графическое изображение движений створок клапана во времени, исключить дефект межпредсердной перегородки. Доплер-ЭхоКГ в графическом и цветовом режиме помогает уточнить наличие и размер открытого овального окна, выявить турбулентный поток крови в области овального отверстия, его скорость и примерный объем шунта.
У детей старшего возраста, подростков и взрослых для диагностики открытого овального окна используют более информативную чреспищеводную ЭхоКГ, дополненную пробой с пузырьковым контрастированием и пробой с натуживанием (пробой Вальсальвы). Пузырьковое контрастирование улучшает визуализацию открытого овального окна, позволяет определить его точные размеры, дать оценку патологического шунта крови.
Наиболее информативным, но более агрессивным методом диагностики открытого овального окна является зондирование сердца, которое проводят непосредственно перед оперативным лечением в специализированном кардиохирургическом стационаре.
Обследование на наличие открытого овального окна необходимо пройти пациентам с варикозной болезнью, тромбофлебитом, нарушением мозгового кровообращения, хроническими заболеваниями легких, входящим в группу риска развития парадоксальной эмболии.
Лечение открытого овального окна
При бессимптомном течении открытое овальное окно может считаться вариантом нормы. Пациентам с открытым овальным окном при наличии эпизода транзиторной ишемической атаки или инсульта в анамнезе для профилактики тромбоэмболических осложнений назначается системная терапия антикоагулянтами и дезагрегантами (варфарином, ацетилсалициловой к-той). Методом контроля антикоагулянтной терапии является международное нормализованное отношение (МНО), которое при открытом овальном окне должно находиться в диапазоне 2-3.
Необходимость устранения открытого овального окна определяется объемом шунтированной крови и его влиянием на работу сердечно-сосудистой системы. При небольшом сбросе крови, отсутствии сопутствующей патологии и осложнений операция не требуется.
При выраженном патологическом сбросе крови из правого предсердия в левое выполняют малотравматичную рентгенэндоваскулярную окклюзию открытого овального окна. Операцию проводят под рентгенологическим и эхокардиоскопическим контролем с помощью специального окклюдера, который, раскрываясь, полностью закупоривает отверстие.
Прогноз открытого овального окна
Пациентам с открытым овальным окном рекомендуется регулярное наблюдение у врача-кардиолога и ЭхоКГ контроль. Выполненная эндоваскулярная окклюзия открытого овального окна позволяет пациентам вернуться к обычному ритму жизни без ограничений. В первые 6 месяцев после оперативного лечения открытого овального окна рекомендован прием антибиотиков для профилактики развития бактериального эндокардита. Наибольший эффект от эндоваскулярного закрытия открытого овального окна отмечается у больных с платипноэ, имевших выраженный сброс крови справа налево.
Порок сердца: причины, симптомы, диагностика, лечение
Порок сердца – это деформация и патологические изменения в структуре клапанов, перегородок и стенок камер, которые ведут к неправильной работе органа и нарушению внутрисердечной гемодинамики.
Заболевание бывает врожденным и приобретенным. Вероятность передачи врожденного порока сердца от матери ребенку составляет от 3% до 50%. У клинически здоровых родителей риск рождения ребенка с такой патологией равен 1% [1].
Порок сердца связан с высоким риском внутриутробной и детской смертности, внезапной смерти у пациентов старшего возраста, а также снижает качество жизни и трудоспособность, приводит к инвалидизации.
Профилактика заболевания включает грамотное планирование беременности, здоровый образ жизни, своевременную диагностику и лечение патологии на ранних стадиях. Наиболее эффективной терапией считается хирургическое вмешательство.
Классификация и причины пороков сердца
По происхождению выделяют два основных класса этого заболевания.
По общей оценке гемодинамики пороки сердца бывают компенсированными, субкомпенсированными или декомпенсированными.
По числу пораженных клапанов выделяют многоклапанный (трикуспидальный или митральный) или комбинированный порок сердца (с вовлечением обоих клапанов и/или аорты).
Симптомы порока сердца
При незначительном нарушении симптомы заболевания длительное время не проявляются. Если гемодинамика серьезно нарушена, то отмечаются одышка, синюшность кожи, отеки, боли в области сердца, учащенное сердцебиение, беспричинный кашель, повышенная утомляемость, ухудшение трудоспособности, головокружение и обмороки, повышенное или пониженное артериальное давление. При аускультации также выявляют шум в сердце.
У новорожденных порок сердца проявляется появлением синюшности при кормлении грудью, холодными конечностями и кончиком носа, плохим прибавлением веса, отставанием в развитии.
Диагностика пороков сердца
Врач может заподозрить заболевание при первичном осмотре по таким внешним признакам, как синюшность или бледность кожи, одышка в покое. При аускультации выслушиваются характерный шум в сердце или нарушения ритма. С помощью пальпации врач выявляет отеки, пульсацию вен, границы печени. Перкуторно прослушиваются легкие и сердечные тоны, определяются границы сердца.
Важное значение имеет сбор анамнеза: жалобы пациента (для детей – симптомы, которые наблюдаются родителями), хронические, наследственные и перенесенные инфекционные заболевания.
Для подтверждения и уточнения диагноза проводят дополнительные обследования.
Лабораторная диагностика порока сердца включает общий анализ крови (лейкоформула, гематокрит), анализ мочи по Нечипоренко. Из инструментальных методов применяют электрокардиограмму, суточный мониторинг по Холтеру, УЗИ сердца, рентгенографию органов грудной клетки, МРТ сердца и крупных сосудов, ЭХО-КГ.
Лечение порока сердца
При врожденной патологии диагноз обычно известен еще до родов. Эффективным считается только хирургическое лечение, направленное на полное устранение причины. Чем раньше будет проведена операция по коррекции порока сердца, тем больше шансов на то, что дефект не скажется на развитии ребенка, и тем меньше риск послеоперационных осложнений. Если такое вмешательство невозможно, то ребенку назначают специальный режим физической активности и питания.
Тактика лечения приобретенного заболевания предусматривает комплексный подход. В этой подгруппе пациентов сначала применяют медикаментозное (симптоматическое) лечение, диетотерапию, коррекцию образа жизни. При отсутствии эффекта, ухудшении симптомов или риске осложнений назначают операцию.
Прогноз при пороке сердца
Ввиду серьезности заболевания остро встает вопрос о том, сколько живут пациенты с пороком сердца и как увеличить продолжительность их жизни.
Согласно статистике, 25% детей с врожденной патологией умирают в раннем младенчестве и еще порядка 50% – на первом году жизни. Без лечения до подросткового возраста доживают около 10% детей. Благодаря современным технологиям до 80% людей с врожденным пороком сердца доживают до средних лет [2].
При клапанных пороках сердца отмечается высокий процент внезапной смерти, поэтому своевременность хирургического лечения в этой подгруппе пациентов играет решающую роль.
Приобретенная патология может проявиться в позднем возрасте. Продолжительность жизни в этом случае зависит от общего состояния здоровья пациента, физической выносливости, индивидуальных особенностей, условий жизни и работы.
Профилактика и рекомендации при пороках сердца
Врожденный порок сердца можно предотвратить только путем комплексной оценки состояния здоровья родителей при планировании беременности, соблюдения полноценной диеты и надлежащих условий для беременной женщины.
Профилактика приобретенного порока сердца заключается в своевременном и полном излечении основного заболевания, вызвавшего патологию. Общие рекомендации включают соблюдение кардиотрофической диеты, отказ от курения и алкоголя, умеренные физические нагрузки, избегание простудных и инфекционных заболеваний, прохождение регулярного осмотра у кардиолога.
Критические врожденные пороки сердца у новорожденных
Общая информация
Краткое описание
Название протокола: Критические врожденные пороки сердца у новорожденных
Критический порок сердца – ВПС, сопровождающийся развитием критического состояния [3].
Характерная особенность критических ВПС – отсутствие или слабая выраженность компенсаторных реакций. Если не проводится экстренная терапия (например введение простогландинов) или не выполняется оперативная коррекция, ребенок погибает в течение 1-ых дней или недель жизни [8].
Критическое состояние – это состояние, сопровождающееся острым дефицитом сердечного выброса, быстрым прогрессированием сердечно-сосудистой недостаточности, тканевой гипоксией с развитием декомпенсированного метаболического ацидоза [4].
Код протокола:
Сокращения, используемы в протоколе:
| АВСД – атриовентрикулярный септальный дефект АД – артериальное давление АК – аортальный клапан АТК – атрезия трикуспидального клапана ВИЧ – вирус иммунодефицита человека ВПС – врожденный порок сердца ДМЖП – дефект межжелудочковой перегородки ДМПП – дефект межпредсердной перегородки ИФА – иммуноферментный анализ МКК – малый круг кровообращения ОАП – открытый артериальный проток ООО – открытое овальное окно ПЦР – полимеразная цепная реакция СГЛС – синдром гипоплазии левого сердца СДР – синдром дыхательных расстройств СЛА – стеноз легочной артерии ТАДЛВ – тотальный аномальный дренаж легочных вен ТМС – транспозиция магистральных сосудов ТФ – Тетрада Фалло ЭКГ – электрокардиография |
Дата разработки/пересмотра протокола: 2015 год.
Категория пациентов: новорожденные, дети.
Пользователи протокола: детские кардиологи, неонатологи, детские кардиохирурги, детские анестезиологи-реаниматологи, педиатры, врачи общей практики.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация:
Клиническая классификация врожденных пороков сердца у новорожденных и грудных детей:
Анатомо-физиологическая классификация ВПС:
· ВПС с артериовенозным сбросом, бледного типа, сопровождающиеся перегрузкой малого круга кровообращения (ДМЖП, ДМПП, ОАП, АВСД);
· Пороки с веноартериальным сбросом – пороки синего типа (тетрада Фалло (ТФ), атрезия трикуспидального клапана (АТК));
· ВПС, сопровождающий обструкцией кровотоку (стеноз аортального клапана (САК), стеноз легочной артерии (СЛА), коарктация аорты).
Синдромальная классификация ВПС у новорожденных и детей первого года жизни [3,4]:
· ВПС, сопровождающиеся артериальной гипоксемией (хроническая гипоксемия, гипоксемический приступ, гипоксемический статус);
· ВПС, проявляющиеся преимущественно сердечной недостаточностью (острая сердечная недостаточность, застойная сердечная недостаточность, кардиогенный шок);
· ВПС, проявляющееся нарушениями ритма сердца (постоянная тахикардия, полная атриовентрикулярная блокада, пароксизмальная тахикардия).
У новорожденных и детей первого года жизни целесообразно выделять состояния, зависящие от функционирования фетальных коммуникаций – ВПС, при которых гемодинамика, обеспечение адекватного кровотока, оксигенация тканей возможны только при сохранении функционирующих фетальных коммуникаций (открытое овальное окно (ООО), ОАП, аранциев проток) [1,2,3]. При естественном закрытии указанных коммуникаций возникает критическая ситуация, которая реализуется либо через синдром прогрессирующей артериальной гипоксемии, либо через синдром сердечной недостаточности.
Классификация критических состояний:
Классификацией, объединяющей патофизиологические аспекты и клинические проявления ВПС, является схема прогноза критических состояний, предложенная Л.М. Миролюбовым [3].
Рисунок № 1: Прогноз критических состояний при ВПС у новорожденных
Классификации ВПС по возможности радикальной коррекции (Turley K. et al., 1980):
1 группа – пороки, при которых возможна только радикальная коррекция: стеноз аорты, стеноз лёгочной артерии, ТАДЛВ, трёхпредсердное сердце, коарктация аорты, открытый артериальный проток, дефект аортолёгочной перегородки, ДМПП, стеноз или недостаточность митрального клапана;
3 группа – пороки, при которых в грудном возрасте возможны только паллиативные операции: единственный желудочек сердца, некоторые варианты отхождения магистральных сосудов от правого или левого желудочка со стенозом лёгочной артерии, атрезия трёхстворчатого клапана, атрезия митрального клапана, гипоплазия желудочков сердца.
Этиология и патогенез
Клиническая картина
Cимптомы, течение
Диагностические критерии постановки диагноза:
Сроки манифестации клинических проявлений ВПС напрямую зависят от гемодинамики порока и физиологических изменений кровотока, происходящих в организме ребенка после рождения, и представлены в таблице № 1 (приложение № 1) [3,6].
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· физикальный осмотр;
· определение наличия цианоза;
· подсчет ЧД в минуту;
· подсчет ЧСС в минуту;
Дополнительные диагностические обследования, проводимые на амбулаторном уровне (в счучае обращения в поликлинику):
· пульсоксиметрия;
· ЭКГ.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: (роды на дому, ранняя выписка из родильного дома)
Госпитализация проводится в экстренном порядке без проведения исследований в кардиохирургический центр (в случае нахождения в учреждении родовспоможения):
· ОАК;
· ОАМ;
· Биохимия крови: АЛТ, АСТ, билирубин, мочевина, креатинин, общий белок, СРБ;
· ЭКГ;
· Рентгенография органов грудной клетки;
· ЭХОКГ;
· кал на патологическую флору;
· ИФА на маркеры гепатитов В и С;
· ИФА на ВИЧ.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (родильный дом, перинатальный центр):
· измерение артериального давления на руках и ногах с определением градиента давления между верхними и нижними конечностями;
· суточный баланс жидкости;
· пульсоксиметрия (с определением сатурации кислорода на всех конечностях и расчетом градиента между правой руками и ногами) – в качестве скрининга всем новорожденным;
· ОАК;
· ОАМ;
· биохимический анализ крови: АЛТ, АСТ, билирубин, мочевина, креатинин, общий белок, СРБ;
· коагулограмма;
· определение КЩС крови;
· ЭКГ;
· рентгенография органов грудной клетки;
· ЭХОКГ;
Дополнительные диагностические обследования, проводимые на стационарном уровне (родильный дом, перинатальный центр):
· микробиологическое исследование (мазок из зева, носа, пупочной раны и т.д.);
· кал на патологическую флору;
· Кровь на стерильность.
· ИФА на ВУИ (вирус простого герпеса, цитомегаловирус, токсоплазмоз, хламидии, микоплазмы) с определением Ig G, Ig M;
· ПЦР на ВУИ (вирус простого герпеса, цитомегаловирус, токсоплазмоз, хламидии, микоплазмы) с определением Ig G, Ig M
· НСГ;
· УЗИ органов брюшной полости;
· УЗИ плевральной полости;
· Осмотр глазного дна.
· КТ-ангиография сердца и магистральных сосудов.
Кратность проведения исследований и сроки проведения представлены в таблице № 2.
Таблица № 2. Основные мероприятия/дополнительные мероприятия:
| № | вид исследования | кратность проведения | сроки проведения |
| Основные исследования | |||
| 1. | Ежедневный осмотр | каждый день | в утренние часы, повторно при изменении состояния |
| 2. | контроль температуры тела | каждый день | постоянно (мониторирование жизненно-важных параметров) |
| 3. | контроль АД | каждый день | постоянно (мониторирование жизненно-важных параметров) |
| 4. | контроль Sat O2 | каждый день | постоянно (мониторирование жизненно-важных параметров) |
| 5. | контроль диуреза | ежедневно | в течение суток |
| 5. | ОАК | 7 раз | с интервалом 2-3 дня, дополнительно при изменении состояния, либо в случае необходимости контроля выявленных изменений; |
| 6. | ОАМ | 7 раз | с интервалом 2-3 дня, дополнительно при изменении состояния, либо в случае необходимости контроля выявленных изменений; |
| 7. | Биохимия крови (определение уровня белка, электролитов, АЛТ, АСТ, билирубин общий и прямой, мочевина, креатинин, глюкоза) | 4 раза | с интервалом 3-4 дня, дополнительно при изменении состояния, либо в случае необходимости контроля выявленных изменений с интервалом 5 дней; |
| 8. | КЩС крови | ежедневно | в случае необходимости несколько раз в день в зависимости от состояния, проведения терапии кардиотоническими препаратами |
| 9. | определение коагуляционного статуса: коагуляционный профиль (ПВ – ПО – МНО, фибриноген, АЧТВ, ПТИ), агрегация тромбоцитов | 1 раз | 1 раз при поступлении, дополнительно в случае наличия патологических изменений либо изменения состояния |
| 11 | контроль МНО | – | по необходимости |
| 12. | ЭКГ | 3 раза | с интервалом 5 дней, дополнительно при изменении состояния, либо в случае необходимости контроля выявленных изменений с интервалом 1 день; |
| 13. | ЭХОКГ | 2 раза | с интервалом 7-10 дней, дополнительно при изменении состояния, либо в случае необходимости контроля выявленных изменений с интервалом 5 дней; |
| 14. | рентгенография органов грудной клетки | 1 раз | при поступлении, дополнительно в случае наличия патологических изменений либо изменения состояния, в случае проведения ИВЛ по необходимости. |
| Дополнительные исследования | |||
| 1. | ИФА на ВУИ (вирус простого герпеса, цитомегаловирус, токсоплазмоз, хламидии, микоплазмы) с определением Ig G, Ig M | 1 раз | после рождения в случае наличия подозрения на возможное инфицирование, повторно через 10 дней в парных сыворотках при положительном результате 1-го скрининга |
| 2. | ПЦР на ВУИ (вирус простого герпеса, цитомегаловирус, токсоплазмоз, хламидии, микоплазмы) с определением Ig G, Ig M | 1 раз | при положительных результатах ИФА скрининга для определения активности процесса |
| 3. | Мазок из зева и носа, посев биологических жидкостей на чувств. к антибиотикам | 1 раз | при поступлении, дополнительно в случае наличия патологических изменений либо изменения состояния, либо в случае необходимости мониторинга проводимой антибактериальной терапии |
| 4. | кал на патологическую флору | 1 раз | в случае планируемого перевода в другие стационары |
| 5. | кровь на стерильность | по показаниям | |
| 6. | УЗИ плевральной полости | 1 раз | при поступлении, дополнительно в случае наличия патологических изменений либо изменения состояния. |
| 7. | УЗИ органов брюшной полости и почек | 1 раз | при поступлении, дополнительно в случае наличия патологических изменений либо изменения состояния. |
| 8. | НСГ | 1-2 раза | при поступлении, дополнительно при изменении состояния, контроля выявленных изменений |
| 21. | осмотр глазного дна | 2 раза | при поступлении и через 10 дней, дополнительно при изменении состояния |
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи ( в случае родов на дому, ранней выписки):
· Физикальный осмотр;
· Определение наличия цианоза;
· Подсчет ЧД в минуту;
· Подсчет ЧСС в минуту;
· Пульсоксиметрия;
· ЭКГ.
Показания для консультации специалистов:
· Консультация детского кардиолога: наличие симптомов, либо синдромов (артериальной гипоксемии, легочной гипертензии, сердечной недостаточности), позволяющих заподозрить ВПС у новорожденного;
· Консультация кардиохирурга: наличие ВПС, подтвержденного по данным ЭХОКГ и других лабораторно-интсрументальных методов исследования, требующего проведения оперативной коррекции в экстренном/срочном порядке, либо в ближайшие месяцы жизни;
· Консультация аритмолога:наличие нарушений ритма сердца (пароксизмальная предсердная тахикардия, фибрилляция и трепетание предсердий, синдром слабости синусового узла), диагностированные клинически, по данным ЭКГ и ХМЭКГ.
· Консультация невропатолога: наличие эпизодов судорог, наличие парезов, гемипарезов и других неврологических нарушений;
· Консультация инфекциониста: наличие признаков инфекционного заболевания (выраженные катаральные явления, диарея, рвота, сыпь, изменение биохимических показателей крови, положительные результаты ИФА исследований на внутриутробные инфекции, маркеры гепатитов);
· Консультация оториноларинголога: носовые кровотечения, признаки инфекции верхних дыхательных путей, тонзиллиты, синуситы;
· Консультация гематолога: наличие анемии, тромброцитоза, тромбоцитопении, нарушение свертываемости, другие отклонения гемостаза;
· Консультация нефролога: наличие данных за ИМВП, признаки почечной недостаточности, снижение диуреза, протеинурия.
· Консультация пульмонолога: наличие сопутствующей патологии легких, снижение функции легких;
· Консультация офтальмолога: воспалительные заболевания органов зрения, нарушения зрения, плановый осмотр глазного дна.
· Консультация генетика: при наличии фенотипических признаков генетической/хромосомной патологии.
Лабораторная диагностика
Дифференциальный диагноз
Чаще всего у новорожденных в критическом состоянии приходится проводить дифференциальную диагностику между патологией сердечно-сосудистой и дыхательной систем, и в том и в другом случае главными симптомами являются наличие цианоза, одышка. При наличие у новорожденного выраженного цианоза для дифференцировки его генеза (легочный или сердечный) проводится проба с вдыханием 100% кислорода (nitrogen washout test, гипероксидный тест).
Методика выполнения пробы:
На правой руке (предуктально) производится забор артериальной (лучевая артерия) или капиллярной крови на газовый состав и КЩС. Назначается инсуффляция кислорода (100%) через маску в течение 10-15 минут, затем вновь производится контрольный забор артериальной или капиллярной крови на газовый состав и КЩС.
Признается, что гипероксидный тест не приводит к закрытию ОАП и его проведение не противопоказано при подозрении на наличие дуктусзависимой патологии. Однако отсутствие эффективности кислородотерапии указывает на вероятность дуктусзависимого кровообращения. Поэтому после проведения гипероксидного теста у новорожденного с подозрением на дуктусзависимое кровообращение необходимо тотчас прекратить подачу кислорода. Такие дети нуждаются в незамедлительной внутривенной инфузии простагландина Е1 [3,7].
Дифференциальные признаки патологии сердечно-сосудистой и дыхательной систем представлены в таблице № 2 [3,7].
Таблица № 2: Критерии дифференциальной диагностики патологии дыхательной и сердечно-сосудистой систем у новорожденных.
| Симптом | патология дыхательной системы | патология ССС |
| цианоз | умеренной степени выраженности | · возможен дифференцированный цианоз; · тотальный выраженный цианоз. |
| кислородная проба при наличии цианоза | артериальное значение Pa02 после инсуффляции О2 обычно становится выше 150 мм рт.ст. | Pa02 не повышается выше 100 мм рт.ст. (и не повышается более чем на 10-30 мм рт.ст. от исходных значений) |
| улучшение состояния, уменьшение цианоза, повышение сатурации О2 до 90-100% | · ухудшение состояния, нарастание цианоза – легочная дуктус-зависимая гемодинамика; · снижение системного давления – дуктусзависимая системная гемодинамика. | |
| одышка | ЧСС в пределах возрастной нормы, Либо учащение незначительно | тахикардия |
Для облегчения дифференциальной диагностики ВПС предлагается алгоритм, представленный на рисунке № 2, приложение №4.
Кроме того, у этой группы пациентов необходимо проведение дифференциальной диагностики между ВПС и персистирующей легочной гипертензией новорожденных. В таблице № 3 указаны факторы, свидетельствующие о вероятном наличие у новорожденного персистирующей легочной гипертензии (ПЛГН) [1,2,7].
Таблица № 3: Признаки вероятной персистирующей гипертензии новорожденных.
| Беременность | • Пренатально диагностированная гипоплазия легких • Наличие признаков амнионита |
| Роды | • Перинатальная асфиксия • Аспирация меконием • Септицемия • Респираторный дистресс-синдром |
| Обзорная рентгенография органов грудной клетки | • Признаки РДС • Пневмоторакс • Пневмония |
| Течение | Фазы временного повышения сатурации >95%, paO2 >100 мм рт.ст. на фоне подачи кислорода |
| Лабораторные параметры | Признаки ВУИ: • Лейкоцитоз • Лейкопения • Тромбоцитопения • ↑ С-реактивный белок |
Лечение
· обеспечение стабильной гемодинамики;
· обеспечение адекватного системного кровотока;
· обеспечение адекватного легочного кровотока;
· обеспечение адекватной оксигенации;
· достижение значений сатурации 75-85% при цианотических ВПС;
· появление пульсации на бедренных артериях при пороках с обструкцией системного кровотока.
Тактика лечения:
Немедикаментозное лечение:
Базовые принципы лечения: температурный, лечебно-охранительный режимы, принципы вскармливания) соответствуют общим принципам, принятым в отделениях реанимации новорожденных.
Следует обеспечить:
· Комфортный температурный режим, при необходимости – седация для снижения метаболических потребностей организма.
· Регулярное удаление слизи из дыхательных путей.
· При необходимости – пункция периферической или центральной вены.
Следует избегать:
· Использования пупочного катетера более 4 дней (риск тромбоза).
Мониторинг:
Следует обеспечить:
· Мониторинг ЧСС, ЧДД, АД, оксигенации крови, температуры;
· Ежедневное взвешивание пациента.
· Мониторинг баланса жидкости.
· Мониторинг лабораторных параметров: общего анализа крови и мочи, глюкозы в крови, электролитов, мочевины и креатинина, КЩС. Кратность забора анализов зависит от стабильности состояния пациента.
Коррекция объема циркулирующей крови (ОЦК):
Следует обеспечить:
· Ограничение поступающей в организм жидкости и/или стимуляцию диуреза. При наличии сердечной недостаточности общий объем жидкости (включая кормление) не должен превышать 70% от суточной возрастной нормы.
· При внутривенном введении простагландина Е1 необходимо аккуратное восполнение дефицита ОЦК, возникающего вследствие вазодилатации.
Следует избегать:
· Объемной перегрузки.
Питание:
Следует обеспечить:
· Щадящий режим кормления (сцеженным грудным молоком или смесями) – частыми малыми дозами через зонд;
· Расчет килокалорий в сутки: 140-200 ккал/кг/сутки.
· Следует избегать:
· Парентерального вместо энтерального питания.
· У пациентов с дуктус-зависимой легочной циркуляцией при наличии большого ОАП (сатурация > 85% на фоне введения простагландина Е1) следует крайне осторожно наращивать объем кормления из-за риска развития НЭК вследствие обкрадывания системной перфузии.
Респираторная поддержка и ИВЛ:
У пациентов с подозрением на дуктус-зависимую гемодинамику
Следует обеспечить:
· Насыщение крови кислородом на уровне 75-85% на фоне адекватной механики дыхания и отсутствия метаболического ацидоза.
Следует избегать:
· Инсуффляции кислорода у пациента с дуктус-зависимой гемодинамикой;
· Искусственной вентиляции легких и значений pCO2 85%.
Медикаментозная терапия:
Медикаментозное лечение, оказываемое на амбулаторном уровне: не проводится. Избегать подачи кислорода до установления диагноза.
Медикаментозное лечение, оказываемое на стационарном уровне: (родильный дом, перинатальный центр).
Принципы адекватной терапии критических ВПС на основании имеющейся у пациента гемодинамики [1,2,7] отражены в таблице №3:
Таблица № 3: Адекватная медикаментозная терапия в зависимости от типа гемодинамики критического ВПС.
| Гемодинамика | Адекватная терапия |
| Дуктус-зависимая легочная циркуляция | • Кислородотерапия не показана • Титрование простагландина Е1 • Коррекция КЩС • При необходимости ИВЛ – ее проведение воздухом |
| Дуктус-зависимая системная циркуляция | • Кислородотерапия не показана • Соблюдение точного гидробаланса с ограничением поступления жидкости. • Титрование простагландина Е1 • Коррекция КЩС • При необходимости ИВЛ – ее проведение воздухом • Необходимость поддержания нормокапнии (pCO2 35‐45 мм рт.ст., особенно при проведении ИВЛ). Оптимальные параметры газов крови и КЩС: рН 7,4; pCO2 40 мм рт.ст.; PO2 40 мм рт.ст. • Кардиотоники • Диуретики • Исключение применения вазодилятаторов |
| Форамен-зависимая циркуляция | • Кислородотерапия • Кардиотоники • Диуретики • Вазодилататоры • Ограничение инфузионной терапии |
| Легочная гиперволемия | • Кардиотоники • Диуретики • Ограничение инфузионной терапии • При ОАП большого диаметра – индометацин в/в или ибупрофен внутрь |
Медикаментозное лечение, оказываемое на уровне родильного дома/перинатального центра:
Основным препаратом терапии критических ВПС до поступления в кардиохирургический центр является простагландин Е1.
| 4. | Антибактериальные препараты | ||
| Цефазолин | 100 мг/кг в сутки В 2-4 приема в/в | 10 дней | 20% |
| Цефуроксим | 100 мг/кг в сутки в 2-4 приема в/в | 10 дней | 50% |
| Цефтазидим | 100 мг/кг/сутки | 10 дней | 20% |
| Амикацин | 10-15 мг/кг/сутки В 2 введения в/в | 7-10 дней | 10% |
| 5. | Диуретики | ||
| Фуросемид | 0,5 – 1 мг/кг разовая доза 3-4 раза в сутки | 14 дней | 80% |
| спиронолактон | 2-4 мг/кг в сутки в 2 приема перорально в 8.00, в 12.00 | 14 дней | 100% |
| 6. | Ингибиторы АПФ | ||
| каптоприл | 0,1-0,5 мг/кг в сутки в 3 приема | 14 дней | 30% |
| эналаприл | 0,1-0,5 мг/кг/сутки | 14 дней | 50% |
| 7. | блокаторы – β-адренорецепторов | ||
| карведилол | 0,1-0,8 мг/кг в сутки в 2 приема | 14 дней | 30% |
| анаприлин | 1 мг/кг/сутки в 3 приема | 14 дней | 20% |
| метопролол | 5 мг/кг/сутки в 2 приема | 14 дней | 10% |
| 8. | Растворы для в/венных инфузий | ||
| натрия хлорид 0,9% | 10 мл/кг | 14 дней | 100% |
| глюкоза раствор для инфузий 10% | 10 мл/кг | 14 дней | 100% |
| Комплекс аминокислот для парентерального питания | 14 дней; | 10% | |
| Гидрокарбонат натрия | Расчет на основании показателей КЩС | По потребности | 30% |
Таблица № 6: Дозы дигоксина в зависимости от возраста.
| возраст | ежедневная поддерживающая доза мкг/кг/сутки | |
| PO | IV | |
| недоношенные новорожденные | 5 | 3-4 |
| доношенные новорожденные | 8-10 | 6-8 |
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи: не проводится. Избегать подачи кислорода до установления диагноза.
Другие виды лечения:
Другие виды лечения, оказываемые на амбулаторном уровне: не проводится.
Другие виды лечения, оказываемые на стационарном уровне: не проводится.
Другие виды лечения, оказываемые на стационарном уровне: не проводится.
Хирургическое вмешательство:
Хирургическое лечение, оказываемое в амбулаторных условиях: не проводится.
Хирургическое лечение, оказываемое в стационарных условиях:
Хирургическая коррекция критических ВПС осуществляется в условиях высокоспециализированных кардиохирургических центрах республиканского уровня. Вид коррекции определяется анатомией порока и тяжестью состояния пациента.
В случае выявления у новорожденного критического ВПС, осуществляется перевод его в специализированный кардиохирургический стационар для проведения оперативной коррекции. Порядок перевода пациента представлен ниже.
Особенности транспортировки пациентов с критическими ВПС:
Транспортировка пациента на фоне внутривенной инфузии простагландина Е1:
· Новорожденные с тяжелой гипоксемией, ацидозом и сердечно-сосудистой недостаточностью нуждаются в ИВЛ во время транспортировки.
· Простагландин Е1 является препаратом выбора для обеспечения стабильной транспортировки новорожденных с дуктусзависимыми ВПС, поэтому следует обеспечить его непрерывное внутривенное введение с помощью перфузора. Необходимо иметь запасные источники питания для перфузора (заряженные аккумуляторы, батарейки).
· Во время транспортировки у пациента должно быть 2 венозных доступа.
· Сопровождающий врач должен владеть техникой интубации трахеи у новорожденных и иметь при себе необходимые инструменты (интубационные трубки, ларингоскоп, мешок Амбу, лейкопластырь и т.д.).
Показания к ИВЛ во время транспортировки:
· Тяжелая гипоксемия, ацидоз, тяжелая сердечно-сосудистая и дыхательная недостаточность;
· Продолжающиеся эпизоды апноэ во время введения простагландина Е1;
· Плановый перевод на ИВЛ для транспортировки, если доза простагландина Е1 превышает 0,025 мкг/кг/мин.
Индикаторы эффективности лечения:
· Пациент не требует подачи кислорода;
· Пациент не нуждается в инотропной поддержке;
· Отсутствуют жизнеугрожающие нарушения ритма;
· Уровень артериального давления соответствует возрастной норме;
· Нормальные параметры КЩС;
· Сатурация кислорода в периферической крови не ниже 75%;
Препараты (действующие вещества), применяющиеся при лечении
| Алпростадил (Alprostadil) |
| Амикацин (Amikacin) |
| Декстроза (Dextrose) |
| Дигоксин (Digoxin) |
| Добутамин (Dobutamine) |
| Допамин (Dopamine) |
| Каптоприл (Captopril) |
| Карведилол (Carvedilol) |
| Комплекс аминокислот для парентерального питания (Complex of amino acids for parenteral nutrition) |
| Левосимендан (Levosimendan) |
| Метопролол (Metoprolol) |
| Натрия гидрокарбонат (Sodium hydrocarbonate) |
| Натрия хлорид (Sodium chloride) |
| Пропранолол (Propranolol) |
| Силденафил (Sildenafil) |
| Спиронолактон (Spironolactone) |
| Фуросемид (Furosemide) |
| Цефазолин (Cefazolin) |
| Цефтазидим (Ceftazidime) |
| Цефтриаксон (Ceftriaxone) |
| Цефуроксим (Cefuroxime) |
| Эналаприл (Enalapril) |
Госпитализация
Показания для госпитализации с указанием типа госпитализации**
Показания для госпитализации в стационар амбулаторного пациента (роды на дому, ранняя выписка из родильного дома):
· Наличие цианоза у новорожденного;
· Наличие признаков сердечно-сосудистой недостаточности (отказ от груди, тахикардия, одышка);
· Рекомендуется следовать принципам ИВБДВ.
Показания для плановой/экстренной госпитализации в кардиохирургический стационар в случае нахождения ребенка в учреждении родовспоможения:
· наличие у ребенка ВПС с гемодинамикой, зависящей от функционирования фетальных коммуникаций (ООО, ОАП, аранциев проток);
· нарастающая сердечно-сосудистая недостаточность.
Профилактика
Профилактические мероприятия:
Профилактика ВПС осуществляется на этапе планирования беременности, а так в первом триместре беременности согласно протоколу ведения беременных женщин.
Дальнейшей ведение:
Дальнейшей ведение будет определяться анатомией порока и видом выполненной оперативной коррекции.
Информация
Источники и литература
Информация
1) Горбунов Дмитрий Валерьевич – кандидат медицинских наук АО «Национальный научный кардиохирургический центр» заведующий детским кардиохирургическим отделением.
2) Иванова-Разумова Татьяна Владимировна – кандидат медицинских наук АО «Национальный научный кардиохирургический центр» заведующий отделением детской реабилитации.
3) Жубанышева Карлыгаш Биржановна – кандидат медицинских наук АО «Национальный научный центр материнства и детства» главный внештатный неонатолог МЗСР РК.
4) Ибраев Талгат Ергалиевич – АО «Национальный научный кардиохирургический центр» заведующий отделением детской анестезиологии, реанимации и интенсивной терапии.
5) Тулеутаева Райхан Есенжановна – кандидат медицинских наук РГП на ПХВ «Государственный медицинский университет города Семей», заведующая курсом клинической фармакологии, врач – клинический фармаколог.
Конфликт интересов: отсутствует.
Рецензенты: Куатбеков Кайрат Ниеталиевич – кандидат медицинских наук, ГКП на ПХВ «Центр перинатологии и детской кардиохирургии» Управления здравоохранения города Алматы, заведующий отделением детской кардиохирургии, врач – кардиохирург высшей квалификационной кардиохирургии, главный специалист по детской кардиохирургии Управление здравоохранения города Алматы.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение 1.
| Время манифестации | варианты ВПС |
| шок в родильном доме | · Синдром гипоплазии левого сердца с интактной МПП; · Транспозиция магистральных сосудов с интактной МЖП и интактной МПП/рестриктивным ООО; |
| первые 3 дня жизни | · Критический стеноз аорты; · Тяжелая форма аномалии Эбштейна; · Синдром гипоплазии левого сердца; · Транспозиция магистральных сосудов с интактной МЖП; · Атрезия легочной артерии с интактной МЖП; · Перерыв дуги аорты; · Обструктивные форма тотального аномального дренажа; Легочных вен (ТАДЛВ); · Тетрада Фалло с отсутствующим клапаном легочной артерии |
| 4-14 дней | · Тетрада Фалло; · Атрезия трикуспидального клапана; · Транспозиция магистральных сосудов с ДМЖП; · Дефект межжелудочковой перегородки; · Стенозлегочной артерии; · Коарктация аорты; · Большой открытый артериальный проток; · Дефект аортолегочной перегородки; · Общий артериальный ствол; · Единственный желудочек со стенозом легочной артерии; |
| 3-18 неделя | · Полная форма атриовентрикулярного септального дефекта; · Тетрада Фалло с невыраженным СЛА; · Большой дефект межжелудочковой перегородки; · Тотальный аномальный дренаж легочных вен; · Аномальноеотхождениелевойкоронарнойартерии; · Транспозициямагистральныхсосудов с ДМЖП и без СЛА; · Единственный желудочек без стеноза легочной артерии; |
| 4-12 месяцев | · Небольшой дефект межжелудочковой перегородки; · Небольшой открытый артериальный проток; · Дефект межпредсердной перегородки · Некритическая коарктация аорты; · Некритический стеноз легочной артерии; · Некритический стеноз аорты; |
Рисунок 1. Алгоритм проведения скрининговой пульсоксиметрии новорожденным
Методика проведения пульсоксиметрии у новорожденных.
Сатурацию кислорода в периферической крови необходимо определять портативным пульсоксиметром либо при помощи монитора на обеих верхних и обеих нижних конечностях при первичном измерении, при повторном на правой руке и правой ноге, если не выявлены дополнительные особенности.
Таблица № 2: Методика проведения пульсоксиметрии новорожденных (23).