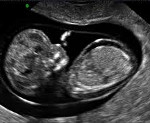
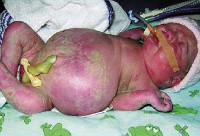
Водянка плода что это
Водянка плода
Автор: Созинова А.В., акушер-гинеколог, ведет непрерывную практику с 2001 года.
В большинстве случаев водянка плода наблюдается при резус-конфликтной беременности и гемолитической болезни новорожденного. Распространенность данного состояния составляет 1 случай на 1000-14000 родов. Различают иммунную и неиммунную водянку плода.
Причины
Основной причиной развития иммунной водянки плода служит его гемолитическая болезнь.
Причина, которая привела к развитию неиммунной водянки плода зачастую остается нераспознанной, но выделяют следующие факторы:
Диагностика
Диагностика водянки плода направлена на установление причины, его вызвавшей. В первую очередь определяется группа крови и резус-фактор для подтверждения/исключения резус-конфликта и иммунной водянки плода.
Проводится анализ анамнеза жизни (инфекционные болезни в прошлом, операции, хроническая патология), акушерско-гинекологического анамнеза (наличие гинекологических патологий, течение и исходы предшествующих беременностей), анализируется течение настоящей беременности, ее осложнения, общая прибавка веса и прочее.
Главным диагностическим методом служит УЗИ плода. К УЗИ-признакам относятся:
После проведения УЗИ назначается амнио- или кордоцентез для определения кариотипа плода, получения крови плода (оценка гемоглобина, белка) и возможного внутриутробного лечения. С целью исключения внутриутробной инфекции назначается ПЦР на предполагаемые инфекции.
Лечение водянки плода
При выявлении врожденных пороков развития плода, несовместимых с жизнью (1-2 триместр беременности) женщине предлагают прерывание беременности. В случае отказа от прерывания продолжают наблюдать за течением беременности и развитием болезни до сроков, позволяющих проводить пренатальную (дородовую) терапию.
Лечение водянки плода заключается в проведении кордоцентеза и переливания крови в пуповину (в случае выраженной анемии и снижения гематокрита до 30 и ниже). При необходимости заменное переливание крови повторяют через 2-3 недели.
В случае выявления фето-фетальной трансфузии близнецов проводится лазерная коагуляция сосудов, соединяющих плоды. Если нет возможности провести пренатальное лечение, оценивается степень риска преждевременных родов по отношению к антенатальной гибели плода и родоразрешение проводят досрочно с предварительным назначением препаратов для ускорения созревания легких плода. В некоторых случаях показано введение матери сердечных гликозидов для нормализации сердечной деятельности плода.
Перед родоразрешением (оно, как правило, происходит планово) готовятся к рождению ребенка с водянкой. Родильный зал должен быть оснащен аппаратурой для сердечно-легочной реанимации, формируется реанимационная бригада из 2-3 реаниматологов и 2-3 неонатологов (после рождения ребенка сразу интубируют и осуществляют искусственную вентиляцию легких 100% кислородом).
Сразу после рождения и проведения реанимационных мероприятий выполняется перикардиоцентез (удаление путем пункции околосердечной сумки накопившейся жидкости), плевральную пункцию (удаление жидкости из плевральной полости) и лапароцентез (высасывание жидкости из брюшной полости). В пупочную артерию устанавливается катетер для последующих инфузий эритроцитарной массы или крови.
Прогнозы
Прогноз при неиммунной водянке плода неблагоприятный и процент выживших детей составляет 20-33%. При развитии водянки в первом триместре беременность, как правило, заканчивается спонтанным абортом, во втором и третьем триместрах высок риск антенатальной гибели плода.
При иммунной водянке прогноз более утешительный, эффект от пренатального и постнатального лечения достигает 80-90%.
Некоторые исследования при беременности
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Водянка плода: причины, симптомы, последствия, лечение
Выражение «водянка плода» указывает на чрезмерное накопление жидкости как минимум в двух областях организма плода или новорожденного ребенка (новорожденного).
Обычно это клиническое состояние может касаться следующих органов и отделов организма:
Основные причины этой аномалии можно разделить на две большие категории:
Иммунологическая: водянка плода возникает из-за наличия циркулирующих материнских антител, направленных против антигенов эритроцитов плода (например, в ситуациях резус-несовместимости).
Это клиническое состояние обнаруживается примерно в 1 случае на каждые 3000 беременностей, но его частота, как правило, недооценивается из-за высокой вероятности того, что эмбрионы / плоды с этой аномалией приводят к ранним самопроизвольным абортам.
Однако примерно в половине случаев водянка плода обнаруживается во время ультразвукового исследования, проводимого в третьем триместре беременности, за которым может следовать амниоцентез или периодическое морфологическое ультразвуковое исследование, направленное на установление степени тяжести.
Симптомы, касающиеся плода или новорожденного, различаются в зависимости от тяжести клинической картины и варьируются от «легких» проявлений, таких как асцит или бледность и в наиболее тяжелых формах, появления отека и синяков на коже (цветные пятна пурпура на коже), тяжелая анемия или картины респираторного нарушения или сердечной недостаточности, которые также могут быть фатальными и вызывать серьезную озабоченность врача и пары в отношении прогноза случая.
До постановки диагноза будущие матери могут почувствовать водянку плода как уменьшение шевеления плода, а позже у беременной женщины может развиться «зеркальный синдром», характеризующийся рядом симптомов:
Смерть плода наступает в 55-98% случаев неиммунной водянки и, в зависимости от этиологии, обычно возникает из-за сердечной недостаточности и гипоксии.
Благодаря возможности назначать женщинам с несовместимостью матери и плода по резус-фактору лекарство, называемое RhoGAM (иммуноглобулин Rho), можно предотвратить иммунный гидропс плода, поэтому его частота в последние годы значительно снизилась.
Почему это происходит?
В основе отечности плода происходит скопление жидкости, которая влияет на организм плода, часто причина этого:
Первое важное различие, которое можно сделать, касается иммунного или неиммунного характера этого клинического состояния:
Гематологические причины: в том числе:
Какие симптомы?
Присутствие отека плода может первоначально ощущаться беременной женщиной как уменьшение движений ребенка и может сопровождаться появлением во время беременности других симптомов, в том числе:
Симптомы после рождения:
У матери также может быть состояние, известное как «зеркальный синдром», которое характеризуется рядом симптомов:
Какие есть осложнения?
Это клиническое состояние обнаруживается примерно в 1 случае на каждые 3000 беременностей, но его частота, как правило, недооценивается из-за высокой вероятности того, что эмбрионы / плоды с этой аномалией приводят к ранним самопроизвольным абортам.
Смерть плода происходит примерно в 55-98% случаев неиммунной водянки и, в зависимости от этиологии, обычно происходит из-за сердечной недостаточности и гипоксии.
В случаях иммунной водянки плода, которая, таким образом, может быть связана с несовместимостью матери и плода по резус-фактору, можно наблюдать патологическую желтуху новорожденных с отложением билирубина в тканях головного мозга.
Как ставится диагноз?
Диагноз ставится врачом путем сбора анамнеза, клинической оценки и других анализов, таких как:
Что делать?
Лечение водянки плода в основном определяется в зависимости от первопричин и наличия прогрессирующих симптомов.
В пренатальной фазе можно разработать терапевтическую стратегию только при определенных обстоятельствах и при наличии анемии; лечение в основном основано на внутриутробном переливании крови плода.
В наиболее серьезных случаях, когда терапевтическое вмешательство невозможно, показано преждевременное рождение плода с использованием препаратов, способных стимулировать роды, или с помощью кесарева сечения.
В неонатальном или послеродовом периоде возможны:
[contact-form-7 title=»Без названия»]
Клиника абортов и контрацепции в Санкт-Петербурге — отделение медицинского гинекологического объединения «Диана»
Запишитесь на прием, анализы или УЗИ через контактную форму или по т. +8 (812) 62-962-77. Мы работаем без выходных с 09:00 до 21:00.
Мы находимся в Красногвардейском районе, рядом со станциями метро «Новочеркасская», «Площадь Александра Невского» и «Ладожская».
Водянка плода что это
Кафедра акушерства и гинекологии №1 лечебного факультета Российского национального исследовательского медицинского университета им Н.И. Пирогова Минздрава России, Москва, Россия
Кафедра акушерства и гинекологии лечебного факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова
Перинатальный центр ФГБУ «Научный центр сердечно-сосудистой хирургии им. А.Н. Бакулева», Москва
Кафедра акушерства и гинекологии лечебного факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова Минздрава России, Москва, Россия
Неиммунная водянка плода. Современный взгляд на проблемы этиологии, патогенеза и перинатального исхода
Журнал: Проблемы репродукции. 2014;(6): 83-87
Козлов П. В., Кузнецов П. А., Леонова Е. И., Константинова К. И. Неиммунная водянка плода. Современный взгляд на проблемы этиологии, патогенеза и перинатального исхода. Проблемы репродукции. 2014;(6):83-87.
Kozlov P V, Kuznetsov P A, Leonova E I, Konstantinova K I. Nonimmune fetal hydrops. Current approach to the etiology, pathogenesis and perinatal outcomes. Russian Journal of Human Reproduction. 2014;(6):83-87.
Кафедра акушерства и гинекологии №1 лечебного факультета Российского национального исследовательского медицинского университета им Н.И. Пирогова Минздрава России, Москва, Россия
Приведены современные данные об этиологии, патогенезе, исходах при неиммунной водянке плода. Предложены варианты дифференцированного подхода к ведению патологии в зависимости от причины.
Кафедра акушерства и гинекологии №1 лечебного факультета Российского национального исследовательского медицинского университета им Н.И. Пирогова Минздрава России, Москва, Россия
Кафедра акушерства и гинекологии лечебного факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова
Перинатальный центр ФГБУ «Научный центр сердечно-сосудистой хирургии им. А.Н. Бакулева», Москва
Кафедра акушерства и гинекологии лечебного факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова Минздрава России, Москва, Россия
В связи с широким распространением ультразвукового исследования в большинстве случаев неиммунную водянку диагностируют пренатально. Критерием постановки диагноза является избыточное скопление жидкости в двух или более областях тела (грудная клетка, брюшная полость, перикард, кожа). Часто НВП сопровождается многоводием [3].
НВП при врожденных пороках сердца (ВПС) является результатом сердечной недостаточности у плода. Среди механизмов сердечной недостаточности при ВПС значительное место занимает неадекватное внутрисердечное распределение венозного возврата. Также относительно высока частота диастолической дисфункции сердца. Нередко прогрессированию сердечной недостаточности способствуют врожденные нарушения ритма. Причины, приводящие к сердечной недостаточности при ВПС, можно объединить в три основные группы: 1) нагрузка большими объемами перекачиваемой крови: ВПС с большими дефектами межжелудочковой перегородки (ДМЖП), открытый артериальный проток (ОАП), тотальный аномальный дренаж легочных вен, недостаточность клапанов сердца; 2) критическая нагрузка сопротивлением (аортальный стеноз, коарктация аорты, легочный стеноз); 3) гипоксическое или ишемическое повреждение миокарда (транспозиция магистральных артерий, аномальное отхождение коронарной артерии).
Причиной неиммунной водянки плода являются такие ВПС, как преждевременное закрытие овального окна, полная форма атриовентрикулярного канала, стеноз аорты, аномалия Эбштейна, опухоли сердца, а также нарушения сердечного ритма (наджелудочковые тахикардии, трепетание, блокады, брадиаритмии, синдром Вольфа-Паркинсона-Уайта).
Преждевременное закрытие овального окна
Как известно, во внутриутробном периоде наличие межпредсердного сообщения является обязательным условием нормального развития плода. Преждевременно закрытие его приводит к перегрузке правых и гипоплазии левых отделов сердца, сердечной недостаточности и водянке плода [8]. Одной из возможных ятрогенных причин преждевременного закрытия овального окна является длительное применение токолитической терапии нестероидными противовоспалительными средствами во II и III триместрах беременности.
Следующая группа причин НВП связана с аномалиями развития грудной клетки: врожденный кистозно-аденоматозный порок развития легкого, бронхолегочная секвестрация, диафрагмальная грыжа.
В 58% случаев КАПРЛ приводит к смещению средостения, что может быть причиной сдавления сердца и центральных вен, в результате чего развивается вторичная сердечная недостаточность, проявляющаяся НВП. Частота НВП при КАПРЛ варьирует, по разным данным [9], от 12 до 47% наблюдений.
Другими инфекционными причинами НВП могут быть токсоплазмоз, сифилис, цитомегаловирусная инфекция, листериоз, вирусный гепатит, краснуха, лептоспироз [20]. Описан также редкий случай развития НВП на фоне рецидивирующей герпесвирусной инфекции 2-го типа [21].
Причиной водянки плода могут стать и плацентарные нарушения: хориоангиомы, артериовенозные шунты, травмы плаценты.
Осложнения для матери
Диагностика неиммунной водянки плода
Ультразвуковая диагностика неиммунной водянки основана на обнаружении патологической жидкости и накоплении ее по меньшей мере в двух различных полостях тела плода, с развитием отека подкожной клетчатки не менее 5 мм. Нередко НВП сопровождается плацентомегалией с толщиной ткани не менее 5 см, а также многоводием.
В некоторых ситуациях ультразвуковая диагностика позволяет выявить и причину НВП: пороки сердца, легких, фето-фетальная трансфузия, аритмия или тяжелая анемия. Косвенным признаком анемии плода является повышение пиковой скорости кровотока в средней мозговой артерии.
Помощь в диагностике этиологии НВП может оказать серологическое исследование крови на сифилис, токсоплазмоз, цитомегаловирус, краснуху, парвовирус В19, а также кордоцентез, позволяющий провести кариотипирование плода и выявить признаки внутриутробной инфекции.
Тактика ведения и прогноз
Лишь в очень редких случаях при НВП возможно хирургическое лечение. Серьезного улучшения можно добиться у плодов с КАПРЛ при внутриутробном удалении пораженной доли легкого. Кроме того,
W. Peranteau и соавт. [24] на небольшой выборке пациенток с КАПРЛ и НВП показали, что у таких плодов существенно увеличивается выживаемость при антенатальной терапии бетаметазоном, однако контролируемых исследований по этому поводу до настоящего времени не проводилось. При некоторых видах тахиаритмий возможна фармакологическая терапия. Тяжелую анемию плода можно компенсировать внутриутробным переливанием эритроцитной массы. Водянка одного плода из двойни при фето-фетальной трансфузии может разрешиться после коагуляции анастомозов.
В большинстве же случаев НВП является фатальным состоянием и вести эту патологию следует выжидательно. НВП с течением времени, как правило, сохраняется в неизменном состоянии или постепенно нарастает, однако описаны случаи и спонтанного ее разрешения [25].
Информация о прогнозе для плодов с неиммунной водянкой крайне скудна, в связи с высокой смертностью. Уровень смертности напрямую зависит от причины НВП. Развитие НВП при наличии множественных пороков сердца сопровождается максимальной смертностью. Гораздо благоприятнее прогноз при НВП на фоне инфекционных процессов [26]. При этом, чем позднее развивается это состояние, тем лучше прогноз. Так, если НВП развивается до 24 нед, перинатальная смертность превышает 95%, а из эуплоидных плодов без структурных аномалий сердца, доживших до 24 нед, выживают около 20% [27].
Вскрытие требуется для всех случаев неиммунной водянки, которые стали причиной смерти плода или новорожденного. Патологоанатомическое заключение будет способствовать не только определению этиологии неиммунной водянки, но и послужит основой для дальнейшего генетического консультирования родителей и прогнозирования рецидивов [28]. Рецидивы идиопатической неиммунной водянки плода редки, хотя были зарегистрированы серии случаев повторения НВП при последующих беременностях. У одной женщины описаны даже три последовательных беременности, осложненных идиопатической НВП [29].
Таким образом, при выявлении НВП пациентка должна быть направлена в стационар третьего уровня для комплексного обследования и, по возможности, выявления причины НВП. Ультразвуковое исследование плодов должно включать тщательную эхокардиографию и допплерометрическое исследование с определением пиковой скорости кровотока в средней мозговой артерии (маркер анемии плода). В некоторых ситуациях выявление причины позволит провести соответствующее лечение. Так, при выявлении признаков анемии у плода возможно внутриутробное переливание крови. При обнаружении НВП следует рекомендовать проведение кордоцентеза и кариотипирования плода для исключения хромосомных аномалий. Кроме того, во всех случаях необъяснимой НВП мать следует обследовать на инфекции и α-талассемию [30].
Водянка плода
Водянка плода – это патологическое состояние, которое возникает во внутриутробном периоде, характеризуется анасаркой и скоплением транссудата в полостях организма. Основные клинические проявления: генерализованный отек, увеличение размеров головы за счет мозгового черепа, гидроторакс, гидроперикард, асцит, сердечно-сосудистая и дыхательная недостаточность. Антенатальная диагностика включает в себя УЗИ и определение групп крови, постнатальная – визуальное выявление всех симптомов, характерных для водянки плода, лабораторные анализы, УЗИ, КТ, МРТ. Лечение симптоматическое – реанимационные мероприятия, дренирование транссудата. При иммунной форме показано внутриутробное переливание крови.
Общие сведения
Водянка плода – это полиэтиологическое патологическое состояние в неонатологии и педиатрии, которое характеризуется внутриутробным развитием генерализованного отека, накоплением жидкости в грудной и брюшной полостях, а также в перикардиальной сумке. Общая распространенность – 1:1-14 тысяч новорожденных, при этом иммунная форма встречается 1 раз на 3 000 родов.
Несмотря на относительно большую распространенность АВ0 и резус-конфликтов матери и плода в популяции, развитие иммунной формы водянки плода на этом фоне возникает редко. Это связано с возможностями современной диагностики, внутриутробного лечения и профилактики гемолитической болезни новорожденных. Более чем в половине случаев (55-60%) этиология остается неизвестной. Прогноз при данной патологии всегда серьезный. Летальность для неиммунной формы очень высока и составляет порядка 70-80%, в то время как для иммунной – около 20%.
Причины водянки плода
Водянка плода – это гетерогенное заболевание. Зачастую точную этиологию установить не удается, однако известны наиболее вероятные причины ее развития. Неиммунная форма может быть вызвана:
Патогенез неиммунной водянки плода основывается на сердечной недостаточности ребенка, гипопротеинемии и анемии, которые уменьшают онкотическое давление крови.
Факторы риска
Помимо всех вышеперечисленных причин развития водянки плода, можно выделить факторы риска, которые повышают риск возникновения неиммунной формы. К ним относятся:
Основная причина иммунной водянки плода – несовместимость матери и плода по группе крове (0 (I) у матери и А (II) или В (III) – у ребенка) или Rh-фактору (мать – Rh+, а ребенок – Rh-), вследствие чего возникает усиленный гемолиз эритроцитов ребенка и развивается гемолитическая болезнь. На данный момент этот вариант встречается крайне редко в связи с общепринятыми диагностическими мерами в акушерстве.
Классификация
Водянка плода имеет две этиологические формы:
Симптомы водянки плода
Клинические проявления водянки плода определяются уже с момента рождения. Общее состояние ребенка, как правило, тяжелое или очень тяжелое (чаще). У таких детей выявляется несоразмерно большая голова за счет значительного увеличения мозговой части черепа. Из-за общей мышечной слабости ребенок занимает позу лягушки. Швы черепа разомкнуты, роднички выпирают, кости имеют податливую консистенцию. На теле определяется большой объем сыровидной смазки и множество пушковых волос, обнаруживается общая отечность и бледность. Подкожная жировая клетчатка выражена слабо, из-за чего температура тела очень лабильна и сильно зависит от окружающей среды.
При водянке плода у мальчиков может наблюдаться крипторхизм, а у девочек – недоразвитость половых губ. Физиологические рефлексы (в т. ч. сосательный и поисковый, Моро) угнетены. ЧЧС лабильное (120-160 уд/мин), АД ниже нормы (50-65 мм. рт. ст.). Наблюдается тахипноэ, чередующееся с периодами апноэ. Часто отмечается выраженная гепатоспленомегалия, гидроторакс, асцит, гидроперикард. В некоторых случаях может формироваться транзиторный гипотиреоз и поллакиурия.
Диагностика
Диагностика водянки плода включает в себя сбор анамнестических данных, объективный осмотр ребенка, лабораторные и инструментальные методы исследования. При опросе матери обращают внимание на перенесенные инфекционные и гинекологические заболевания, хронические патологии, особенности течения беременности и ее осложнения.
Лечение водянки плода
Специфического лечения неиммунной водянки плода нет. Роды проводятся в условиях полной готовности реанимационного оборудования. Непосредственно после рождения ребенку оказывается полный объем интенсивной терапии: интубация трахеи с подачей 100% кислорода, при необходимости – сердечно-легочная реанимация, переливание крови или эритроцитарной массы и т. д. При неэффективности всех проводимых мероприятий показано выполнение плевральной, перикардиальной пункций и лапароцентеза под контролем УЗИ и жизненно-важных показателей ребенка. В зависимости от ситуации может назначаться антигеморрагическая, антибактериальная, иммунокорригирующая, метаболическая, противосудорожная терапия и пр.
При иммунной форме водянки плода лечение начинается еще в антенатальном периоде. Оно заключается во внутриутробном переливании Rh- крови плоду при помощи кордоцентеза. Показана данная процедура при выраженной анемии и падении гематокрита ниже 30 г/л. При необходимости может проводиться повторное переливание через 14-21 дней.
Прогноз и профилактика
Прогноз при неиммунной водянке плода в большинстве случаев неблагоприятный. Выживаемость составляет не более 20-30% от общего числа новорожденных с данной патологией. При возникновении неиммунной водянки в первой половине гестации имеется высокий риск спонтанного прерывания беременности, во второй – внутриутробной гибели ребенка. При иммунной водянке плода исход более благоприятный – на фоне лечения выживают порядка 85% детей.
Специфическая профилактика может проводиться только по отношению к иммунной форме водянки плода. Она показана при подтвержденной несовместимости крови матери и ребенка. Ее суть заключается во введении матери иммуноглобулинов, которые будут препятствовать гемолизу эритроцитов плода. Неспецифические превентивные меры заключаются в рациональном планировании беременности, полноценном обследовании во время вынашивания ребенка, регулярном посещении женской консультации, лечении соматических и инфекционных заболеваний матери.
Гидроцефалия – серьёзная патология плода, обнаруживаемая на УЗИ
» data-image-caption=»» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?fit=827%2C550&ssl=1″ />
Почему формируется гидроцефалия у плода
Внутри мозгового вещества, находятся камеры, называемые желудочками. В них находится спинномозговая жидкость (ликвор), которая, стекая вниз, циркулирует вокруг головного и спинного мозга. Назначение жидкости – действовать как подушка для мозга, защищая его от повреждений. Но иногда ликвор образуется в избыточном количестве или плохо оттекает от мозговых структур. У такого ребенка формируется гидроцефалия (водянка мозга).
» data-image-caption=»» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?fit=827%2C550&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?resize=896%2C596″ alt=»гидроцефалия плода» width=»896″ height=»596″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?w=896&ssl=1 896w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?resize=450%2C300&ssl=1 450w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?resize=827%2C550&ssl=1 827w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/gidrotsefaliya-ploda.png?resize=768%2C511&ssl=1 768w» sizes=»(max-width: 896px) 100vw, 896px» data-recalc-dims=»1″ />
Поэтому беременным, перенёсшим вирусную инфекцию, или страдающим постоянным повышенным тонусом матки, нужно проходить межскрининговое УЗИ дополнительно к обязательным скринингам, чтобы увидеть, как развивается ребенок.
У таких детей обнаруживаются:
УЗ-диагностика гидроцефалии
Основной симптом болезни – увеличение размеров головы, вызванное увеличением давления жидкости на мягкие кости младенца. На первом и последующих скринингах видно, что голова плода слишком крупная.
При постановке диагноза врач сравнивает размеры головы плода с нормальными. Для этого измеряются размеры головки:
Увеличение обоих показателей свидетельствует о возможной гидроцефалии. Чем больше они отклоняются от нормы, тем тяжелее патология. Данные таблиц считаются приблизительными, поскольку зависят от размера плода