цервикальный канал линейный при беременности что это значит
Шейка матки во время беременности: какие могут быть изменения?
После зачатия ребенка в организме женщины начинают происходить множественные изменения, цель которых – сделать его вынашивание и рождение наиболее вероятными. Они проявляются на всех уровнях, начиная от анатомии половых органов и заканчивая обменом веществ и гормональным фоном. Одним из важных аспектов являются изменения шейки матки во время беременности. Не знающая о них женщина часто может принять происходящие с ней нормальные процессы за патологические и наоборот.
Шейка матки: строение и функции
Этот орган представляет собой нижний сегмент матки, через который проходит узкий цервикальный канал, соединяющий маточную полость и влагалище. Длина шейки в норме составляет 3-4 см, ее внешняя часть вдается в вагину и в местах соединения с ее стенками образует вагинальные своды, служащие своеобразным резервуаром для спермы. Влагалищный сегмент имеет куполообразную форму и покрыт многослойным плоским эпителием розового цвета. Цервикальный канал, напротив, выстлан цилиндрическим эпителием, имеющим более яркий оттенок. Окраска влагалищного сегмента шейки матки является одним из критериев ее здоровья.
В репродуктивной системе женщины этот орган выполняет сразу несколько важных функций:
Состояние шейки матки – важный диагностический показатель, позволяющий определить наличие беременности или различных патологий женской репродуктивной системы. Для этого гинеколог оценивает такие ее характеристики, как цвет, размер и консистенция влагалищной части, диаметр цервикального канала, положение относительно других половых органов (самой матки, влагалища и т. д.).
Какая шейка матки во время беременности?
В течение всего периода вынашивания наблюдается множество изменений шейки матки. На это влияют такие факторы, как:
Рассмотрим, как изменяются характеристики шейки матки во время беременности при условии, что женщина абсолютно здорова:
Нормальные физиологические изменения шейки матки варьируются в зависимости от индивидуальных особенностей организма женщины. Например, у некоторых из них может наблюдаться пониженное выделение слизи цервикальными железами, у других – малое изменение длины в процессе вынашивания. Если какие-то изменения происходят в не слишком выраженной степени, это еще не означает наличия какой-либо патологии или высокого риска для самой матери и плода. Однако, по усмотрению врача он может назначить более частое наблюдение шейки матки, чтобы исключить такую возможность.
Патологические изменения шейки матки
Таковыми изменениями являются все, выходящие за рамки принятой физиологической нормы. К наиболее распространенным из них относятся:
Также к аномальным и патологическим изменениям относятся травмы шейки матки, ее воспаления, инфекции, образования кист в железах цервикального канала и т. д. Если они напрямую не угрожают самой матери и ее плоду, не осложняют течение беременности, то их лечение откладывается до родоразрешения. Выжидательная тактика используется потому, что в период вынашивания организм матери особенно восприимчив к различным воздействиям, в том числе хирургическим и медикаментозным.
Выявление заболеваний шейки матки
Для определения наличия или отсутствия патологических изменений врач проводит скрининговое исследование шейки матки, включающее:
Также в рамках скринингового исследования может назначаться гистроскопия – визуальный осмотр шейки матки с помощью тонкого и гибкого инструмента, оснащенного камерой или оптической системой (гистроскопа). Он вводится непосредственно во влагалище и цервикальный канал, позволяет оценить цвет и толщину их слизистых, установить наличие полипов и других новообразований, размер шеечного просвета и т. д.
Совокупность этих методов дает врачам возможность определить общее состояние организма женщины и ее репродуктивной системы, своевременно выявить возможные патологии и осложнения. Тем самым повышается вероятность их успешного лечения, в том числе щадящими консервативными методами.
Цервикальный канал шейки матки
Содержание
Женский организм природа создала как идеально продуманную систему. У любой системы есть задача. Задача женского организма – произвести на свет потомство.
Желание любой женщины – иметь здорового и красивого ребёнка. Для того чтобы это стало возможным, каждая женщина должна следить за собой, знать особенности своего организма, быть здоровой. И тогда вы почувствуете самую большую радость в своей жизни – радость быть мамой.
Репродуктивная система женского организма похожа на отлаженный оркестр. Дирижирует тут центральная нервная система, где ведущий дирижёр – маленький, но очень важный орган, гипофиз. Гипофиз выделяет гормоны, управляющие другими участниками механизма, позволяющего женщинам иметь детей. В основном эти органы расположены в малом тазу. Это матка с придатками (яичники и маточные трубы), шейка матки и влагалище.
Важнейшее значение в беременности и родах имеет шейка матки, если быть точнее, канал шейки матки. Матка переходит в шейку, которая соединяет матку с влагалищем. Шейка матки, цилиндрической или конической формы, имеет в своём центре сквозное отверстие, или канал шейки матки, который соединяет полость матки и верхнюю часть влагалища. В среднем длина цервикального канала 3-4 см. Цервикальный канал открывается наружным зевом во влагалище, внутренним в полость матки.
Физиология и функции цервикального канала
Основные функции цервикального канала – это защита от инфекций и обеспечение попадания сперматозоидов в полость матки именно в период овуляции, т.е. тогда, когда возможна беременность.
Во влагалище присутствует огромное число микробов и грибков. Полость матки стерильна. Как это возможно? В слизистой оболочке канала есть большое число клеток, вырабатывающих слизь. Физические и химические свойства слизи зависят от уровня женских половых гормонов. В начале и конце менструального цикла вырабатываемая слизь имеет кислую среду, она очень вязкая и перекрывает цервикальный канал наподобие пробки. Как известно, микробы погибают в кислой среде. Более того, в кислой среде сперматозоиды быстро теряют подвижность и способность к оплодотворению. Кислая среда, создаваемая слизью, препятствует попаданию инфекции и сперматозоидов в полость матки. Когда в середине цикла уровни эстрогенов, женских половых гормонов, максимальны, эта слизь приобретает щёлочную среду, становится более жидкой. И только несколько дней, в середине цикла, сперматозоиды получают возможность попасть на свидание с яйцеклеткой для того, чтобы начать новую жизнь.
После наступления зачатия, яичники начинают продуцировать прогестерон – гормон, делающий слизь в цервикальном канале ещё более вязкой и прочной. Она застывает в канале и теперь будущий человечек надёжно защищён от болезнетворных микробов. Внутренний зев плотно смыкается и удерживает малыша.
Врождённые аномалии
В случае неправильного формирования органов возможны отклонения в развитии и возникновение аномального органа. В отношении цервикального канала имеют значения:
Атрезиями называют такой вариант развития, при котором нарушено правильное сообщение между органами или частями органа. Следовательно, атрезия цервикального канала – это состояние, при котором нет сообщения полости матки с влагалищем. Основными проблемами будет:
Любая атрезия цервикального канала требует хирургического лечения. Проводят реконструктивные операции, восстанавливающие сообщение между маткой и влагалищем. К сожалению, после операции возможно патологическое сужение, и может потребоваться повторная операция или процедура под названием бужирование цервикального канала.
Частые патологии цервикального канала
Теперь рассмотрим частые болезни и состояния, связанные с цервикальным каналом. К ним относятся:
После идентификации возбудителя определяют, какой антибиотик будет наиболее эффективным. Лечение таким методом, как правило, более эффективно, чем приём антибиотиков наугад, тем более, если заниматься самолечением.
Опухоли цервикального канала бывают доброкачественные и злокачественные.
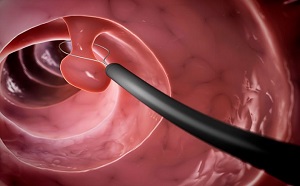
При обнаружении любых подозрительных образований, как правило, проводят выскабливание цервикального канала. Диагностическое выскабливание цервикального канала – простая процедура, заключающаяся в соскобе слизистого слоя на участке с видимой патологией. Собранные клетки отправляют на гистологический анализ, позволяющий определить, какой процесс идёт в организме.
Также используют специальный инструмент – эндоскоп. С его помощью проводят диагностическую процедуру – гистероскопию. Устройство позволяет визуально осмотреть внутренние половые органы и цервикальный канал в том числе, взять образцы на анализ.
Злокачественные опухоли канала шейки матки. Аденокарцинома или рак может начаться в цервикальном канале. Агрессивная опухоль проявляется резким похуданием, анемией, болями в низу живота, возможны кровянистые выделения. Ежегодно рак женских половых органов убивает десятки тысяч человек. При своевременном обнаружении возможно эффективное лечение в начальной стадии заболевания. Каждая женщина 1-2 раза в год посещающая врача – гинеколога имеет больше шансов на раннее обнаружение и лечение гинекологических заболеваний, рака в том числе.
Эндометриоз – заболевание, при котором клетки эндометрия, слизистой оболочки матки, мигрируют в другие части внутренних половых органов, и даже другие органы (например, легкие и головной мозг), считается предраковым состоянием.
Травмы шейки матки и цервикального канала. Часто возникают после родов, абортов, гинекологических исследований. После родов разрывы шейки матки – частое явление. В случае больших разрывов возможно наложение швов, небольшие разрывы заживают сами. Чаще разрывы наблюдаются при быстрых родах, частых воспалительных заболеваниях, сужении цервикального канала. Серьёзные травмы шейки матки могут быть причиной истмико-цервикальной недостаточности.
Истмико-цервикальная недостаточность. После травм шейки матки, полученных в ходе родов, абортов или медицинских процедур, перешеек матки и внутренний зев цервикального канала оказываются неспособны надёжно удерживать плодное яйцо во время беременности. В некоторых случаях это состояние может быть не связанно с травмами и зависит от особенностей анатомии и течения беременности. Например, при многоплодной беременности, шейка матки не может противостоять большому весу и объёму плодного пузыря. Перешеек матки и внутренний зев открываются, плодные оболочки под весом околоплодных вод выдавливаются в цервикальный канал и разрываются. Происходит выкидыш. Основной симптом истмико-цервикальной недостаточности – повторяющиеся самопроизвольные аборты в начале второго триместра беременности (12-14 недели). Лечение возможно как консервативное (ношение специального бандажа), так и оперативное, во время беременности.
Изменения шейки матки во время беременности
Наступление беременности всегда приятно, но иногда незапланированно. И не все женщины успевают подготовиться к ней, полностью обследоваться перед её наступлением. И выявление заболеваний шейки матки уже во время беременности бывает неприятным открытием.
Шейка матки представляет собой нижний сегмент матки в виде цилиндра или конуса. В центре расположен канал шейки матки, один конец которого открывается в полость матки, а другой — во влагалище. В среднем длина шейки матки составляет 3-4 см, диаметр — около 2,5 см, а цервикальный канал сомкнут. У шейки матки выделяют две части: нижнюю и верхнюю. Нижняя часть называется влагалищной, поскольку вдается в полость влагалища, а верхняя — надвлагалищной, потому что распложена выше влагалища. Шейка матки соединяется с влагалищем посредством сводов влагалища. Различают передний свод — короткий, задний — более глубокий и два боковых. Внутри шейки матки проходит цервикальный канал, который открывается в полость матки внутренним зевом, а со стороны влагалища закупорен слизью. Слизь в норме не проницаема ни для инфекций и микробов, ни для сперматозоидов. Но в середине менструального цикла слизь разжижается и становится проницаемой для сперматозоидов.
Снаружи поверхность шейки матки имеет розоватый оттенок, она гладкая и блестящая, прочная, а изнутри — ярко-розовая, бархатистая и рыхлая.
Шейка матки при беременности является важным органом, как в анатомическом, так и функциональном отношениях. Необходимо помнить, что она способствует процессу оплодотворения, препятствует попаданию инфекции в полость матки и придатки, помогает «выносить» ребеночка и участвует в родах. Именно поэтому регулярное наблюдение за состоянием шейки матки во время беременности просто необходимо.
Во время беременности в этом органе происходит ряд физиологических изменений. К примеру, через короткое время после оплодотворения изменяется его цвет: он становится синюшным. Причина этого в обширной сосудистой сетке и ее кровоснабжении. Вследствие действия эстриола и прогестерона ткань шейки матки становится мягкой. При беременности железы шейки расширяются и становятся более разветвленными.
Скрининговое исследование шейки матки во время беременности включает: цитологическое исследование, мазки на флору и выявление инфекций. Цитологическое исследование нередко является первым ключевым этапом в обследовании шейки матки, поскольку позволяет выявлять весьма ранние патологические изменения, происходящие на клеточном уровне, в том числе при отсутствии видимых изменений со стороны шеечного эпителия. Обследование проводится для выявления патологии шейки матки и отбор беременных, нуждающихся в проведении более углубленного обследования и соответствующего лечения в послеродовом периоде. При проведении скринингового обследования дополнительно к осмотру врача может быть рекомендовано проведение кольпоскопии. Как известно шейка покрыта двумя видами эпителия: плоским многослойным со стороны влагалища и цилиндрическим однослойным со стороны шеечного канала. Клетки эпителия постоянно слущиваются и оказываются в просвете шеечного канала и во влагалище. Их структурные характеристики позволяют при исследовании под микроскопом отличить здоровые клетки от атипичных, в том числе раковых.
При беременности помимо физиологических изменений шейки матки могут возникнуть и некоторые пограничные и патологические процессы.
Под влиянием гормональных изменений, происходящих в организме женщины в течение менструального цикла, в клетках эпителия цервикального канала также происходят циклические изменения. В период овуляции секреция слизи железами цервикального канала увеличивается, и изменяются ее качественные характеристики. При травмах или воспалительных поражениях иногда железы шейки матки могут закупориваются, накапливается в них секрет и образуются кисты — наботовы фолликулы или кисты наботовых желез, которые бессимптомно существуют долгие годы. Мелкие кисты не требуют никакого лечения. И на беременность, как правило, не влияют. Только большие сильно деформирующие шейку матки кисты и продолжающие увеличиваться могут потребовать вскрытия и эвакуации содержимого. Однако это бывает очень редко и, как правило, во время беременности требует наблюдения.
Довольно часто у беременных при зеркальном осмотре влагалищной части обнаруживаются полипы шейки матки. Возникновение полипов чаще всего связано с хроническим воспалительным процессом. В результате образуется очаговое разрастание слизистой, иногда с вовлечением мышечной ткани и образованием ножки. Они в основном протекают бессимптомно. Иногда являются источником кровяных выделений из половых путей, чаще контактного происхождения (после полового сношения или акта дефекации). Размеры полипа бывают разными — от просяного зерна редко до размеров грецкого ореха, форма их также варьирует. Полипы бывают одиночными и множественными, их ножка располагается либо у края наружного зева, либо уходит глубоко в цервикальный канал. Иногда при беременности наблюдается увеличение размеров полипа, в отдельных случаях довольно быстрое. Изредка полипы впервые возникают при беременности. Наличие полипа представляет всегда потенциальную угрозу невынашивания беременности, прежде всего потому, что при этом создаются благоприятные условия для восхождящей инфекции. Поэтому, как правило, следует более частое наблюдение за шейкой матки. Склонность к травматизации, кровоточивость, наличие признаков некроза ткани и распада, а также сомнительных выделений требует особого внимания и контроля. Лечение полипов шейки матки только оперативное и во время беременности в большинстве случаев лечение откладывают на послеродовой период, так как даже крупные полипы не препятствуют родам.
Наиболее распространенной патологией шейки матки у женщин является эрозия. Эрозия это дефект слизистой оболочки. Истинная эрозия встречается не слишком часто. Наиболее часто встречается псевдоэрозия (эктопия) — патологическое поражение слизистой шейки, при котором обычный плоский многослойный эпителий наружной части шейки матки замещается цилиндрическими клетками из шеечного канала. Нередко это случается в результате механического воздействия: при частых и грубых половых контактах происходит слущивание многослойного плоского эпителия. Эрозия является многофакторным заболеванием. Причинами могут быть:
Наличие эрозии никак не влияет на беременность, как впрочем, и беременность на эрозию. Лечение во время беременности заключается в применении общих и местных противовоспалительных средств при воспалительных заболеваниях влагалища и шейки матки. А в большинстве случаев достаточно просто динамическое наблюдение. Хирургическое лечение не проводят на протяжении всей беременности, так как превышение рисков и пользы существенное, и после лечения в родах могут возникнуть проблемы с раскрытием шейки матки.
Практически все женщины с различными заболеваниями шейки матки благополучно вынашивают и счастливо рожают прекрасных малышей!
Цервикометрия во время беременности
| Услуга | Стоимость |
| Консультация гинеколога | 1350* ք |
| Консультация заведующего гинекологическим отделением Богданович И.Ф. | 1800* ք |
| Консультация заведующего отделением лазерной гинекологии Андросовой О.В. | 1800* ք |
| Допплерография сосудов МППК беременных | 1500 ք |
| УЗИ плода в сроке до 10 недель беременности | 1700 ք |
| УЗИ плода с 10 недель беременности с оценкой МППК | 2400 ք |
| УЗИ многоплодной беременности | 3500 ք |
| Эхосальпингография (Проходимость маточных труб) | 5500 ք |
| УЗИ органов малого таза у женщин (ТА, ТВ) | 1400 ք |
| УЗИ органов малого таза с допплерографией маточных артерий и миометрия | 2000 ք |
| Цервикометрия | 1000 ք |
| Фолликулометрия (за одно посещение) | 1300 ք |
| Эхокардиография (УЗИ сердца) плода | 2400 |

Цервикометрия как способ измерения шейки матки.
Цервикометрия под УЗИ проводится двумя способами. Независимо от выбора метода цервикометрии, результативными являются оба, поэтому метод проведения зависит от особенностей организма и показаний к применению каждого из них:
УЗИ обычно проводят с 18 по 22 неделю беременности. Зачастую цервикометрия проводится вместе с другими исследованиями. Если прерывание беременности уже происходило, то исследование проводят на более ранних сроках, начиная с 10 недель, делается это для предотвращения возможного прерывания беременности. Цервикометрия – достаточно удобный и действенный тип обследования, позволяющий сохранить беременность и выявить возможные патологические нарушения на ранних сроках вынашивания ребенка.
Для подготовки к цервикометрии трансвагинальнм методом необходимо опорожнить мочевой пузырь. Всё остальное сделает специалист проводящий исследование, а после обследования даст необходимые рекомендации.
Стоит заметить, что сама процедура цервикального исследования при помощи ультразвукового датчика абсолютно безвредна для будущего ребёнка. Женщина так же не ощущает на себе никаких действий во время цервикометрии. Нет причин для волнения по поводу проведения цервикометрии, так как назначение процедуры не несет вреда и не представляет сбой повода для беспокойства о побочных действиях после процедуры – их просто нет. Проведение цервикометрии полностью исключает риск появления осложнений и сводит вероятность срыва беременности к нулю.
Норма показателей длины шейки матки при Цервикометрии.
В нашей клинике в Пятигорске «УЗИ 4Д» цервикометрия проводится высококвалифицированными специалистами, которые владеют методологией исследования на высоком уровне. Специально обученные сотрудники быстро и качественно произведут процедуру цервикометрии, что позволит тут же установить нарушения, если они имеются, и поставить окончательный диагноз.
Норма длины шейки матки зависит от того, на каком сроке беременности находится пациентка:
Данные показатели считаются нормой, но возможны и отклонения от нее, принято считать нормой длину свыше 25 мм. Такие показатели не считаются нарушением и не указывают на наличие в организме патологии. Для более точных определений нужно прибегнуть к УЗИ и измерению шейки матки с помощью цервикометрии.
При показателях ниже возникает вероятность выкидыша. В таких ситуациях принимаются меры по предотвращения преждевременных родов, а после стабилизации состояния уУЗИ цервикометрии проводят каждые 2 недели.
Когда цервикометрия проводится регулярно
Если при беременностях ранее возникали проблемы с преждевременным прерывание беременности или была перенесена операция шейки матки, в обязательном порядке необходимо сообщить об этом врачу, который назначит цервикометрию и, изучив полученные результаты, предпримет все меры для сохранения беременности.
При многоплодной беременности назначается регулярная цервикометрия, которая проводится в «Клинике 4Д» в Пятигорске раз в четырнадцать дней, начиная с 16 недели.
Очень важно провести цервикометрию при первой беременности, так как данных о предыдущих беременностях ещё нет. Это необходимо для того, чтобы убедиться в отсутствии отклонений и проверить показатели внутренних органов и плода.
Когда необходимо проведение цервикометрии?
Проведение цервикометрии в период, когда женщина вынашивает плод, необходимо при таких симптомах:
Стоит отметить: если гинеколог, который ведет беременность пациентки, дает направление на цервикометрию, его нельзя оставить без внимания, обследование пройти необходимо.
Результаты цервикометрии
Трансвагинальная цервикометрия оценивает:

Если Вы не проведёте УЗИ цервикометрии — это может повлечь за собой угрозу жизни малыша и здоровья матери. По этой причине нельзя пропускать обследование цервикометрии и вовремя измерять длину шейки матки.