Общая симптоматика поражения нервной системы нарушение сна и бодрствования нарушение сознания
Что такое расстройства сна? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бочкарева Михаила Викторовича, сомнолога со стажем в 17 лет.
Определение болезни. Причины заболевания
К основным расстройствам сна у взрослых относятся:
Короткий или длительный сон не является расстройством, но может серьёзно повлиять на состояние здоровья, поэтому тоже требует коррекции.
Расстройства сна часто сочетаются: у одного человека может быть несколько заболеваний, например, синдром обструктивного апноэ сна и инсомния.
Причины расстройств сна многочисленны. Среди причин развития инсомнии прежде всего стоит отметить нарушение гигиены сна-бодрствования:
Повышенная тревожность и депрессия являются факторами, приводящими к хронизации инсомнии.
Нарушения ритма сна-бодрствования могут быть вызваны неправильной гигиеной сна, сменной работой и частыми перелётами, которые нарушают синхронизацию работы внутренних органов с основным регулятором биологических ритмов — освещением.
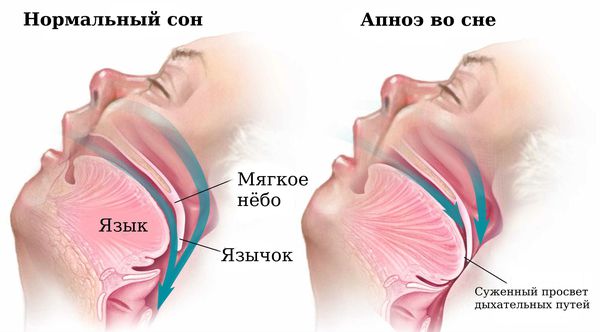
Причиной храпа и синдрома обструктивного апноэ сна является сужение и перекрытие просвета ротоглотки во сне. Сужение просвета дыхательных путей возникает из-за патологии носа и миндалин, смещения назад или недоразвития нижней челюсти, увеличения толщины тканей ротоглотки при ожирении, акромегалии (нарушении функции передней доли гипофиза) и гипотиреозе (недостатке гормонов щитовидной железы). Провоцирующим фактором в этом случае может стать приём алкоголя и снотворных препаратов.
Недостаток железа в организме является одной из причин двигательных нарушений во сне.
Гиперсомнии могут быть вторичными на фоне заболеваний нервной системы: опухоли и травмы головного мозга, заболевания с поражением гипоталамуса, таламуса и ствола мозга, инсульт, нейродегенеративные заболевания. Также могут возникнуть при психических расстройствах.
Причины парасомний в большинстве случаев неизвестны. Спровоцировать данное расстройство могут некоторые психические заболевания, патологии головного мозга и приём различных препаратов. Кроме этого влияют стрессовые ситуации, недосыпание, остановки дыхания во сне и др.
Симптомы расстройства сна
Очень часто встречается сочетание нескольких расстройств сна, поэтому необходимо уточнять все симптомы. Основным признаком нарушений является сонливость или усталость в течение дня. Но есть и другие характерные симптомы, по которым можно установить конкретное расстройство.
Инсомния:
Нарушения дыхания во сне:
Циркадианные нарушения ритма сна-бодрствования:
Двигательные расстройства:
Парасомнии:
Гиперсомнии (нарколепсия):
Однако нужно иметь в виду, что дневная сонливость может быть симптомом и других заболеваний (гипотиреоза, депрессии, онкологических проблем), а также побочным эффектом приёма некоторых лекарственных средств.
Патогенез расстройства сна
Кратковременная инсомния может быть вызвана стрессом. В дальнейшем люди с гиперактивацией нервной системы начинают переживать по поводу трудностей засыпания и поддержания сна. Их беспокоят возможные последствия недосыпания, в результате ухудшается гигиена сна. В этом случае бессонница становится хронической.
При синдроме обструктивного апноэ сна происходит нарушение проходимости верхних дыхательных путей и их регулярное перекрытие, что затрудняет поступление кислорода в лёгкие. При остром недостатке кислорода возникает стрессовая реакция организма, активизируется симпатическая нервная система и повышается артериальное давление, что приводит к неощущаемым во время сна микропробуждениям. В этот момент мозг открывает дыхательные пути и дыхание восстанавливается.
Такие микропробуждения нарушают структуру сна, уменьшают стадии сна, которые важны для восстановления организма, в результате чего появляются различные по степени тяжести симптомы:
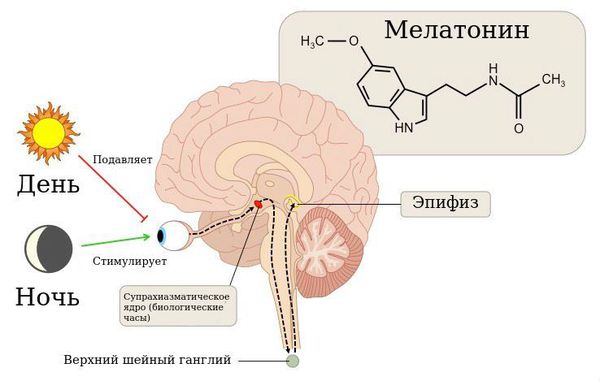
В патогенезе развития циркадианных нарушений сна важную роль играет гормон эпифиза мелатонин, отвечающий за установку цикла сна и бодрствования. В норме он вырабатывается только в вечерние и ночные часы. Время начала его секреции (19.30-22.00) определяет наступление биологического вечера в организме и способствует засыпанию примерно через два часа. Под влиянием освещения время начала выработки мелатонина может сместиться на более поздние или ранние часы. Это приведёт к трудностям засыпания в желаемое время или ранним утренним пробуждениям.
Двигательные расстройства сна возникают при нарушении процесса передачи электрических импульсов от нейронов к мышечной ткани, что связано с недостатком дофамина.
Нарколепсия развивается в результате снижения выработки нейромедиатора орексина А и B, стимулирующего бодрствование. Это происходит из-за развития аутоиммунной реакции, то есть организм сам уничтожает клетки мозга, вырабатывающие орексин, что приводит к его недостатку.
При парасомниях возникает диссоциация сна, то есть человек воспринимает ситуацию так, как будто она происходит не с ним. Такое состояние активирует стереотипную двигательную активность, и за счёт этого во время сна совершаются определённые движения.
Классификация и стадии развития расстройства сна
Согласно международной классификации нарушений сна, существуют следующие формы расстройств [1] :
Инсомния имеет две формы:
Нарушения дыхания во сне делят на три группы в зависимости от типа апноэ во сне:
Также выделяют отдельные симптомы — храп и катафрению (стоны во сне).
Остановки дыхания во сне оценивают при длительности более 10 секунд. В зависимости от выраженности остановок выделяют полные остановки — апноэ и неполные — гипопноэ.
Степени тяжести апноэ во сне:
Циркадианные нарушения ритма сна-бодрствования разделяют в зависимости от причин на две категории:
Двигательные расстройства во сне :
Парасомнии выделяют в зависимости от того, в какую стадию сна возникают нарушения:
Осложнения расстройства сна
Невыспавшийся человек не может качественно наслаждаться жизнью. Усталость, нарушение внимания, координации и памяти, сонливость, раздражительность — частые последствия нарушений сна.
Важным является длительность сна и его качество. Так, даже привычная короткая продолжительность сна (менее 6 часов) оказывает негативный эффект на здоровье по сравнению с нормальной (7-8 часов).
При циркадианных нарушениях сна кроме вышеописанных нарушений часто возникают желудочно-кишечные расстройства: учащение или урежение частоты стула, связанное с десинхронизацией работы внутренних органов и нарушением усвоения пищи.
Помимо этого, есть и другие негативные последствия, например, страдающие СОАС чаще разводятся.
Во время эпизодов внезапного засыпания при гиперсомниях повышается вероятность травм, дорожно-транспортных происшествий. Из-за высокой сонливости затрудняется или значительно ограничивается по времени профессиональная деятельность.
При парасомниях высок риск самоповреждений, а также повреждения партнёра.
Диагностика расстройства сна
Диагностика нарушений сна осуществляется на основании данных опроса пациента, осмотра, инструментальных и лабораторных исследований.
Для постановки диагноза инсомнии достаточно жалоб пациента на трудности засыпания, ночные или ранние пробуждения с затруднением последующего засыпания и ухудшение дневного самочувствия. Однако для исключения других нарушений сна, приводящих к симптомам инсомнии, могут потребоваться дополнительные исследования. Для диагностики СОАС, синдрома периодических движений конечностей, парасомний и всех основных нарушений сна применяют полисомнографию. Циркадианные нарушения ритма сна-бодрствования выявляют с помощью актиграфии.
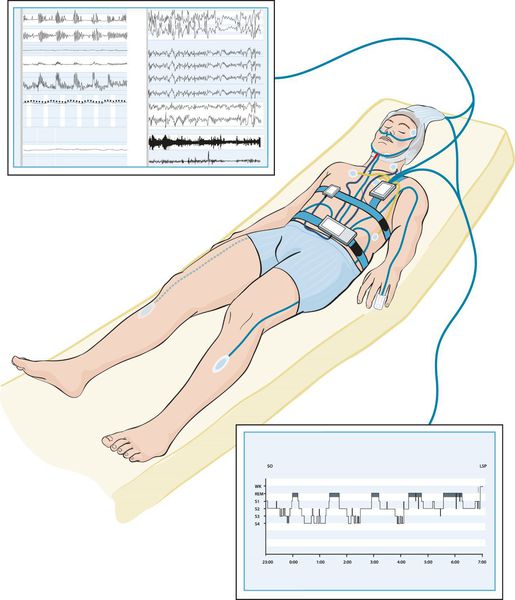
Наиболее оптимальным видом диагностики основных нарушений сна является полисомнография [7] — исследование, позволяющие оценить изменения, происходящие с человеком во время сна. Это единственный метод обследования, с помощью которого можно записать энцефалограмму, оценить одновременно стадии сна, дыхание во сне, выявить связь различных событий (храпа, остановки дыхания, движений ног, жевательных мышц, положения тела и электрокардиограмму) со стадиями сна и пробуждениями. Однако сложность постановки и анализа исследования, необходимость нахождения в отдельной палате, стоимость оборудования и выполнения диагностики ограничивают его применение.
При диагностике синдрома обструктивного апноэ сна во время осмотра обращают внимание на наличие патологии ЛОР-органов: увеличение миндалин, хронический ринит, утолщение языка. Суммарно просвет дыхательных путей оценивается по шкале Маллампати, когда пациент открывает рот и высовывает язык. Если в таком положении не видно задней стенки глотки и миндалин, вероятность нарушений дыхания за счёт перекрытия просвета ротоглотки корнем языка высока. Оперативное лечение ЛОР-патологии в этом случае будет малоэффективным. Оценивается окружность шеи — важный прогностический параметр синдрома обструктивного апноэ сна. Его риск значительно повышается при окружности шеи более 43 см у мужчин и более 41 см у женщин.
Самым точным методом диагностики СОАС является полисомнография, но в российских рекомендациях для определения обструктивного апноэ сна при различных заболеваниях чаще упоминается компьютерная пульсоксиметрия или респираторный мониторинг.
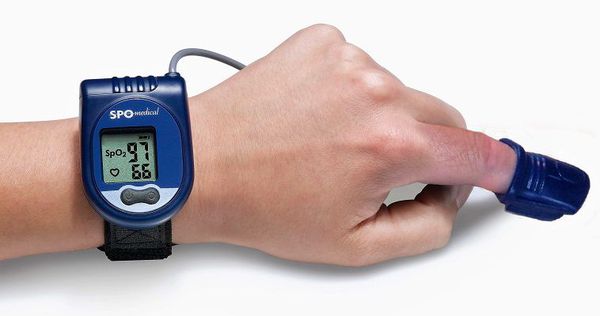
Кардиореспираторный мониторинг — метод оценки нарушений дыхания во сне в амбулаторных условиях, когда часть датчиков прибора устанавливается на грудной клетке в поликлинике, а остальные пациент ставит самостоятельно на время сна: в носовые ходы для записи носового дыхания и на палец руки для оценки насыщения гемоглобина крови кислородом. Датчики на грудной клетке кроме её движений записывают электрокардиограмму и позволяют оценить влияние нарушений дыхания во сне на ритм сердца и их связь с аритмиями.
Компьютерная пульсоксиметрия — простой метод исследования, при котором на палец руки ставится датчик пульсоксиметрии. Ещё одним скрининговым методом оценки дыхания является запись реопневмограммы при холтеровском мониторировании электрокардиограммы. При этом записываются движения грудной клетки по данным с датчиков ЭКГ. Если по пульсоксиметру или по реопневмограмме выявляются отклонения, то необходимо проводить более полное обследование для постановки диагноза.
Стоит заподозрить СОАС если при суточном мониторировании артериального давления выявляется нарушение его суточного ритма — отсутствие снижения артериального давления или повышение в ночные часы.
При высокой дневной сонливости для исключения нарколепсии состояние пациента оценивают по тесту множественного засыпания. При этом после полисомнографии все датчики остаются на пациенте и ему дается возможность уснуть в течение дня по 20 минут каждые два часа.
Для диагностики нарушений сна дополнительно используются опросники, оценивающие основные симптомы.
Лечение расстройства сна
Лечение нарушений сна зависит от конкретного расстройства сна.
Основным методом лечения хронической инсомнии является когнитивно-поведенческая терапия — коррекция поведения и установок, касающихся сна. Стандартная схема лечения состоит из шести сеансов, требуется заполнение дневника сна и/или применение актиграфии для оценки продолжительности и паттерна сна.
Для лечения инсомнии могут кратковременно использоваться снотворные препараты, которые ускоряют засыпание, уменьшают ночные пробуждения и увеличивают продолжительность сна. Однако нужно учитывать, что нарушение дыхания во сне является ограничением, а в некоторых случаях противопоказанием, к приёму большинства снотворных. Это связано с тем, что препараты расслабляют мускулатуру мягкого нёба и стенок глотки, что приводит к перекрытию дыхательных путей и усугублению проблем с дыханием. Препараты мелатонина замедленного высвобождения используются у пациентов старше 55 лет.
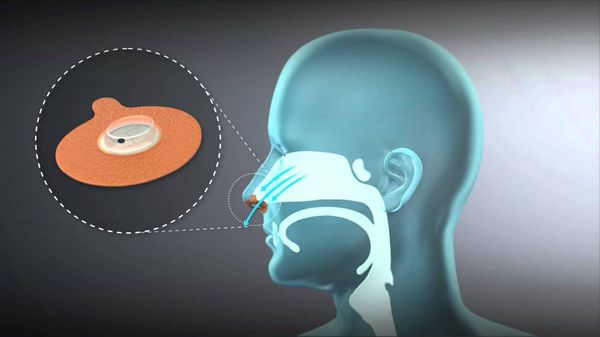
При лечении синдрома обструктивного апноэ сна [6] рекомендуется отказ от курения и употребления алкоголя, снижение веса (уменьшает тяжесть СОАС на 20-25 %), лечение хронической патологии ЛОР-органов. Основной метод лечения средней и тяжёлой степени СОАС, особенно при сочетании с патологией сердечно-сосудистой системы, — неинвазивная вентиляция лёгких в режиме постоянного положительного давления (СИПАП-терапия или CPAP-терапия, от англ. Continuous Positive Airway Pressure Therapy). Терапия осуществляется с помощью СИПАП-аппарата. Это небольшой компрессор, который через гибкую трубку и герметичную носовую маску постоянно подает поток воздуха под давлением. Этот поток воздуха не позволяет дыхательным путям смыкаться и блокировать поступление кислорода. Аппарат используется каждую ночь. Все показания прибор записывает на карту памяти, которая доступна пациенту. Более подробную информацию врач видит после скачивания данных при помощи специальных программ.
Также в лечении СОАС используются внутриротовые приспособления (капы), которые делают врачи-ортодонты. Капы устанавливаются на время сна и выдвигают нижнюю челюсть на 6-10 мм вперед.
При наличии патологии ЛОР-органов может применяться оперативное лечение у ЛОР-врача. Не доказали своей эффективности операции, выполняемые на отдельных структурах, например, удаление язычка или миндалин. Наиболее оптимальны комплексные операции, когда восстанавливается носовое дыхание и производится пластика структур в ротоглотке.
При наличии связи СОАС с положением тела рекомендуется не ложиться на спину (чаще всего нарушения дыхания возникают именно в этом положении). Можно использовать мячик для большого тенниса, поместить его в карман, пришитый на футболке между лопаток, он будет мешать лечь на спину. При сохранённом носовом дыхании возможно применение одноразовых наклеек на носовые ходы Provent, они примерно в два раза уменьшают тяжесть СОАС.
Синдром периодических движений конечностей лечится у невролога. При уровне ферритина менее 75 мкмоль/л применяются препараты железа, также рекомендуется отказ от чая, кофе и других стимулирующих напитков. При нормальном уровне ферритина невролог назначает специальные препараты.
Циркадианные нарушения ритма сна-бодрствования требуют прежде всего изменения гигиены сна. При возможности стоит отказаться от сменной работы и частых перелётов или оптимизировать график работы. Настроить циркадианную систему возможно путём изменения интенсивности и времени освещения, что достигается при помощи разных подходов.
При парасомниях, которые проявляются ночными кошмарами эффективна консультация психолога, проведение терапии повторением образов. Лекарственная терапия парасомний включает применение:
Лечение гиперсомний в России ограничено действующим законодательством, так как подходящие для этого препараты входят в список наркотических и психотропных средств (например, модафинил).
Прогноз. Профилактика
Для профилактики расстройств сна следует придерживаться рекомендаций:
При парасомниях для профилактики самоповреждения не следует спать на втором этаже двухъярусной кровати. Необходимо убрать острые предметы и мебель рядом с кроватью, на полу положить матрас, лицам с сомнамбулизмом не спать рядом с окном. Если есть провоцирующие лекарственные средства, то следует их избегать.
Экспериментальные работы по увеличению продолжительности сна на 30-60 минут (за счёт более раннего отхода ко сну и/или более позднего пробуждения) приводили к позитивным сдвигам в состоянии здоровья: снижению веса и артериального давления, уменьшению аппетита и склонности к перекусам, увеличению работоспособности.
При отсутствии лечения инсомнии возникают серьёзные последствия для здоровья описанные ранее. Основной метод лечения инсомнии — когнитивно-поведенческая терапия — позволяет избавиться от нарушений сна за шесть сеансов и обладает более долговременным эффектом, чем приём снотворных препаратов. Рецидивы возможны при повторных нарушениях гигиены сна, невыявленных других нарушениях сна, отсутствии лечения сопутствующих тревоги и депрессии. Приём снотворных препаратов при лечении инсомнии без изменения образа жизни (коррекции гигиены сна, светового режима и физической активности) скорее всего приведёт к возврату инсомнии после отмены снотворных.
Своевременное оперативное лечение ЛОР-патологии позволяет предотвратить негативные последствия синдрома обструктивного апноэ сна для здоровья. При выявлении СОАС средней и тяжёлой степени только снижение веса и СРАР-терапия показали значительное уменьшение риска развития тяжёлых сердечно-сосудистых заболеваний (инфаркта и инсульта). Если не лечить факторы приводящие к СОАС, то СРАР-терапия проводится длительно, иногда пожизненно.
Циркадианные нарушения ритма сна-бодрствования, обусловленные внутренним смещением ритма, лечатся дольше, чем нарушения, связанные с внешними факторами. Так, приём мелатонина при инсомнии в условиях сменной работе необходим только после смены, а в другие дни может не требоваться. Применение светотерапии может быть необходимо больше в зимние часы, а в летние достаточно естественного освещения.
Двигательные расстройства во сне эффективно лечатся приёмом препаратов железа или агонистов допамина.
При отсутствии провоцирующих факторов, отмене стимулирующих парасомнии лекарственных средств, лечении сопутствующих нарушений сна (например, синдрома обструктивного апноэ во сне) соблюдении гигиены сна, парасомнии также можно вылечить.
Расстройства сна в практике психиатра
Первый МГМУ им. И.М. Сеченова Минздравсоцразвития РФ
РЕЗЮМЕ: При расстройствах психики страдают как церебральные, так и поведенческие механизмы регуляции сна, поэтому сон часто нарушается. Наиболее распространенной формой расстройств сна является инсомния. инсомния может иметь вторичный характер как одно из проявлений психического заболевания. Первичный характер инсомнии подразумевает отсутствие психопатологического синдрома или зависимости, его можно заподозрить по наличию характерных маркеров: связи со стрессом, «боязни сна», агнозии сна, нарушения гигиены сна. Другой распространенной формой нарушения сна является синдром обструктивного апноэ сна, избыточная сонливость при котором может расцениваться как проявление психической патологии.
КОНТАКТ: Михаил Гурьевич Полуэктов. E-mail: polouekt@mail.ru.
Sleep disorders in psychiatrists practice
M.G. Polouektov
SUMMARY: Mental disorders leads to the disturbances of cerebral and behavioral mechanisms of sleep regulation. Most common sleep disorder among psychiatric patients is insomnia. Insomnia could be of secondary origin as a feature of mental disorders. The diagnosis of primary insomnia implies the absence of psychopathology or dependence, it could be suspected by the presence of typical signs like identifiable stressor, «fear of sleep», sleep misperception, inadequate sleep hygiene. Another common sleep disorder is obstructive sleep apnea syndrome. In this case hypersomnolence coud be misinterpreted as a psychopathological sign.
KEY WORDS: sleep disorders, insomnia, sleep apnea.
Сон представляет собой сложно организованное функциональное состояние, определяемое динамическим взаимодействием синхронизирующих и активирующих структур мозга, деятельностью собственного хронобиологического аппарата (внутренние факторы) и факторов окружения (социальных и природных). Любое нарушение такого баланса может приводить к развитию расстройств сна различного вида. Одним из примеров этого является сон при расстройствах психики, когда нарушается как внутримозговое нейромедиаторное взаимодействие, так и социальное функционирование пациентов.
Согласно Международной классификации расстройств сна 2005 г. (МКРС-2) [5] выделяют 6 разновидностей нарушений сна. Это инсомнии, расстройства дыхания во сне, гиперсомнии, расстройства циркадианного ритма сна, парасомнии, расстройства движений во сне.
Тем не менее, в рутинной врачебной практике, когда речь заходит о нарушениях сна, в первую очередь имеется в виду инсомния (бессонница).
Инсомния представляет собой клинический синдром, характеризующийся наличием повторяющихся нарушений инициации, продолжительности, консолидации или качества сна, которые развиваются несмотря на достаточное количество времени и условий для сна и проявляются различными нарушениями дневной деятельности. Последствия плохого ночного сна при инсомнии могут выражаться в виде усталости, нарушения внимания, сосредоточения или запоминания информации, социальной дисфункции, расстройства настроения, раздражительности, дневной сонливости, снижения мотивации и инициативности, склонности к ошибкам за рулем и на работе, мышечного напряжения, головной боли, нарушений деятельности желудочно-кишечного тракта, обеспокоенности состоянием своего сна [3, 5].
Распространенность синдрома инсомнии в общей популяции составляет от 9 до 30% в зависимости от использовавшегося метода опроса. Применение более строгого критерия диагноза инсомнии из классификации психических расстройств DSM-IV-TR, включающего еще и количественные характеристики нарушений сна, позволяет оценить распространенность инсомнии в 4,4-6,4% [10].
Инсомния в 1,5 раза чаще встречается у женщин, чем у мужчин. У пожилых людей после 75 лет частота выявления инсомнии удваивается по сравнению с лицами среднего возраста. Чаще определяются нарушения сна у лиц с низким социоэкономическим статусом и уровнем образования, у людей неработающих или работающих по сменному графику. При наличии коморбидных расстройств, психических заболеваний или хронических болевых синдромов сон нарушается в 50-75% случаев. У 40% больных инсомнией выявляется одно или более психических расстройств по сравнению с 16% у людей без нарушений сна.
Причину нарушения сна при инсомнии видят прежде всего в преобладании активирующих мозговых влияний (гиперактивации) у таких больных в течение суток. У них отмечено повышение симпатической активности, выше уровни секреции адренокортикотропного гормона и кортизола, повышено потребление кислорода организмом и глюкозы мозгом по сравнению со здоровыми людьми. Причиной развития этих изменений считают либо когнитивные и эмоциональные (постоянное беспокойство о своем сне, неумение «переключаться» с дневных забот, дисфункциональные убеждения в отношении своего сна), либо биологические факторы (нарушение обмена моноаминов, нарушение профиля суточной секреции мелатонина) [14].
При парадоксальной инсомнии главной жалобой пациента является полное или почти полное отсутствие ночного сна в течение длительного времени. Драматические жалобы больного диссонируют с относительно сохранным дневным функционированием. Дневная сонливость и стремление компенсировать нехватку ночного сна дневным обычно отсутствуют. Объективное исследование сна позволяет выявить значительное несоответствие заявляемой продолжительности сна реальному положению (более чем на 50%).
Инсомния при нарушении гигиены сна развивается при наличии поведения, которое приводит к повышению активации нервной системы в периоды, предшествующие укладыванию в постель. Это могут быть употребление кофе, курение, физическая и эмоциональная нагрузка в вечернее время. К нарушению гигиены сна относится и деятельность препятствующая поддержанию естественного цикла сон-бодрствование (укладывание спать в различное время суток, использование яркого света, неудобная обстановка для сна, дневной сон).
Идиопатическая инсомния представляет собой редкую форму инсомнии, этот диагноз ставится при невозможности установить причину нарушений сна, начавшихся в раннем детстве без очевидной причины и присутствующих в течение жизни пациента без существенных периодов улучшения.
Для того, чтобы быть уверенным, что расстройство сна имеет вторичный характер, нужно доказать, что: а) инсомния началась одновременно или позже начала основного заболевания; б) выраженность нарушений сна совпадает с флюктуацией клинической картины основного заболевания.
Инсомния при зависимости от приема снотворных и других препаратов является частой причиной обращения к неврологам, сомнологам и психиатрам. Распространенность этой формы инсомнии составляет 0,2% в общей популяции и 3,5% среди лиц, страдающих нарушениями сна [5]. В Российском исследовании, проведенном в 2011 году в популяционной выборке населения Чувашской республики было показано, что «часто» или «постоянно» принимают снотворные 4,5% опрошенных [2]. Как и при других формах зависимости, основными жалобами больных этой формой вторичной инсомнии являются снижение эффекта обычно принимаемой дозы снотворного препарата наряду с развитием синдрома отмены при попытке прекращения приема. Синдром отмены проявляется значительным усугублением нарушения сна, ажитацией, вегетативными и соматическими расстройствами. Наиболее частой причиной развития инсомнии, связанной с зависимостью такого рода, является длительное употребление бензодиазепиновых снотворных или транквилизаторов. Применение в качестве снотворных комбинированных седативных средств (валокордин, реладорм), в состав которых входят производные барбитуровой кислоты, также может сопровождаться развитием лекарственной зависимости.
Разновидностью этой формы инсомнии является зависимость от приема этанола. Этанол обладает седативным и снотворным действием, пик его снотворного эффекта приходится на время через 30-60 минут после употребления внутрь. В первой фазе своего действия на сон алкоголь укорачивает время засыпания, увеличивает представленность медленноволнового сна и подавляет быстрый сон. Через 4-5 часов по мере метаболизирования проявляется вторая фаза действия алкоголя, характеризующаяся увеличением времени бодрствования и эффектом «отдачи» быстрого сна. При повторяющихся вечерних приемах алкоголя его снотворное действие уменьшается в связи с развитием эффекта привыкания, как и в случае применения снотворных [13].
Инсомния при психических расстройствах часто входит в диагностические критерии этих нарушений. Характерные жалобы и изменения структуры сна имеют как неспецифический, так и специфический, зависящий от вида психического заболевания, характер.
Развитие нарушений сна при паническом расстройстве объясняют состоянием мозговой гиперактивации на фоне высокого уровня тревоги, кроме этого, поскольку депрессивные проявления также часто выявляются у больных паническими атаками, обсуждается роль депрессии.
Нарушения сна часто сопровождают различные расстройства настроения и даже, в отличие от тревожных расстройств, предшествуют их развитию. Этот факт расценивается как одно из подтверждений глубинной связи между механизмами развития депрессии и инсомнии. При наличии инсомнии пожизненный риск развития большого депрессивного расстройства увеличивается в 3,8 раза. У больных биполярным расстройством показано, что увеличение или уменьшение времени сна на 3 и более часа означает неминуемое приближение рецидива [12].
Расстройства сна отмечаются как в фазу обострения большого депрессивного или биполярного расстройства, так и в период ремиссии. Сохранение расстройств сна в этот период ассоциировано с большим риском утяжеления или учащения депрессивных эпизодов. Наряду с обычными жалобами, характерными для любой из форм инсомнии специфичными жалобами больных депрессией являются ранние утренние пробуждения.
Предполагается, что общность механизмов развития нарушения сна и депрессии реализуется через дефицит моноаминовых медиаторов (серотонина, норадреналина и дофамина). Особенности проявления быстрого сна у таких больных объясняют компенсаторным увеличением холинергической передачи, в норме вовлеченной в генерацию быстрого сна. Такая модель объясняет изменения сна на фоне применения антидепрессантов, вызывающих быстрое нарастание уровня моноаминов в мозге и соответствующее увеличение медленноволновой активности на ЭЭГ. Нейровизуализационные исследования (позитронная эмиссионная томография и однопротонная эмиссионная компьютерная томография) подтверждают наличие избыточной активации во время сна у больных депрессией в зонах мозга, отвечающих за эмоциональную регуляцию и генерацию быстрого сна.
Наиболее часто использующиеся в практике рекомендации по лечению инсомнии были опубликованы в 2005 году по результатам работы согласительного комитета Национального института здоровья США [9]. В них указывается, что независимо от природы инсомнии методом выбора является применение поведенческих техник, включающих как нормализацию гигиены сна, так и активное изменение его условий (поведенческая терапия) и представлений о собственном сне (когнитивная терапия).
Гигиена сна представляет собой достаточно широкое понятие, регламентирующее организацию среды обитания и поведения человека с целью достижения максимального качества сна. Основными рекомендациями в рамках поддержания правильной гигиены сна являются: обеспечение комфортного окружения сна; понижение уровня физической и умственной активности в период, предшествующий сну; исключение приема стимулирующих и мешающих засыпанию веществ и пищевых продуктов; установление и соблюдение регулярного распорядка подъема и отхода ко сну (режим сна); использование постели только для сна.
Когнитивные методики включают разъяснение пациенту основ физиологии сна, гигиены сна с целью скорректировать искаженные или завышенные ожидания в отношении продолжительности или качества своего сна. Большую помощь здесь оказывает возможность объективизировать картину сна с помощью полисомнографии и обсуждать с пациентом результаты исследования.
Преимуществом когнитивно-поведенческой терапии инсомнии является отсутствие каких-либо негативных побочных эффектов, неспецифичность (возможно применение при любой форме инсомнии) и большая длительность положительного эффекта по окончании лечения по сравнению с другими методами лечения.
Она подразумевает прослушивание пациентом музыки, полученной путем преобразования его собственной электроэнцефалограммы с помощью методов компьютерной обработки, что способствует изменению функционального состояния. Энцефалофония включает элементы музыкотерапии и биологической обратной связи, но имеет ряд отличий от этих методов.
Если применение нелекарственных методов не приводит к успеху, к лечению инсомнии добавляют седативные и снотворные средства. Большинство снотворных относится к препаратам, воздействующих на постсинаптический ГАМК-эргический хлорионный комплекс (ГАМКа рецептор).
В России наиболее часто применяются бензодиазепиновые препараты с выраженным снотворным действием, такие как феназепам, нитразепам, клоназепам, диазепам, лоразепам. Бензодиазепины являются препаратами рецепторного действия, характеризуются широким терапевтическим интервалом и относительно низкой токсичностью. Вместе с тем они могут создать для пациента, особенно пожилого, существенные проблемы (увеличивающиеся с возрастанием дозы) такие как: привыкание, зависимость, синдром отмены, ухудшение синдрома апноэ во сне, снижение памяти, антероградная амнезия, снижение внимания и времени реакции, дневная сонливость. Кроме того, возможны развитие головокружения, атаксии и сухости во рту. Ни один из бензодиазепиновых снотворных препаратов не рекомендован к применению для лечения хронической инсомнии.
В одном из исследований применения Донормила в психиатрической практике при наличии нарушений сна легкой и средней степени выраженности проводилась оценка сомнологического и психопатологического статуса пациентов на фоне лечения препаратом. Было обследовано 47 больных (22 мужчины, 25 женщин), наблюдавшихся в Отделе по изучению пограничной психической патологии и психосоматических расстройств НЦПЗ РАМН с тревожно-фобическими, депрессивными, астеноапатическими и ипохондрическими расстройствами. Результаты исследования продемонстрировали, что включение Донормила в дозе 15-7,5 мг. в схему исследования привело к ускорению засыпания, увеличению ощущения глубины сна, уменьшению количества тревожных сновидений, улучшению качества утреннего пробуждения. Авторы делают вывод о том, что применение Донормила высокоэффективно и безопасно при нарушениях сна средней и легкой степени выраженности, формирующихся в рамках аффективных расстройств циклотимического уровня, личностных расстройств и вялотекущей шизофрении [4].
При лечении нарушений сна вторичного характера, особенно в структуре расстройств психической сферы часто используются седативные свойства антидепрессантов. Выгода такого подхода заключается в том, что при применении этих препаратов не развивается привыкание и физическая зависимость, кроме того, нарушения сна часто сопровождаются выраженными депрессивными проявлениями. С терапевтической целью применяют антидепрессанты с выраженными седативными свойствами: амитриптилин, миансерин, тразодон. Новый мелатонинергический антидепрессант агомелатин обладает сочетанием антидепрессивного и хронобиотического (нормализующего цикл сон-бодрствование) эффектов.
Многие препараты группы нейролептиков обладают седативными свойствами, однако для лечения нарушений сна они применяются редко. Это обусловлено более высоким, чем при применении других средств, риском развития лекарственных осложнений, таких как экстрапирамидные расстройства, гормональные нарушения и сердечные аритмии. При резистентных к лечению формах инсомнии чаще всего назначаются хлорпротиксен, левомепромазин, клозапин и алимемазин.
Побочное седативное действие некоторых ноотропных препаратов иногда используется при лечении нарушений сна. Чаще всего назначается гидрохлорид гамма-амино-бета-фенилмасляной кислоты, более известный как фенибут. Предполагают, что седативное действие этого средства связано с ГАМК-миметическим эффектом. Сведения о фармакологических свойствах и клинической эффективности фенибута очень скудные, однако он продолжает широко использоваться в детской неврологии.
Препараты гормона шишковидной железы (эпифиза) мелатонина обладают слабым снотворным и отчетливым хронобиотическим действием. Показано, что эффективность экзогенного мелатонина в отношении нарушений сна зависит от уровня его секреции в организме в момент приема препарата. У лиц старших возрастных групп собственная секреция мелатонина минимальна, это связывают с развитием дегенеративных изменений в эпифизе. Показано, что в наибольшей степени препараты мелатонина эффективны у лиц старше 55 лет [15].
Существуют специфические особенности терапии некоторых видов инсомний. Так тактика лечения инсомнии, обусловленной зависимостью от снотворных препаратов, строится на постепенном уменьшении дозы принимаемого лекарства с последующей его отменой или заменой на седативный/снотворный препарат с другим механизмом действия. Отмена снотворного обычно вызывает абстинентный синдром, для его облегчения важным является установление четкой схемы лечения, разъяснение пациенту механизмов развития его страдания и возможности выхода из зависимости, а также поддерживающие визиты к врачу. В качестве заместительных лекарственных средств используют антидепрессанты с седативным действием (тразодон, амитриптилин, миансерин). В дальнейшем в течение нескольких месяцев возможно уменьшение дозы антидепрессанта с заменой его безрецептурными средствами или использование только методов поведенческой терапии.
При лечении нарушений сна на фоне острой отмены алкоголя рекомендуется использовать ГАМК- эргические снотворные препараты, так как они обладают общим с алкоголем механизмом действия. В дальнейшем осуществляется переход на седативные антидепрессанты (тразодон). Для нормализации сна в период отмены алкоголя также была показана эффективность противоэпилептического препарата габапентин. Когнитивная поведенческая терапия может быть эффективной для улучшения сна, однако это не оказывает влияния на частоту рецидивов приема алкоголя в дальнейшем.
Для диагностики и успешного лечения парадоксальной инсомнии обязательно проведение ночного полисомнографического исследования, объективизирующего картину сна. Предъявление результатов полисомнографического исследования с развернутыми комментариями, касающимися физиологии процесса сна, является ключом в организации когнитивной терапии этого расстройства. Следует разъяснить больному особенности восприятия времени во время эпизодов ночного бодрствования и отсутствие возможности правильно оценивать продолжительность кратковременных периодов сна. Снотворные препараты при этой форме инсомнии малоэффективны и способствуют формированию лекарственной зависимости.
В лечении идиопатической инсомнии используются поведенческий и лекарственный подходы. Для длительного применения в качестве снотворных средств без риска развития привыкания и зависимости рекомендуются антидепрессанты с седативными эффектами (амитриптилин, миансерин, тразодон). Также используют мелатонинергические препараты.
Для коррекции инсомнии, связанной с нарушением гигиены сна обычно бывает достаточно начать выполнять правила гигиены сна, ускоряет нормализацию сна кратковременное (в течение 2-3 недель) применение легких снотворных препаратов естественного происхождения.
Другим нарушением сна, которое часто встречается как общей медицинской практике так и в практике врача-психиатра является синдром обструктивного апноэ сна (СОАС). Это состояние характеризуется возникновением во время сна множественных эпизодов обструкции на уровне верхних дыхательных путей, часто сопровождающихся эпизодами снижения уровня насыщения крови кислородом (десатураций). Среди клинических проявлений синдрома преобладают храп, дневная сонливость и замечаемые окружающими остановки дыхания во сне [1].
Распространенность синдрома обструктивного апноэ сна в популяции лиц среднего возраста составляет 2% среди женщин и 4% среди мужчин. С возрастом она увеличивается, достигая 20% для женщин и 28% для мужчин в пожилом и старческом возрасте.
Чаще СОАС встречается у мужчин (соотношение мужчин и женщин от 2:1 до 8:1 по различным данным.
Апноэ во сне имеет тесную ассоциацию с ожирением (2/3 всех случаев), артериальной гипертензией (50-75% случаев) и сахарным диабетом [1]. У больных шизофренией, находящихся на терапии антипсихотическими прерапатами, частота выявления этого синдрома составляет 17-48% [7].
Предположить наличие СОАС можно у больного с привычным храпом (частота 6-7 ночей в неделю), у которого окружающие отмечают наличие дыхательных пауз во время сна или имеющего значительную дневную сонливость. Для подтверждения диагноза требуется подтвердить наличие 5 и более эпизодов апноэ и/или гипопноэ за час сна (с помощью полисомнографии) наряду с наличием клинической симптоматики. При меньшем числе эпизодов расстройств дыхания ставится диагноз первичного храпа.
Методом выбора в лечении синдрома обструктивного апноэ сна является вентиляция постоянным положительным дав лением через носовую маску во время сна (СиПАП терапия). Сущность метода заключается в том, что в дыхательные пути пациента под определенным давлением подается воздух, выполняющий роль своеобразной «пневматической шины», поддерживающей их открытыми в течение всего сна. Перед сном на лицо одевается силиконовая маска (чаще для дыхания через нос), воздух в которую доставляется через гибкий шланг портативного медицинского компрессора (СиПАП аппарата). Лечение пожизненное, если не удается устранить причины обструкции.
При СОАС легкой и средней степени тяжести эффективным может быть оперативное лечение, устраняющее излишки мягких тканей в области рото- и носоглотки. Чаще всего применяется метод увулопалатофарингопластики. Поскольку ожирение является наиболее распространенным состоянием, связанным с СОАС, то снижение массы тела не менее чем на 10% может привести к существенно уменьшению числа апноэ (на 50-75%) и рекомендуется для всех этих больных с избыточным весом. Другие методы лечения СОАС малоэффективны.
У больных, обращающихся к врачу-психиатру с жалобами на нарушения сна, чаще всего встречается инсомния как одно из проявлений текущего психического заболевания. Однако следует помнить о возможности наличия первичных форм инсомнии без сопутствующего психопатологического синдрома, требующего особого, чаще немедикаментозного, лечения. Наличие выраженной сонливости у больного синдромом обструктивного апноэ сна может быть неправильно расценено как проявления психического заболевания. Для подтверждения диагноза этого синдрома требуется проведение ночного полисомнографического исследования.