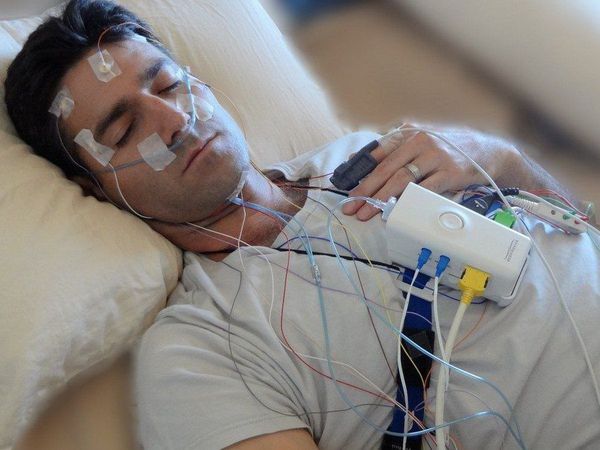
Напрягается тело во сне
Избавляемся от панических атак перед сном
Приступы беспричинной тревожности в основном возникают во время бодрствования, но могут проявляться перед сном или во время сна. Столкнувшись с неприятным и пугающим ощущением один раз, человек со страхом ожидает повторения. На фоне этого у него развивается бессонница, постоянная усталость, фобии и расстройства.
Симптомы ПА
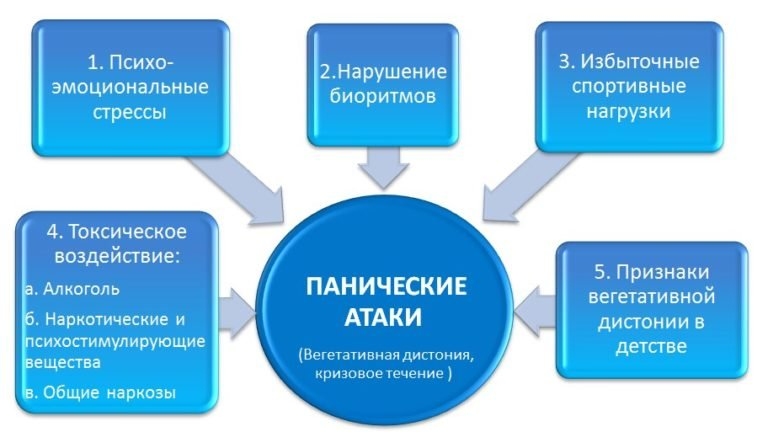
Причины панических атак точно не известны. Медики отмечают, что в 15% случаев в основе нарушения лежит наследственность. Приступ могут спровоцировать психогенные, биологические, физиогенные факторы — от неприятностей на работе до злоупотребления алкоголем или кофе. Иными словами, это расстройство — реакция организма, психики на стресс или превышение наших возможностей.
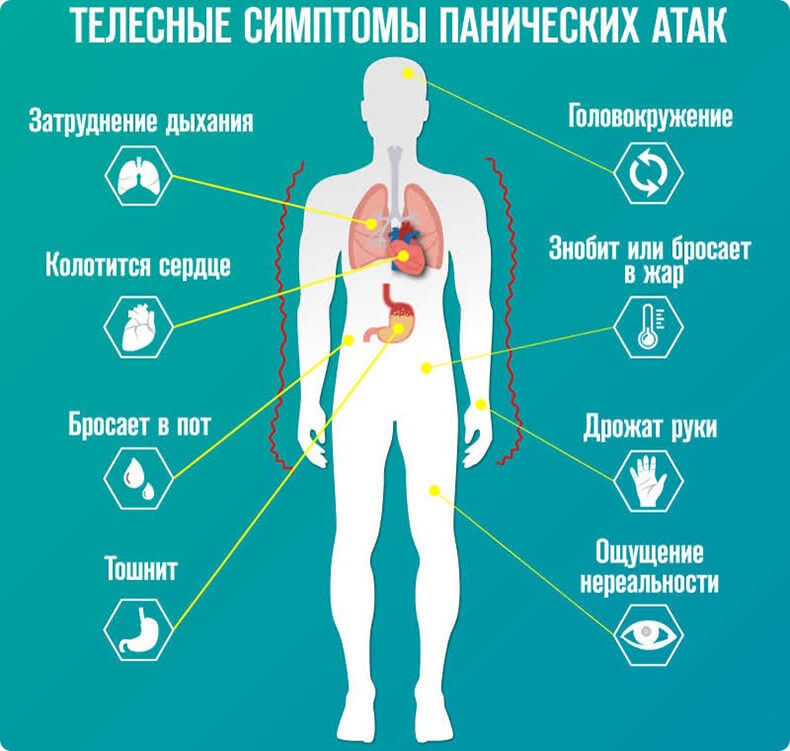
О панической атаке можно говорить, если вы испытываете перед засыпанием четыре или более симптомов из перечисленных:
Ночные приступы происходят внезапно, часто с 12 часов ночи до 4 часов утра, достигают пика в течение 10 минут. Длительность паники — 15-30 минут, после чего человек испытывает слабость, разбитость или, наоборот, облегчение. Чем тяжелее он перенес первый приступ, тем сложнее ему бороться с этим дальше.
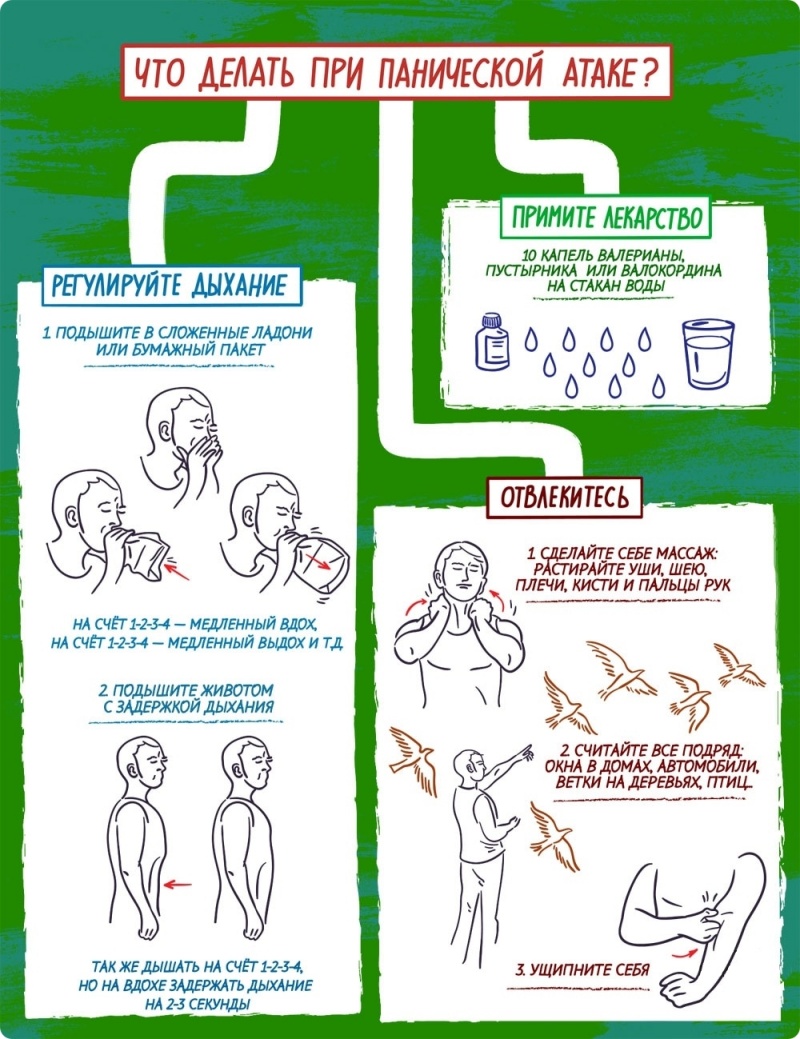
Беспричинная паника ночью: что делать?
Важно понимать, что паническая атака — не соматическое заболевание. Диагностикой и лечением психических нарушений занимается психотерапевт.
Врач психотерапевт высшей категории И. Г. Гернет поможет разобраться в причинах тревожности, проведет сеанс терапии, научит вас контролировать мысли, правильно дышать перед засыпанием. Прием ведется анонимно. Доктор выезжает на дом к пациенту. Вы навсегда избавитесь от ПА днем и во время сна.
Мышечное перенапряжение причины, симптомы, методы лечения и профилактики
Мышечное перенапряжение — это патологическое напряжение мышц, которое сопровождается болевым синдромом и спазмами. Медицинское название болезни — миалгия. Возникает при длительных стрессах, физическом и эмоциональном напряжении, травмировании, переохлаждении и повреждениях опорно-двигательного аппарата. В зависимости от стадии и причины заболевания, может проявляться в состоянии покоя или движений. Наблюдается у людей любого возраста и пола, но преимущественно поражает профессиональных спортсменов, работников тяжёлого производства и пожилых людей.
Симптомы мышечного перенапряжения
Симптомы миалгии обычно проявляются в спине, шее, руках и ногах. Характерные признаки заболевания:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 08 Декабря 2021 года
Содержание статьи
Причины
Патологическое перенапряжение мышц может сформироваться по разным причинам:
Стадии развития мышечного перенапряжения
Повышенный тонус, переутомление, боль и другие признаки миалгии развиваются постепенно и имеют три стадии:
Разновидности
Заболевание классифицируют по происхождению в организме, характеру течения и последствиям. Врачи различают 5 видов миалгии.
Фибромиалгия
Миозит
Чаще наблюдается в области шеи, поясницы, крестца и груди, нижних конечностей и пальцах. Сопровождается недомоганием, усталостью, онемением и покалыванием пальцев ног, спазмами мышц, высокой температурой тела, кашлем. Возникает на фоне простудных инфекций и вирусных заболеваний.
Полимиозит
Появляется при попадании в организм вирусов или инфекционных бактерий. Известны случаи полимиозита после приёма лекарств или вакцинации. Симптомы — чувство натяжения суставов верхней части туловища, боль в затылке и шее, шум в голове, тошнота, головокружения. Частой причиной возникновения становятся онкологические или аутоиммунные патологии.
Межрёберное мышечное перенапряжение
Развивается при компрессии межрёберных нервных окончаний перенапряжёнными мышцами в области груди. Может иметь острую и хроническую форму, протекает тяжело. Сопровождается болезненностью в грудном отделе позвоночника при кашле, чихании, поворотах и наклонах туловища.
Эпидемическое мышечное перенапряжение
Тип инфекционной миалгии, характерный для фарингита, вирусных заболеваний, диареи. Поражает зону тела между животом и грудиной. Обычно начинается с острой лихорадки и высокой температуры. Кроме болевого синдрома проявляется озноб и интенсивное потоотделение. Возникает вследствие вирусов, перенагрузок, психоэмоциональных потрясений.
Диагностика
Врач может поставить диагноз только на основании результатов лабораторных и аппаратных методов диагностики. Вспомогательные сведения предоставляет осмотр и пальпация больного. Чтобы определить патологию, применяют такие исследования:
В сети клиник ЦМРТ возможно пройти обследования при помощи методик:
Причины внутреннего дрожания тела
Дрожание внутри тела может возникнуть по разным причинам. Врачи Юсуповской больницы проводят комплексное обследование пациентов, используя новейшую аппаратуру ведущих производителей Европы, Японии, США. После получения результатов инструментальных и лабораторных исследований на заседании экспертного совета с участием кандидатов и докторов медицинских наук, врачей высшей категории принимают коллегиальное решение о дальнейшей тактике лечения пациентов.
Дрожь в теле может быть естественной реакцией на стресс. При сильном волнении в организме увеличивается продукция стрессовых гормонов – адреналина и кортизола. Они становятся источником энергии, необходимой для устранения возникшей ситуации. Избыток полностью не использованной внутренней энергии вызывает напряжение и дрожание внутри организма. Дрожание в теле наблюдается у людей, которые пытаются скрыть свои эмоции. В этом случае нереализованные гормоны остаются внутри организма и вызывают перенапряжение, проявляющееся дрожанием отдельных мышечных волокон или групп мышц.
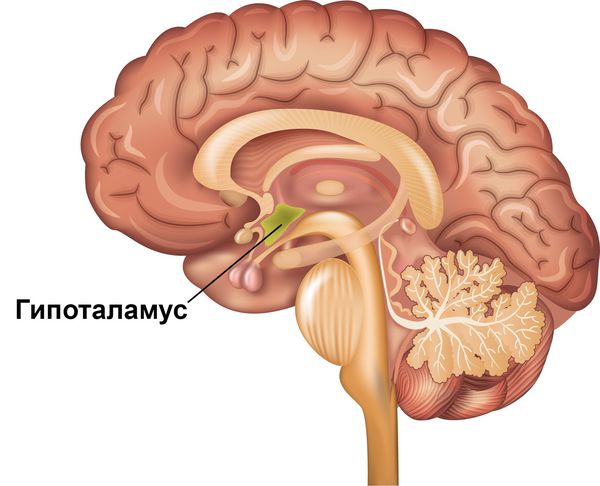
Причиной внутреннего дрожания тела может быть вегетативная дисфункция. Нарушение равновесия между симпатическим и парасимпатическим отделами вегетативной нервной системы может возникать при хроническом стрессе, депрессивном состоянии, после перенесенного тяжёлого инфекционного заболевания или вследствие хронической соматической патологии. Причиной дрожи внутри организма могут быть патологические процессы в мозжечке, таламусе, гипоталамусе, подкорке или коре головного мозга. Дрожание в теле является одним из признаков осложнения сахарного диабета.
При стрессе
Острый стресс возникает по причине разового воздействия сильного травмирующего фактора. Он сопровождается дрожанием в теле, психоэмоциональным возбуждением или депрессивным состоянием. Хронический стресс развивается при длительном воздействии неблагоприятных факторов:
Пациенты в состоянии хронического стресса неуверенны в себе и окружающих. У них возникают нервные расстройства и панические атаки, во время которых появляется дрожание внутри организма, повышенная потливость, повышение температуры тела. Развивается эмоциональная лабильность, ранимость, обидчивость.
Для устранения симптомов стресса и дрожания внутри организма неврологи Юсуповской больницы назначают пациентам тонизирующие и седативные средства, фитопрепараты, витаминно-минеральные комплексы. В клинике реабилитации проводят физиотерапевтические процедуры, позволяющие уравновесить процессы возбуждения и торможения в коре головного мозга. Психотерапевты применяют инновационные психологические техники.
При вегетативной дисфункции
Вегетативная дисфункция – комплекс клинических проявлений функционального нарушения работы вегетативного отдела нервной системы, который влечёт за собой нарушения функционирования внутренних органов. Это специфический синдром, который может сопровождать любую соматическую патологию.
Нарушение нервной регуляции со стороны вегетативной нервной системы может быть спровоцировано одним из следующих факторов:
Пациенты с вегетативной дисфункцией предъявляют жалобы на учащённое сердцебиение, периодически возникающее чувство замирания сердца, боль в области сердца. Их беспокоит учащённое дыхание, затруднение либо невозможность осуществить глубокий вдох или выдох, чувство нехватки воздуха, беспричинные приступы одышки. Отмечается колебание артериального давления, чувство холода в конечностях, периодические колебания температуры тела. Нарушается работа органов пищеварения – возникают боли в животе, запоры, чередующиеся с поносами, тошнота, рвота, отрыжка.
Пациенты отмечают общую слабость, снижение работоспособности, вялость. У них появляется чрезмерная раздражительность, нарушение качества сна, частые головокружения, постоянное чувство беспокойства, периодическое дрожание внутри организма. Диагностика дисфункции вегетативной нервной системы часто затруднительна.
В Юсуповской больнице врачи проводят комплексное обследование, включающее регистрацию электрокардиограммы, реовазографию, реоэнцефалографию, компьютерную и магнитно-резонансную томографию. Пациентов в клинике неврологии консультируют кардиологи, эндокринологи, гастроэнтерологи.
Для лечения вегетативной дисфункции неврологи применяют медикаментозное лечение для снятия острых приступов. Пациентам назначают фитотерапевтические препараты, физиотерапевтические процедуры, улучшающие качество сна, диетотерапию и лечебную физкультуру. Психологи применяют инновационные психотерапевтические методики.
При болезни Паркинсона
Болезнь Паркинсона – хроническое неуклонно прогрессирующее дегенеративное заболевание центральной нервной системы. Неврологи предполагают, что патологический процесс развивается под воздействием возрастных, генетических и средовых факторов. При болезни Паркинсона отмечается дефицит выработки дофамина, избыток нейромедиатора ацетилхолина и возбуждающей аминокислоты глутамата, а также недостаточная продукция серотонина и норадреналина.
У пациентов возникают следующие симптомы заболевания:
Тремор представляет собой регулярное, ритмичное, непроизвольное дрожание конечностей, головы, мышц лица, языка, нижней челюсти. Оно больше выражено в покое, уменьшается при активных движениях. У пациентов, страдающих паркинсонизмом, дрожание начинается в дистальном отделе одной руки. При прогрессировании заболевания оно распространяется на противоположную руку и на нижние конечности. Движения первого, второго и других пальцев кисти разнонаправленные. Они внешне напоминают скатывание пилюль или счёт монет. Иногда при болезни Паркинсона отмечается дрожание головы по типу «да-да» или «нет-нет», у пациентов дрожат веки, язык, нижняя челюсть. Тремор усиливается при волнениях и практически исчезает во сне.
При болезни Паркинсона у пациентов развиваются депрессивные состояния, когнитивные и психотические нарушения. Для заболевания характерны и вегетативные расстройства: снижение артериального давления при изменении положения тела, запоры, себорея, нарушения мочеиспускания, слюнотечение, болевые синдромы.
Неврологи Юсуповской больницы дифференцировано подходят к лечению каждого пациента. Если болезнь Паркинсона проявилась в среднем возрасте или находится на начальной стадии развития, назначают консервативное медикаментозное лечение:
При тяжёлой форме и поздней стадии развития болезни Паркинсона проводят нейрохирургическое лечение в клиниках-партнёрах.
Эссенциальный тремор
Эссенциальный тремор – тяжёлое заболевание нервной системы, которое проявляется дрожанием внутри тела. Незначительные кивательные движения головы присутствуют как в состоянии полной расслабленности, так и при незначительных нагрузках. При первичном осмотре неврологи также выявляют дрожание языка. У пациентов может повышаться мышечный тонус, меняться тембр голоса. Они ощущают вибрацию, не связанную с волнением.
Неврологи Юсуповской больницы выполняют пациентам с эссенциальным тремором компьютерную или магнитно-резонансную томографию. В зависимости от результатов обследования проводят лекарственную терапию или выполняют оперативные вмешательства. Пациентам назначают блокаторы бета-адренорецепторов, блокаторы натриевых каналов, бензодиазепины и медиаторы процессов торможения в центральной нервной системе. При прогрессировании симптомов заболевания нейрохирурги в клиниках-партнёрах проводят оперативные вмешательства: деструкцию вентро-промежуточных ядер таламуса или аппаратную стимуляцию глубинных участков головного мозга посредством введения электродов, управляемых имплантированным устройством.
При наличии дрожания внутри тела звоните по телефону Юсуповской больницы. Врачи клиники с помощью современных диагностических методов определят причину вашего состояния и проведут комплексное лечение.
Что такое синдром беспокойных ног? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александров П. В., кардиолога со стажем в 17 лет.
Определение болезни. Причины заболевания
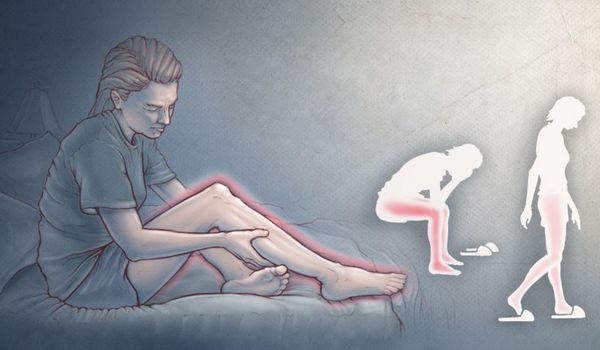
Синдром беспокойных ног — это неврологическое расстройство, при котором возникающие неприятные ощущения в ногах (реже — в руках) вызывают непреодолимую потребность двигать конечностями. Жжение, покалывание и мурашки возникают во время покоя, особенно в лежачем положении, в вечернее и ночное время. При движении эти симптомы уменьшаются или полностью пропадают.
Окончательно термин «синдром беспокойных ног» в середине XX века ввёл шведский невролог Карл Аксель Экбом. Доктор заметил, что у многих пациентов с этим расстройством были родственники, которых беспокоили такие же неприятные ощущения в ногах и руках в состоянии покоя. Это позволило ему первым предположить, что в генезе заболевания есть наследственные факторы.
Примерно в половине случаев синдром беспокойных ног является первичным, т. е. самостоятельным наследственно детерминированным заболеванием, в развитии которого участвует несколько генов. Во второй половине случаев синдром вторичен, т. е. возникает как проявление другого особого состояния или болезни:
Симптомы синдрома беспокойных ног
Расстройство проявляется целым рядом симптомов. Больные испытывают неприятные ощущения в ногах, такие как жжение, покалывание, онемение, «выкручивание». Они могут жаловаться на распирание или ощущение давления, «мурашки» или иное мучительное беспокойство. Ряд больных говорят о постоянном дискомфорте в ногах по типу боли ноющего характера, неприятной больше своей тягостностью, чем болезненностью.
Неприятные ощущения возникают в голенях, зачастую распространяясь выше: в бёдра, а иногда даже в туловище, промежность и руки. Симптомы, как правило, бывают симметричными, хотя встречались случаи ассиметричных или односторонних ощущений.
Обычно синдром даёт о себе знать вечером и ночью, когда человек отдыхает лёжа или сидя. Возникающие неприятные ощущения уменьшаются при движении, поэтому больные с целью снижения симптоматики производят разнообразные действия: ворочаются в постели, встают и ходят по комнате, сгибают и разгибают ноги, делают себе массаж, потирают конечности, приседают и т. д. При прекращении движений симптомы постепенно возвращаются.
Патогенез синдрома беспокойных ног
Наиболее значимым подтверждением теории о недостаточности дофаминергических систем как причине первичного синдрома беспокойных ног является высокая эффективность дофамина и его агонистов при лечении расстройства.
Классификация и стадии развития синдрома беспокойных ног
В зависимости от клинической картины расстройства выделяют три степени тяжести синдрома:
Первичный синдром, который возникает независимо от других состояний и заболеваний, обычно развивается в 30-40 лет, имеет длительные периоды стабильного течения без нарастания симптоматики. В случае возникновения расстройства в более позднем пожилом и старческом возрасте течение заболевания может быть более тяжёлым и устойчивым к лечению.
Осложнения синдрома беспокойных ног
Диагностика синдрома беспокойных ног
Диагностика синдрома, как правило, не вызывает затруднений. Она проводится на основании жалоб пациента. При первичном осмотре какие-либо нарушения обычно не выявляются.
Учитывая последний критерий, в ходе диагностического поиска важно отличить синдром беспокойных ног от других патологий:
В некоторых случаях врач может назначить полисомнографию — исследование сна с использованием специализированных датчиков и программ. С его помощью получают расширенную картину показателей сна пациента, данные о его двигательной активности, в том числе и о количестве периодических движений конечностей.
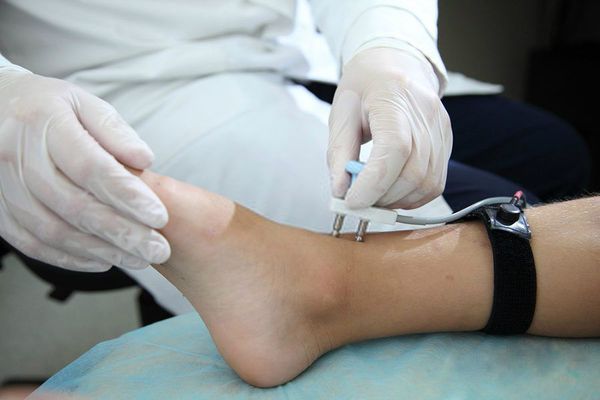
В случае подозрения на первичное поражение мышц или периферических нервов требуется проведение электромиографии (ЭМГ) и электронейромиографии (ЭНМГ).
IRLSSG также разработала специальный опросник, облегчающий лечащим врачам постановку клинического диагноза. Он состоит из десяти вопросов, при ответе на которые пациент должен выбрать один из предложенных вариантов.
Сумма баллов, полученных во время анкетирования, не только указывает на наличие или отсутствие синдрома беспокойных ног, но и определяет его степень тяжести:
Лечение синдрома беспокойных ног
При выборе метода лечения пациентов с синдромом беспокойных ног нужно учитывать его причину возникновения (первичный или вторичный характер).
Проявления вторичного синдрома могут быть устранены только после излечения основного заболевания, которое привело к развитию расстройства, или восполнения выявленного дефицита. Например, при анемии должны использоваться препараты железа.
При лечении лёгких форм первичного синдрома может проводиться немедикаментозная терапия. Она включает умеренную физическую активность (с упором на ноги и расслабление), вечерние прогулки, массаж, растирание, грелки, тёплую ванну для ног. Пациентам рекомендуется избегать веществ, провоцирующих появление симптомов: никотин, кофеин и другие диуретики, а также алкоголь.
Медикаментозное лечение синдрома показано при тяжёлом течении расстройства, нарушении сна и неэффективности других методов лечения. Оно предполагает приём неэрготаминовых агонистов дофаминовых рецепторов. Они восполняют нехватку дофамина в центральной нервной системе.
Прогноз. Профилактика
Синдром беспокойных ног — это длительно текущее хроническое заболевание, однако с правильно подобранным лечением оно поддаётся контролю. Прогноз для жизни благоприятный. При этом неприятные ощущения в ногах могут рецидивировать, что требует повторных длительных курсов лечения.
Если симптомы расстройства слабы, не вызывают значительного дневного дискомфорта или не влияют на способность человека засыпать, то это состояние не нуждается в лечении.
Меры профилактики первичного синдрома не разработаны в силу его генетической природы. Профилактика вторичного синдрома заключается в лечении заболеваний, которые могут привести к его развитию.
Дефицит железа и витаминов группы В может возникать при нарушении всасывания этих веществ в кишечнике, после операций на желудке, при соблюдении строгих диет. В таких ситуациях будет полезен профилактический приём витаминов и препаратов железа.