когда болят почки какой врач нужен
Врач уролог – кто это и что лечит? Все о врачебной специальности уролог и лечении заболеваний мочевыделительной системы у мужчин в Клинике МЕДСИ
Оглавление
Врач-уролог – специалист, занимающийся диагностикой, профилактикой и терапией заболеваний мочевыделительной и мужской половой систем, а также забрюшинного пространства. Урология – не только терапевтическая, но и хирургическая дисциплина. Специалисты осуществляют не только медикаментозное, но и оперативное лечение. Некоторые думают, что врачи принимают только мужчин. На самом деле, это не так. К специалисту могут обращаться и женщины. Существует и такое направление, как детская урология. Нередко докторам приходится устранять и врожденные патологии. Урологи – профессионалы широкого профиля, обращаться к которым следует сразу же после обнаружения любых признаков заболеваний.
Важно! Почечные патологии лечат сразу два врача: нефролог и уролог. Немногие пациенты знают, к кому обращаться. Следует запомнить, что нефрологи занимаются только консервативной терапией, а урологи – проводят как медикаментозную и другую нехирургическую терапию, так и оперативные вмешательства.
Мужской уролог
Этот врач занимается лечением, профилактикой и диагностикой таких заболеваний, как:
Специалисты принимают участие в лечении:
Врачей широкого профиля привлекают к работе с пациентами с различными воспалительными процессами.
В компетенцию урологов входит и выявление, профилактика и лечение инфекционных процессов.
К профессионалам обращаются при таких патологических процессах, как:
Консультация врача уролога со специализацией «венерология» актуальна при подозрениях на:
Данные заболевания вызываются простейшими микроорганизмами, бактериями и грибками. Также венерологи занимаются терапией вируса папилломы человека и ВИЧ, чесотки. Следует понимать, что многие из перечисленных заболеваний на первых этапах своего развития протекают без каких-либо симптомов. Это обязывает человека, подверженного инфекционным патологиям, регулярно проходить обследование.
Урологи занимаются лечением, профилактикой и диагностикой различных патологических процессов мужской половой системы.
Консультация врача уролога со специализацией «андрология» актуальна при проблемах, связанных с:
У урологов-андрологов наблюдаются мужчины с различными сексуальными расстройствами, нарушениями синтеза андрогенов и обменных процессов. Специалисты привлекаются и к терапии онкологических заболеваний.
Важно! Урологи-андрологи, в отличие от андрологов, лечат и заболевания мочевого пузыря. К врачу вы можете записаться при нарушениях мочеиспускания, например, вне зависимости от его причин. Сегодня многие из гормональных и эндокринных нарушений лечатся консервативно. Если вам потребуется оперативное вмешательство, наблюдать вас будет хирург-уролог.
Врачи узкого профиля онкология занимаются исключительно лечением и диагностикой новообразований мочевыделительной и половой системы.
Специалисты тщательно изучают анамнез пациентов, определяют причины образования доброкачественных или злокачественных опухолей, направляют на обследования и консультации к другим специалистам. Также врачи помогают сократить дискомфортные и болевые ощущения на различных стадиях рака. Они занимаются комплексным проведением онкологической терапии, занимаются восстановлением больных в стадии ремиссии. Особое внимание урологами-онкологами уделяется предотвращению развития опасных заболеваний. Специалисты разрабатывают и внедряют профилактические программы по онкологическим патологиям.
Обращаются к урологам не только мужчины, но и женщины.
Специалисты обеспечивают терапию следующих патологий:
Женские урологи занимаются лечением и других заболеваний.
Сегодня практически все заболевания успешно лечатся. Важно лишь не стесняться обнаруженных проблем и своевременно обращаться к врачу. Он проведет комплексную диагностику и обязательно назначит адекватное лечение всех обнаруженных патологий.
Гинеколог-уролог
Этот врач занимается диагностикой, профилактикой и лечением целого комплекса заболеваний женской мочеполовой системы.
К патологиям, с которыми следует обратиться к врачу, относят:
Как правило, на прием к урологу-гинекологу направляет гинеколог в случаях, когда женщине нужна помощь узкого специалиста.
Детский уролог
Этот врач занимается лечением, профилактикой и диагностикой нарушений мочеполовой системы у детей и подростков. Специалист принимает девочек и мальчиков.
Консультация врача уролога важна для детей и подростков, страдающих от таких патологий, как:
Заболевания могут быть вызваны как врожденными дефектами, так и незрелостью центральной нервной системы, сужением уретры, расстройствами стула, сужением крайней плоти и иными причинами.
Также детские урологи занимаются лечением таких распространенных патологий, как:
Важно! Детские урологи могут иметь следующие специализации:
В каких случаях к специалисту необходимо обращаться взрослым?
Обратиться к урологу взрослому человеку необходимо при:
Следует понимать, что онлайн-консультация часто не позволяет поставить точный диагноз, так как специалист не располагает результатами осмотра и диагностики. Зачастую для определения имеющейся у вас патологии нужно провести не одно, а несколько обследований. Только в этом случае врач поставит диагноз и назначит адекватное лечение.
Мужчинам важно записаться на прием не только при вышеперечисленных общих симптомах, но и при:
Данные симптомы обычно свидетельствуют о наличии простатита, но могут быть симптомами и ряда других заболеваний. Точно определить ваш диагноз может лишь врач на приеме.
Женщинам рекомендуется посетить уролога при таких частых симптомах ряда патологических процессов, как:
Если вы не знаете, какой является проблема – урологической или гинекологической, предварительно проконсультируйтесь с терапевтом. Он направит вас к нужному специалисту.
В каких случаях необходимо обращаться к врачу с ребенком?
С ребенком следует посетить уролога при:
Нередко ребенок не может пожаловаться родителям на боль или другие симптомы патологических процессов просто в силу того, что еще не говорит или не может точно сформулировать свои ощущения. Именно поэтому очень важно пристально следить за состоянием малышей, измерять температуру, ощупывать животик, следить за регулярностью мочеиспускания, цветом и иными характеристиками мочи.
Преимущества лечения в МЕДСИ
Чтобы выполнить запись на прием к врачу-урологу, достаточно позвонить
Какой врач лечит боль в почках?

В нашем центре работает врач-нефролог с большим опытом работы. Он ведет прием взрослых и детей.
Причины боли в почках
Болезни почек могут быть инфекционного или неинфекционного характера и насчитывают сотни наименований. Наиболее распространенные патологии, вызывающие боль:
Могут быть и другие заболевания, приводящие к боли, связанные с патологиями других органов. Правильная диагностика позволяет определить причину болезненных проявлений.
Возможно, понадобится помощь не только нефролога, но и уролога, диетолога, а в некоторых случаях онколога.
С какими симптомами надо обращаться к нефрологу
Боли в почках являются, как правило, следствием запущенных заболеваний этих органов. Чтобы предотвратить осложнения в виде болезненных проявлений, стоит обратиться к нефрологу при первых тревожных симптомах.
Далее, если игнорировать эти симптомы, могут последовать резкие боли в области поясницы. Самолечение в этом случае бесполезно и даже опасно. Необходима квалифицированная помощь доктора.
Какие обследования необходимы

Для уточнения диагноза больного направят на исследования:
При томографии в почечную лоханку через мочеточник вводят специальный катетер.
Если вовремя выявить заболевание, то во многих случаях есть возможность полностью вернуть здоровье.
Далее доктор порекомендует придерживаться определенной диеты, а также вести здоровый образ жизни.
Дата публикации: 2019-02-13
Полезная информация по теме:
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Хронический и острый бронхит: чем опасна болезнь и как её лечить
Бронхит – это патологическое состояние, при котором развивается воспаление бронхов. В свою очередь, бронхи – это пути, которые проводят воздух от трахеи к тканям легких, согревают воздушный поток, увлажняют и очищают его. Находятся они в нижней части трахеи и представляют собой две крупных ветви.
Болезнь вызывает воспаление слизистой оболочки или всей толщи бронхиальных стенок. Начинается чрезмерное выделение слизи, затрудняется дыхание. Организм пытается самостоятельно вывести лишнюю слизь, поэтому появляется сильный мучительный кашель. Патология может переходить из кратковременной острой в продолжительную хроническую форму, поэтому требует комплексного незамедлительного лечения.
Острый бронхит
Развивается в подавляющем большинстве случаев и представляет собой распространенное осложнение острой респираторной инфекции. Зачастую диагностируется у детей, так как они более восприимчивы к подобным инфекциям.
При остром поражении бронхов происходит размножение условно-патогенной микрофлоры. Слизистая меняет свою структуру, развивается поражение верхних слоев и стенок бронхов. Формируется отек слизистой, эпителиальные клетки отторгаются организмом, появляются инфильтраты на подслизистом слое. Процессы сопровождаются тяжелым продолжительным кашлем, который может сохраняться даже после излечения пациента.
Острая форма лечится в течение 3-4 недель. На протяжении этого времени восстанавливается структура и функции бронхов. При правильной и своевременной терапии прогноз благоприятный.
Хронический бронхит
При хроническом бронхите кашель с выделением мокроты наблюдается на протяжении не менее двух лет в течение трех месяцев ежегодно. При этом важно исключить наличие других причин кашля.
Такая форма чаще возникает у взрослых, так как формируется только при длительном раздражении бронхов. Причиной раздражения может быть не только многократно перенесенное острое заболевание, но и сигаретный дым, газы, пыль, химические испарения и прочие отрицательные факторы.
Продолжительное воздействие на слизистую бронхов неблагоприятных факторов вызывает изменения в слизистой, постепенное повышение выделения мокроты. Существенно снижается способность бронхов проводить воздух, а вентиляция легких нарушается.
Формы хронического бронхита
В зависимости от характера воспалительных процессов выделяют:
С учетом наличия нарушения проходимости (обструкции) дыхательных путей бронхит может быть:
По причинам развития болезни выделяют:
Причины заболевания
При острой и хронической формах причины развития патологического состояния бронхов несколько отличаются.
Острый бронхит в 90% случаев формируется в результате попадания в организм вирусной инфекции: гриппа, аденовируса, респираторно-синцитиального, коревого или коклюшного вируса, а также прочих возбудителей. Реже болезнь становится результатом бактериального поражения стафилококком, стрептококком, пневмококком и др.
Среди прочих факторов, которые способствуют развитию острой формы болезни:
При хронической форме основной причиной развития признано курение. У курильщиков болезнь диагностируют в 2-5 раз чаще, чем у некурящих людей. Табачный дым наносит вред как при активном, так и при пассивном курении.
Среди прочих предпосылок развития хронической формы – повторно перенесенные и частые острые бронхиты, ОРВИ, пневмонии, болезни носоглотки. Инфекционная составляющая в таких условиях усугубляет уже имеющееся поражение бронхов.
Симптомы бронхита
Признаки патологии отличаются в зависимости от острой или хронической формы течения болезни:
Осложнения
Острый бронхит может провоцировать осложнение в виде бронхопневмонии – инфекционно-воспалительного процесса, который поражает легкие, вызывает лихорадку, сухой кашель, общую слабость.
Бесконтрольное прогрессирование хронического заболевания приводит к регулярным острым пневмониям и со временем переходит в обструктивную болезнь легких. При этом сужается просвет и отекает слизистая дыхательных путей, частично разрушаются легочные ткани.
Хронический бронхит также может стать причиной развития легочной гипертензии, сердечно-легочной недостаточности, эмфиземы легких, бронхоэктатичской болезни, пневмонии и ряда других опасных заболеваний.
Когда стоит обратиться к врачу
Крайне важно не пускать болезнь на самотек. К врачу нужно обращаться при появлении первых симптомов возможного бронхиального поражения: кашля, повышенной температуры, недомогания. Врач проведет диагностику, укажет, как и чем лечить бронхит и кашель, а дальнейшая терапия пройдет в домашних условиях под контролем доктора. В большинстве случаев патология не требует госпитализации.
Бесконтрольное течение острой болезни в большинстве случаев приводит к усугублению симптоматики, повторному развитию заболевания, переходу в хроническую болезнь и формированию осложнений.
Чтобы определить болезнь и изучить степень поражения бронхов, необходима комплексная диагностика пациента и изучение клинической картины. Этим занимается терапевт или педиатр, который назначает необходимые для диагностики обследования. При необходимости он направляет пациента на консультации к пульмонологу и другим смежным специалистам.
Если по результатам опроса и осмотра у врача появились подозрения на бронхит или другие схожие болезни, назначаются дополнительные обследования:
Среди возможных дополнительных исследований: эхокардиография, электрокардиография, бронхография и др.
Лечение
Терапия бронхита носит комплексный характер, так как преследует цель избавить организм от инфекции, восстановить проходимость бронхов, устранить усугубляющие болезнь факторы.
В первые дни острой фазы необходимо придерживаться постельного режима, много пить, соблюдать молочно-растительную диету. Крайне важно отказаться от курения и поддерживать влажность воздуха в помещении, где находится больной, на уровне 40-60%.
Медикаментозная терапия острой стадии cводится к приему препаратов, которые облегчают симптомы и предотвращают развитие осложнений. Для этого используют:
Важную роль играет физиотерапия. Улучшить состояние пациента помогает лечебная гимнастика, физиотерапия, вибрационный массаж.
Хроническая форма заболевания требует продолжительного лечения как при обострении, так и во время ремиссии. Схема терапии предусматривает прием перечисленных препаратов по назначению врача, а также интенсивную программу легочной реабилитации, которая помогает снизить проявления болезни.
Максимально важно устранить из жизни пациента причину, которая спровоцировала развитие хронического бронхита, вести здоровый образ жизни, укреплять иммунитет и правильно питаться.
Профилактика бронхита
Профилактика легочных заболеваний – это комплексный и систематический процесс, цель которого – укрепить защитные силы организма и минимизировать воздействие факторов риска. Для этого необходимо в первую очередь отказаться от курения, защищать легкие от пыли, вредных химических соединений, слишком горячего или сухого воздуха. В рамках профилактики важно своевременно лечить хронические инфекции, предотвращать аллергические реакции и обязательно обращаться к врачу при первых признаках заболевания, проходить ежегодную вакцинацию от гриппа и пневмонии.
Какой врач лечит почки
Болезни почек отражаются на функционировании всего организма, поскольку эти органы отвечают за выведение продуктов метаболизма, токсинов, способных оказывать пагубное влияние на жизненно важные процессы.
Если почки не справляются с очистительной функцией при фильтрации шлаков и излишних компонентов, то токсические вещества частично оказываются в крови и распространяются по сосудам, поражая ткани и органы.
Статистические данные показывают, что заболевания почек находятся среди лидеров патологий, встречающихся в медицинской практике.
Причины возникновения болезней почек
Наиболее часто возникновение проблем с почками может быть обусловлено следующими причинами:
Симптомы и виды болезней почек
Симптоматика почечных заболеваний напрямую зависит от факторов, приведших к нарушению их функциональности. Рассмотрим самые часто встречающиеся болезни и характерные признаки патологии.
Пиелонефрит
Изменения, происходящие вследствие инфекционного воспаления в чашечно-лоханочном аппарате, именуются медиками «пиелонефритом». Диагностируется чаще у женщин.
Отличительные черты заболевания:
Гломерулонефрит
Это заболевание, при котором воспаление достигает клубочкового аппарата. Основой этой патологии является аутоиммунный сбой, в результате которого идет выработка антител против почечных клеток.
Мочекаменная болезнь
Процесс образования конкрементов (камней) в мочевом пузыре или почках характеризуется наличием почечной колики и других симптомов:
Поликистозная болезнь
Врожденная патология, характеризующаяся образованием многочисленных кист из нормальной ткани почек, проявляется в следующих признаках:
Диагностика
Для подтверждения у пациента наличия почечных заболеваний обычно достаточно изучить результаты следующих исследований:
В особо сложных случаях кроме стандартных клинических анализов предполагается проведение:
Кто лечит
Если появляются симптомы, предполагающие развитие почечных патологий, необходимо незамедлительно обратиться за консультацией к врачу. Если возникли трудности с определением доктора, который сможет помочь в решении возникшей проблемы, лучше пойти на прием к терапевту. Он проведет первичный осмотр, назначит анализы и направит к узкому специалисту.
В соответствии с клинической картиной, а также причинами, вызвавшими ее, лечение может производиться:
Нефролог проводит диагностику почечных заболеваний на ранней стадии, помогает вылечить воспалительные процессы различной этиологии, недержание мочи. Однако, он бессилен, если речь идет о почечной колике, вызванной закупоркой мочеточника. Здесь нужна помощь врача-уролога.
Бытует мнение, что уролог – врач исключительно для мужчин. Это не совсем так. Он специализируется на лечении мужского бесплодия, простатита, а также болезней мочеполовой системы.
Обычно уролог по совместительству является хирургом, проводит операции на почках и занимается дроблением конкрементов.
Врач-диетолог откорректирует питание пациента и назначит лечебную диету, чтобы снизить пагубное влияние токсинов на организм, поскольку почки не справляются с их выведением и фильтрацией.
Методы лечения
Подход к лечению заболеваний почек является комплексным и включает в себя ряд методов.
Медикаментозная терапия
Предполагается назначение групп лекарственных средств:
Фитотерапия
Физиотерапевтические процедуры
Если состояние здоровья пациента достаточно стабильно, назначают:
Оперативное вмешательство
Операция требуется, если обнаружена опухоль, крупные камни и при других экстренных ситуациях.
Лечебная диета
Следует ограничить потребление белков, отдавать предпочтение пище, приготовленной на пару, запеченной либо отварной. Приемы пищи должны быть дробными и частыми.
Неотложная помощь при остром пиелонефрите и гематурии
Острый пиелонефрит — неспецифическое инфекционное воспаление чашечно-лоханочной системы и паренхимы почек. ОПН вызывают Escherichia соli, Klebsiella, Proteus, Pseudomonas.
Пути проникновения инфекционного агента в почку:
Предрасполагающие факторы развития острого пиелонефрита — нарушения гемо- или уродинамики в почке или верхних мочевых путях. Острый пиелонефрит чаще наблюдается у женщин.
Инфекция, попав в почку, получает благоприятные условия для своего развития в зонах гипоксии, где и возникает воспалительный процесс. Инфицированный тромб или эмбол в конечных сосудах коркового вещества почки вызывают инфаркт с последующим нагноением. Возникновение множественных мелких нагноившихся инфарктов в корковом веществе квалифицируют как апостематозный нефрит. Развитие обширного инфаркта с последующим нагноением ведет к формированию карбункула почки.
В отношении патогенеза заболевания различают первичный и вторичный пиелонефрит (рис. 1). В основе вторичного пиелонефрита лежат органические или функциональные изменения в почках и мочевых путях.
В зависимости от пассажа мочи по верхним мочевым путям, т. е. из почки в лоханку и далее по мочеточнику, различают острый пиелонефрит необструктивный (если он сохранен) и обструктивный (если нарушен).
Проявления острого пиелонефрита:
Часто острому пиелонефриту предшествует учащенное, болезненное в конце мочеиспускание (клиническая картина острого цистита).
Необструктивный острый пиелонефрит может начаться с дизурии и в тот же день или через 1–2 дня привести к высокой температуре тела, ознобу и боли со стороны пораженной почки. Озноб может сменяться проливным потом с кратковременным снижением температуры тела; боль в поясничной области в некоторых случаях появляется во время мочеиспускания и предшествует ознобу и лихорадке (пузырно-мочеточниковый рефлюкс!), а после них больше не повторяется (разрыв форникса одной или нескольких чашечек и резорбция мочи — форникальный рефлюкс!).
Обструктивный острый пиелонефрит (окклюзия мочеточника камнем, продуктами хронического воспаления почки, внешнее сдавление — ретроперитонеальный фиброз, рак внутренних половых органов, увеличенные лимфатические узлы и т. д.) начинается с постепенно нарастающей или острой боли в пояснице со стороны поражения с последующим ознобом и повышением температуры тела.
Осложнения обструктивного острого пиелонефрита:
Диагностика
При сборе анамнеза обращают внимание:
Проверяют соответствие частоты пульса температуре тела, выявляют боль в подреберье при пальпации живота и положительный симптом поколачивания по пояснице (симптом Пастернацкого) со стороны пораженной почки.
Лабораторная диагностика. В общем анализе мочи часто отмечается лейкоцитурия, которая при обструктивном остром пиелонефрите может отсутствовать, так как моча из пораженной почки не попадает в мочевой пузырь.
В общем анализе крови отмечается лейкоцитоз, нередко со сдвигом формулы крови влево (число палочкоядерных нейтрофилов составляет 20% и выше).
В биохимическом анализе крови возможно повышение показателей мочевины и креатинина, часто у пожилых и ослабленных больных, при хронической почечной недостаточности или поражении единственной функционирующей почки.
При посеве мочи (проводят до антибактериальной терапии) выделяют возбудителя заболевания и определяют его чувствительность к антибактериальным препаратам.
Для уточнения диагноза и формы острого пиелонефрита проводят:
Острый пиелонефрит дифференцируют со следующими состояниями:
Основные направления терапии
Алгоритм неотложной помощи при остром пиелонефрите представлен на рисунке 2.
Клиническая фармакология отдельных препаратов
Гентамицин эффективен в отношении инфекций, вызываемых грамположительными и грамотрицательными микроорганизмами, бактериями кишечной группы. Препарат быстро всасывается при внутримышечном введении, терапевтическая концентрация в крови достигается через 1 ч и сохраняется в течение 8–12 ч. Разовая доза составляет 80–160 мг, суточная — 160–320 мг. Побочное действие: нефро- и ототоксичность. Противопоказания к применению: снижение функции почек и пониженный слух.
Фторхинолоны (ципрофлоксацин, норфлоксацин, офлоксацин) активны в отношении большого числа грамположительных и грамотрицательных бактерий, выпускаются в формах для перорального и парентерального введения. Препараты хорошо всасываются в кишечнике и широко распределяются в жидкостях и тканях организма, секретируются главным образом почками. Период полувыведения — 3–7 ч. Наиболее широко при лечении острого пиелонефрита применяют ципрофлоксацин (медоциприн, сифлокс, ципровин) — 500 мг 2 раза в день, норфлоксацин (нолицин, норбактин) — 400 мг 2 раза в день и офлоксацин (зоноцин, офло, офлоксацин) — 200 мг 2 раза в день. Применение фторхинолонов противопоказано у детей до 14 лет, беременных женщин, а также при их индивидуальной непереносимости.
Часто встречающиеся ошибки терапии:
Показанием к госпитализации является большинство случаев острого пиелонефрита, в особенности если имеется подозрение на обструктивный характер поражения.
Разбор клинических случаев
Больная С., 18 лет. Жалобы на боли в левой поясничной области, повышение температуры тела до 38°С, сопровождающееся ознобом, тошноту, учащение и болезненность мочеиспусканий. Анамнез: 3 дня назад имело место переохлаждение, после чего мочеиспускания участились и стали болезненными, повысилась температура и появились боли. Принимала нитроксолин без эффекта. При осмотре: болезненность при пальпации в левых боковых отделах живота, симптом Пастернацкого резко положительный слева. Диагноз: острый необструктивный пиелонефрит слева. Больная госпитализирована в урологический стационар. Лечение: антибактериальная терапия гентамицином (80 мг 2 раза в сутки в/м).
Больная К., 29 лет. Жалобы на резкие боли в правой поясничной области, иррадиирующие в промежность, повышение температуры тела до 39°С с потрясающим ознобом, тошноту, неоднократную рвоту. Анамнез: длительное время страдает мочекаменной болезнью, ранее неоднократно самостоятельно отходили мелкие конкременты. Двое суток назад появились резкие боли в правой поясничной области, принимала баралгин и но-шпу с временным эффектом. Через день после начала болей отметила повышение температуры с ознобом, тошноту и рвоту. При осмотре: больная стонет от боли. Язык сухой, ЧСС 90 уд/мин. Живот мягкий, резко болезненный при пальпации в правых боковых отделах, симптом Пастернацкого резко положительный справа. Диагноз: правосторонняя почечная колика. Острый обструктивный пиелонефрит справа. Больная госпитализирована в урологический стационар. Лечение: катетеризация правого мочеточника, при невозможности ее выполнения — нефростомия справа. Интенсивная дезинтоксикационная и антибактериальная терапия.
Больной Ш., 67 лет. Жалобы на озноб, повышение температуры тела до 39,5°С, боли в пояснице справа. Анамнез: 3 мес назад произведена радикальная цистопростатэктомия по поводу рака мочевого пузыря, пластика мочевого пузыря кишечным лоскутом по Штудеру. При предоперационном обследовании у больного выявлена аплазия левой почки. Через месяц после операции появились постоянные тянущие боли в правой поясничной области, к врачам не обращался. В течение последней недели уменьшилось количество выделяемой мочи, появились отеки ног. Трое суток назад отметил повышение температуры на фоне усиления болей в правой поясничной области, температура прогрессивно повышалась, достигла 39,5°С и сопровождалась ознобами, объем мочи в сутки не превышал 200 мл. При осмотре: больной бледный, астенического сложения, отмечаются отеки нижних конечностей. Пальпаторно определяется выраженная болезненность в правых боковых отделах живота, симптом Пастернацкого резко положительный справа. Диагноз: острый обструктивный пиелонефрит справа. Стриктура правого уретеронеоцистанастомоза. Олигурия. Больной госпитализирован в урологический стационар. Лечение: экстренная нефростомия справа.
Гематурия — патологический симптом, характеризующийся примесью крови в моче.
Основные причины почечных кровотечений представлены в таблице 1.
Эссенциальная гематурия (табл. 2) объединяет ряд состояний, при которых неизвестны этиология и патогенез, а клинико-рентгенологические и морфологические исследования не позволяют точно указать причину кровотечения.
К гематурии может приводить прием ненаркотических анальгетиков, антикоагулянтов, циклофосфамида, оральных контрацептивов, винкристина.
При новообразованиях почки при прорастании опухоли в лоханке или чашечках нарушается целостность сосудистой стенки. Если опухоль не сообщается с чашечно-лоханочной системой, венозный отток из зоны почки с опухолевым узлом нарушается, форникальные вены расширяются и разрываются.
При раке предстательной железы опухоль прорастает в стенки мочевого пузыря или простатического отдела уретры, вены мочевого пузыря в его шеечном отделе сдавливаются опухолью, возникает венозный стаз. Свободно флотирующие ворсинчатые опухоли мочевого пузыря, располагающиеся поблизости от его шейки, во время мочеиспускания увлекаются током мочи в мочеиспускательный канал, закупоривают его просвет и, ущемляясь, набухают, лопаются и начинают кровоточить.
При цистите и простатите слизистая шейка мочевого пузыря воспаляется, травмируется и легко кровоточит при соприкосновении с другими стенками в конце акта мочеиспускания.
При нарушении почечной гемо- и уродинамики венозные сплетения форниксов при нарушенном венозном оттоке или значительном повышении внутрилоханочного давления переполняются кровью, вены, кольцевидно охватывающие своды чашечек, расширяются и нарушается их целостность, что приводит к гематурии из верхних мочевых путей.
При некрозе почечных сосочков нарушается кровоснабжение сосочка, а иногда и всей мальпигиевой пирамиды, некротизированная ткань отторгается, возникает кровотечение.
При доброкачественной гиперплазии простаты возникает венозный застой в органах малого таза, нарушается целостность сосудов.
Различают два вида гематурии:
Клиническая картина
Появление в моче эритроцитов придает ей мутный вид и розовую, буро-красную или красновато-черную окраску в зависимости от степени гематурии. Гематурия может возникать внезапно, быть однократной или повторяться. Ее прекращение обманчиво, так как причина гематурии, как правило, оказывается не устранена, и обследование при повторных кровотечениях с большим опозданием часто выявляет уже запущенную опухоль.
При опухоли почки гематурия может быть первым и длительное время единственным симптомом заболевания. В большинстве случаев она безболезненна, но при профузном кровотечении с образованием сгустков в почечной лоханке и их прохождении через мочеточники возникают тупые, реже коликообразные боли в поясничной области. При папиллярных опухолях мочевого пузыря гематурия обычно безболезненная и носит профузный характер без образования сгустков. При ворсинчатых опухолях мочевого пузыря, располагающихся около его шейки, струя мочи во время мочеиспускания может прерываться.
При туберкулезном поражении почек в самых ранних стадиях процесса наблюдается тотальная гематурия, которая может сопровождаться стойкой пиурией.
При доброкачественной гиперплазии простаты гематурия возникает без видимой причины либо при катетеризации мочевого пузыря вследствие нарушения целостности разрыхленной слизистой оболочки задней уретры.
При остром цистите и простатите терминальная гематурия отмечается на фоне выраженной дизурии.
При мочекаменной болезни гематурия обычно развивается вслед за приступом почечной колики, струя мочи может внезапно прерываться во время мочеиспускания.
Возможные осложнения: при массивном кровотечении с образованием бесформенных сгустков возможна острая задержка мочи из-за тампонады мочевого пузыря этими сгустками. Редко в этом случае может развиться шок вследствие кровопотери и боли.
Диагностика
При опросе необходимо выяснить:
Визуальная оценка мочи:
Цвет мочи может меняться при приеме лекарственных средств и пищевых продуктов:
При синдроме длительного сдавливания и размозжения тканей миоглобин из мышц попадает в кровь и проникает в мочу, что придает ей красно-бурую окраску.
Для определения характера и источника кровотечения в условиях стационара проводят:
Лабораторная диагностика включает:
При гемоглобинурии цвет мочи не меняется даже при длительном ее стоянии, а при гематурии эритроциты оседают на дно сосуда и верхние слои мочи приобретают желтоватую окраску.
Гематурию у женщин следует дифференцировать с кровотечением из половых органов. Для этого исследуют среднюю порцию мочи при самостоятельном мочеиспускании или мочу, полученную из мочевого пузыря путем катетеризации.
Основные направления терапии
Алгоритм неотложной помощи при гематурии представлен на рисунке 3.
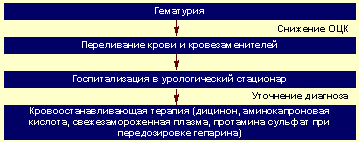 |
| Рисунок 3. Алгоритм неотложной помощи при гематурии |
При развитии гиповолемии и артериальной гипотензии восстановление ОЦК: кристаллоидные и коллоидные растворы внутривенно.
При подозрении на острый цистит после забора мочи для посева ее на стерильность назначают антибиотик широкого спектра действия.
Терапия гемостатическими препаратами должна проводиться в условиях урологического стационара, после установления диагноза, под контролем свертываемости крови.
Клиническая фармакология отдельных препаратов
Этамзилат (дицинон) активирует формирование тромбопластина, образование III фактора свертывания крови, нормализует адгезию тромбоцитов. Препарат не влияет на протромбированное время, не обладает гиперкоагуляционными свойствами, не способствует образованию тромбов. Этамзилат вводят по 2–4 мл (0,25–0,5 г) внутривенно одномоментно либо капельно, добавляя к обычным растворам для инфузий.
Гемостатическое действие развивается:
Не следует применять этамзилат при геморрагиях, вызванных антикоагулянтами.
Аминокапроновая кислота угнетает фибринолиз, блокируя активаторы плазминогена и частично угнетая действие плазмина, оказывает специфическое кровоостанавливающее действие при кровотечениях, связанных с повышением фибринолиза. Для быстрого достижения эффекта под контролем коагулограммы вводят стерильный 5% раствор препарата на физрастворе внутривенно капельно до 100 мл.
Протамина сульфат оказывает противогеморрагическое действие при кровоточивости, вызываемой гепарином при его передозировке, после операций с применением экстракорпорального кровообращения и использованием гепарина. Применяют 1 мл 1% раствора внутривенно струйно медленно за 2 мин или капельно, 1 мг протамина сульфата нейтрализует примерно 85 ЕД гепарина. Противопоказан при гипотензии, недостаточности коры надпочечников, тромбоцитопении.
Часто встречающиеся ошибки терапии: назначение гемостатических препаратов до выявления источника гематурии.
Макрогематурия является показанием для экстренной госпитализации в урологический стационар.
Разбор клинических случаев
Больная М., 30 лет. Жалобы на схваткообразные боли в поясничной области слева, усиливающиеся при движении, после физической нагрузки, примесь крови в моче, повышение температуры тела до 38,2°С. Заболевание началось с дизурии в виде учащенного, болезненного мочеиспускания, спустя сутки появились боли в поясничной области, примесь крови в моче. Анамнез: 7 лет назад был установлен диагноз — нефроптоз I степени слева. Заболевание проявляло себя периодическими атаками пиелонефрита. При осмотре: больная беспокойна. Область почек визуально не изменена, при пальпации безболезненная, симптом поколачивания слабо положительный слева, болезненности по ходу мочеточников нет, мочевой пузырь перкуторно пуст. Диагноз: острый восходящий левосторонний пиелонефрит. Нефроптоз слева. Пациентка госпитализирована в урологический стационар.
Больной Ж., 77 лет. Вызов СМП в связи с интенсивной примесью крови в моче, выделением кровяных сгустков при мочеиспускании. Анамнез: урологические заболевания отсутствуют. При осмотре: больной астеничен, кожные покровы бледные. Область почек визуально не изменена, при бимануальной пальпации правой почки определяется объемное образование нижнего сегмента, симптом поколачивания отрицательный с обеих сторон. При пальцевом ректальном исследовании — простата увеличена в 1,5–2 раза, тугоэластической консистенции, срединная бороздка сглажена, слизистая прямой кишки над железой подвижна, пальпация безболезненна. Диагноз: опухоль правой почки. Больной госпитализирован в урологическое отделение.
Больной Ч., 24 года. Жалобы на постоянное выделение крови по мочеиспускательному каналу. Анамнез: около часа назад упал и ударился промежностью о трубу. При осмотре: кровоподтек в области промежности, выделение алой неизмененной крови из уретры, вне акта мочеиспускания. При пальцевом ректальном исследовании — предстательная железа нормальных размеров, тугоэластической консистенции, срединная бороздка выражена, слизистая прямой кишки над железой подвижна, пальпация безболезненна. Диагноз: травма уретры. Больному показана госпитализация в стационар для обследования и определения тактики лечения.
Таким образом, успех лечения больных пиелонефритом и гематурией во многом определяется принятием адекватных мер при оказании неотложной медицинской помощи.
Е. Б. Мазо, доктор медицинских наук, профессор, член-корреспондент РАМН
РГМУ, Москва


