кларитромицин какое поколение антибиотиков
Макролиды в современной терапии бактериальных инфекций. Особенности спектра действия, фармакологические свойства
Опубликовано в журнале:
АНТИБИОТИКИ И ХИМИОТЕРАПИЯ »» 2003, 48; 11
С. В. БУДАНОВ, А. Н. ВАСИЛЬЕВ, Л. Б. СМИРНОВА
Научный центр экспертизы средств медицинского применения Минздрава России, Государственный научный центр по антибиотикам, Москва
Макролиды — большая группа антибиотиков (природных и полусинтетических), основу химической структуры которых составляет макроциклическое лактонное кольцо с одним или несколькими углеводными остатками. В зависимости от числа атомов углерода в кольце макролиды подразделяются на 14-членные (эритромицин, кларитромицин, рокситромицин), 15-членные (азитромицин) и 16-членные (джозамицин, мидекамицин, спирамицин).
Первый представитель этой группы — эритромицин был открыт и внедрен в клинику в начале 50-х годов прошлого столетия, широко применяется и в настоящее время при лечении респираторных инфекций, болезней кожи и мягких тканей, а также в последние годы в круг его показаний вошли инфекции, вызываемые внутриклеточными «атипичными» бактериями.
По спектру и степени антибактериальной активности представители этой группы близки, исключение составляют новые полусинтетические макролиды (азитромицин и кларитромицин), которые проявляют большую активность в отношении многих внутриклеточных бактерий, некоторых возбудителей опасных инфекций (бруцеллы, риккетсии), грамположительных и грамотрицательных неспорообразующих анаэробов и др. По механизму действия макролиды являются ингибиторами синтеза белка. Как правило, макролиды оказывают бактериостатическое действие, но в некоторых условиях: при изменении рН среды, снижении плотности инокулума, высоких концентрациях в среде могут действовать бактерицидно [1].
Большинство клинически значимых представителей макролидов относится к 14- или 16-членным макролидам. Азитромицин является полусинтетическим производным эритромицина А, в котором метильная группа замещена атомом азота, образуя новую 15-членную структуру, выделенную в новую подгруппу, получившую название азалиды. По ряду свойств (большая активность против некоторых грамотрицательных бактерий, наибольшая пролонгированность действия, клеточная направленность фармакокинетики и др.) азитромицин отличается от своих предшественников [2].
На фармацевтическом рынке России азитромицин широко представлен препаратом фирмы «Плива», который выпускается под торговым названием Сумамед.
Спектр антимикробного действия
Спектр действия базового антибиотика группы макролидов эритромицина во многом соответствует спектру других представителей этой группы. Эритромицин обладает преимущественной активностью против грамположительных кокков: он активен против стрептококков групп А, В, С, G, Streptococcus pneumoniae. Штаммы последних, устойчивые к бензилпенициллину, устойчивы и к макролидам. Штаммы Staphylococcus aureus обычно чувствительны к макролидам, однако возросшая их устойчивость к беталактамам не позволяет рекомендовать макролиды при стафилококковой инфекции как альтернативную группу антибиотиков без данных лабораторного исследования. Эритромицин активен против коринебактерий, сибиреязвенного микроба, клостридий, листерий, внутриклеточных бактерий (хламидий, микоплазм, легионелл) и атипичных микобактерий туберкулеза. К нему чувствительны некоторые спорообразующие грамположительные и грамотрицательные неспорообразующие анаэробы (табл. 1) [2].
Химическая трансформация ядра молекулы эритромицина, завершившаяся получением азитромицина, привела к существенным изменениям свойств по сравнению с эритромицином: повышению активности в отношении H.influenzae, высокой активности против Moraxella catarrhalis, боррелий (МПК — 0,015 мг/л) и спирохет [3]. Среди полусинтетических макролидов наиболее широко известны азитромицин и кларитромицин; зарегистрированные в России, они применяются по широкому кругу показаний, особенно первый [4]. Оба препарата активны против Mycobacteriumfortuitum, M.avium complex, M.chelonae [5, 6]. Длительно и эффективно применяются с целью профилактики и лечения микобактериозов, являющихся частым осложнением у ВИЧ-инфицированных больных, в комбинациях с другими антибиотиками и химиотерапевтическими средствами.
Таблица 1.
Антимикробный спектр эритромицина [1]
Минимальная подавляющая концентрация, мг/л
Streptococcus pyogenes (гр. А) (чувствительные к бензилпенициллину)
Streptococcus pneumoniae (чувствительные к бензилпенициллину)
Streptococcus agalactiae (гр. В)
Streptococcus гр D (Enterococcus)
МПК), то такой подход неприемлем для азитромицина. Это обусловлено тем, что клиническая эффективность азитромицина определяется в основном соотношением площади под фармакокинетической кривой AUC и чувствительностью возбудителя к нему в значениях МПК антибиотика (т. е. AUC/МПК). В связи с низкими концентрациями азитромицина в крови (Стах 0,4—0,7 мг/л, в зависимости от дозы), показатель Т > МПК не может служить мерой измерения его эффективности in vivo (т. е. быть предиктором эффективности). Для кларитромицина оцениваемым показателем, как и в случае эритромицина, остается Т > МПК. Значения Сmax кларитромицина в зависимости от величины принимаемой дозы — 250 и 500 мг колебались от 0,6—1 мг/л до 2—3 мг/л соответственно, превышая значения МПК90 для основных возбудителей ВВП (S.pneumoniae, H.infleuenzae, M.catarrhalis) при условии двухкратного введения препарата в сутки (каждые 12 часов) [17, 18].
Сопоставление результатов клинической эффективности азитромицина с данными in vivo (при экспериментальных инфекциях) показывает, что они являются более значимыми, чем получаемые при определении чувствительности выделенного возбудителя in vitro. Наиболее важную роль при прогнозе эффективности азитромицина (в меньшей степени кларитромицина, рокситромицина) играет продолжительность экспозиции возбудителя с высокими внутриклеточными концентрациями антибиотика в очаге инфекции, в нейтрофилах, моноцитах периферической крови. Причем концентрации антибиотика в тканях значительно превышают значение его МПК90 практически для всех возбудителей ВВП в течение 8 дней и более после однократного приема внутрь в сутки в стандартном режиме дозирования [19].
Высокий уровень тканевого проникновения новых макролидов, особенно азитромицина, и длительное их пребывание в очаге инфекции позволяют оптимизировать режимы их применения на основе фармакодинамических показателей [20].
Тканевая и клеточная кинетика макролидов
Современные полусинтетические макролиды (азитромицин, кларитромицин, рокситромицин) обладают принципиальными преимуществами по сравнению с природными макролидами: расширенным спектром и активностью в отношении большинства «легочных» патогенов, активностью не только против грамположительных, но и многих грамотрицательных бактерий (H.influenzae, M.catarrhalis, «атипичных» возбудителей), антианаэробной активностью, а также высоким клеточным и тканевым проникновением. Это является основанием для их широкого применения при инфекциях верхних и нижних дыхательных путей и других инфекционно-воспалительных заболеваний. Отмеченное быстрое возрастание устойчивости пневмококков к макролидам in vitro не всегда сопровождается снижением эффективности препаратов в клинике [21, 22]. Это обусловлено тем, что в реализации клинического эффекта азитромицина, и в меньшей степени других макролидов, большее значение имеют их фармакокинетические (Ф/К) и фармакодинамические (Ф/Д) свойства, которые существенно отличаются от характерных для других групп антибиотиков [13, 21].
Таблица 5.
Отличительные характеристики азалидов и макролидов [24]
15-членное кольцо содержит азот, кислород и углерод Двухосновное соединение
14 и 16-членные кольца содержат углерод и кислород Одноосновные соединения
Интенсивное внутриклеточное проникновение Пролонгированный период полувыведения (однократное введение в сутки)
Слабая или умеренная тканевая и клеточная пенетрация T1/2 средней продолжительности (2-кратное введение в сутки)
Грамположительные микроорганизмы и некоторые грамотрицательные аэробы Атипичные бактерии Анаэробы
«Атипичные» бактерии Анаэробы
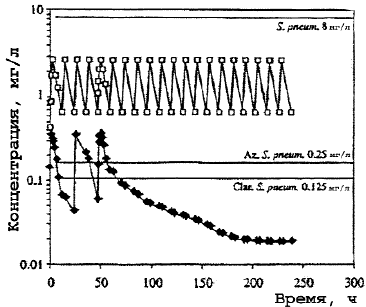
Рис. 1.
Концентрация макролидов в сыворотке крови.
Здесь и на рис. 2, 3: — азитромицин (Az), — кларитромицин (Clar).
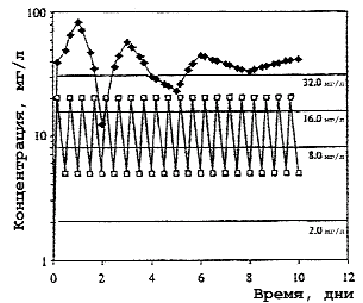
Рис. 2. Концентрация макролидов в гранулоцитах.
Рис. 3.
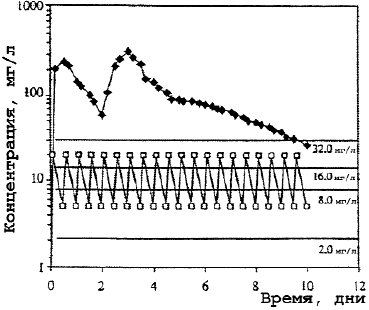
Концентрация макролидов в моноцитах.
В противоположность кларитромицину концентрация азитромицина в крови редко превышала средние значения его МПК даже в отношении чувствительных к антибиотику штаммов S.pneumoniae, что приводило к выводу о его недостаточной клинической эффективности при пневмококковой инфекции. Однако, в связи с определяющей ролью высоких клеточных концентраций новых макролидов в реализации клинического эффекта, становится понятным отсутствие корреляции между выявляемой резистентностью S.pneumoniae к макролидам in vitro и проявлением их клинической эффективности. Несмотря на низкие значения концентраций азитромицина в крови, обнаруживаемые после завершения введения, резистентность возбудителей к нему не развивается. Больной полностью излечивается клинически и бактериологически при полной эрадикации возбудителя благодаря бактерицидному действию высоких внутриклеточных концентраций антибиотика (рис. 1—3) [23].
В противоположность низким уровням азитромицина и умеренным кларитромицина в сыворотке крови, содержание их в гранулоцитах, моноцитах, лимфоцитах и фибробластах обнаруживается в концентрациях, многократно превышающих значения МПК антибиотиков для многих микроорганизмов.
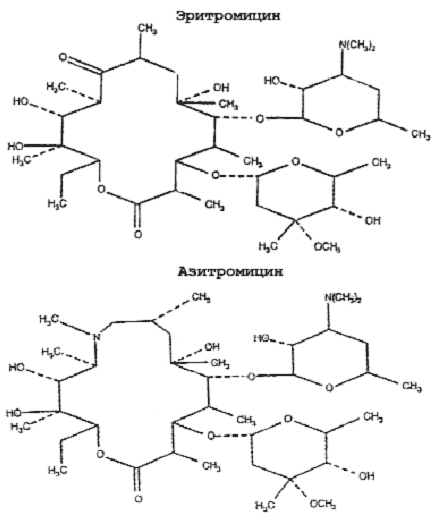
Макролиды проникают и концентрируются в кислых органеллах фагоцитов, причем азитромицин в наиболее высоких концентрациях. Более высокие уровни азитромицина в клетках обусловлены особенностями его химической структуры — наличием в его 15-членном кольце, наряду с кислородом и углеродом, атома азота, отсутствующего в 14- и 16-членных макролидах (рис. 4). В результате модификации молекулы азитромицин ведет себя как двухосновное соединение в отличие от моноосновных макролидов (табл. 5) [13]. Для него характерна продолжительная задержка в клетках в высоких концентрациях в течение 7—10 и более дней после окончания лечения и пролонгированный Т1/2 (68 ч). Более высокие внутриклеточные концентрации азитромицина по сравнению с 14- и 16-членными макролидами обусловлены его прочной связью с кислыми органеллами клеток [24]. При этом клеточная кинетика имитирует подъемы и падение концентраций в крови перед каждым повторным введением, как это имеет место при лечении кларитромицином [25].
Рис. 4.
Структура макролидов.
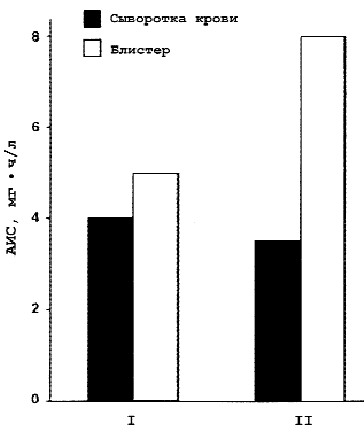
Низкие концентрации современных азалидов, обнаруживаемые в сыворотке крови, являются причиной опасений неудач при лечении бактериемии. Однако все макролиды, особенно азитромицин, присутствуют в высоких концентрациях в очаге инфекции, в циркулярующих ПМЯЛ, которые фагоцитируют и освобождают организм от возбудителя при его контакте с высокими бактерицидными концентрациями антибиотика в клетке. Высокие концентрации азитромицина в ПМЯЛ обеспечивают его присутствие в них в высоких концентрациях в течение нескольких дней после завершения курса лечения [24]. С точки зрения активности азитромицина в очаге инфекции важными являются данные о зависимости накопления его от наличия воспаления в тканях. Сравнительное изучение интерстициальной жидкости очага воспаления на модели инфицированного или интактного блистеров у волонтеров показало, что концентрация азитромицина в инфицированном блистере значительно выше, чем в неинфицированном (рис. 5) [26]. Показано также, что концентрация азитромицина в ткани легких при воспалении в 5—10 раз выше, чем обнаруживаемая при биопсии здоровой легочной ткани в диагностических целях.
Рис. 5.
Значения AUC 0- 24 азитромицина в сыворотке крови и блистере при воспалении и его отсутствии.
В отсутствие воспаления — I, при воспалении — II.
Длительное сохранение в высоких концентрациях азитромицина внутриклеточно в воспаленных тканях важно с клинической точки зрения, поскольку позволяет оптимизировать его активность в очаге инфекции за счет максимальных показателей AUC/МПК и Т > МПК.
ПМЯЛ, другие клетки крови и тканей участвуют в клиренсе бактерий из очагов инфекции или крови. Лизосомы с накопленным в них антибиотиком и фагосомы с фагоцитированными бактериями формируют в клетке фаголизосомы, где происходит контакт возбудителя с очень высокими концентрациями препарата (см. рис. 2, 3). Здесь активность азитромицина максимальная не только в отношении чувствительных патогенов, но и умеренно чувствительных, МПК антибиотика для которых составляет 32 мг/л. Высокий пиковый уровень азитромицина в ПМЯЛ (> 80 мг/л), в моноцитах (100 мг/л) и длительное его сохранение (> 12 дней) на уровне 16— 32 мг/л обеспечивают быстрое освобождение клеток от возбудителей. В пределах этих концентраций возможна оптимизация режимов применения антибиотика по фармакодинамическим критериям AUC/МПК и Т > МПК.
Максимальные внутриклеточные концентрации кларитромицина значительно ниже, обнаруживаемых при приеме азитромицина, его пиковые концентрации составляют 20—25 мг/л, снижаясь до 5 мг/л перед повторным введением (через 8—12 ч). При значениях МПК этого антибиотика до 4—8 мг/л в отношении S.pneumoniae фармакодинамические показатели могут быть неблагоприятными и сопровождаться клиническими неудачами.
Анализ фармакодинамических критериев устойчивости к макролидам и азитромицину свидетельствует о наибольшем значении в реализации клинического эффекта концентраций этих антибиотиков в ПМЯЛ и других клетках. Ошибки и просчеты при лечении макролидами наблюдаются при низких внутриклеточных концентрациях таких препаратов, как эритромицин и другие природные макролиды, причем применение первого из них с наибольшей частотой сопровождается развитием резистентности. Наиболее благоприятными Ф/К и Ф/Д показателями характеризуется азитромицин, который обладает наилучшим внутриклеточным проникновением, наибольшим временем сохранения в клетке в высоких концентрациях, что обусловливает быстрый клиренс возбудителя из организма больного, и предупреждает развитие резистентности. То есть тканевая и клеточная направленность фармакокинетики макролидов и аза л ид ов является важным отличием их от других групп антибиотиков. Если для беталактамов основным параметром, определяющим их клиническую эффективность, является степень чувствительности бактерий к их действию (выраженная в значениях МПК), то для новых макролидов предиктором эффективности являются Ф/Д показатели: время (Т) и площадь под фармакокинетической кривой (AUC), превышающие значения МПК антибиотиков для выделенных возбудителей (Т > МПК и AUC/МПК). Простое определение степени превышения МПК в отношении возбудителя и сопоставление ее значения с концентрацией антибиотика в крови, как это имеет место для беталактамов и аминогликозидов, в случае макролидов является недостаточным. Для них необходимо рассчитывать Ф/Д критерии с учетом концентраций препаратов в иммунокомпетентных клетках, обнаруживаемых при стандартных режимах применения, позволяющие гарантировать клиническую эффективность или положительную клиническую динамику заболевания и эрадикацию возбудителя [25].
При анализе литературы за 10 лет применения азитромицина и предшествующего ему 40-летнего опыта лечения природными макролидами не было обнаружено сообщений о возникновении случаев бактериемии, связанных с макролидами, и о риске возникновения сепсиса Возрастание резистентности — это общебиологическая проблема, касающаяся всех групп антибактериальных препаратов и всех видов возбудителей, однако она еще не коснулась вплотную азитромицина, что обусловлено особенностями его химического строения, прочной связью с органеллами клетки, созданием в ПМЯЛ и других иммунокомпетентных клетках высоких концентраций антибиотика [27]. Быстрый киллинг и клиренс возбудителей из очага воспаления, высокие клеточные концентрации азитромицина при стандартных режимах лечения препятствуют формированию и распространению устойчивости к его действию, о чем свидетельствует низкая частота выделения устойчивых S.pneumoniae по сравнению с устойчивостью к пенициллинам. Наблюдения о возрастании устойчивости к макролидам относится чаще всего к старым природным антибиотикам этой группы, характеризующимся низким значением Т1/2 и быстрым выведением из организма [28]. Опасения относительно недостаточной эффективности старых макролидов и опасности развития осложнений, в том числе бактериемии, при длительном применении этой группы антибиотиков, не лишены оснований, что обусловливает ограничения показаний к их назначению инфекциями средней тяжести и короткими курсами.
Выводы
1. Современные полусинтетические макролиды (азитромицин, кларитромицин, рокситромицин, зарегистрированные в России) характеризуются сверхшироким спектром действия: они активны против большинства грамположительных микроорганизмов, многих грамотрицательных бактерий, «атипичных» внутриклеточных возбудителей респираторных инфекций; в спектр их действия входят также атипичные микобактерии, возбудители ряда опасных инфекционных заболеваний (риккетсий, бруцеллы, боррелий и др.) и некоторые простейшие. Они превосходят природные макролиды не только по широте спектра и степени антибактериальной активности, но и по бактерицидному действию на многие возбудители.
2. Новые макролиды (особенно азитромицин) обладают улучшенными фармакокинетическими свойствами: пролонгированной фармакокинетикой (Т1/2 азитромицина, в зависимости от дозы, составляет 48—60 часов), способностью накапливаться и длительно задерживаться в иммунокомпетентных клетках в течение 8—12 суток после завершения 3—5-дневных курсов приема внутрь в стандартной дозе.
3. Тканевая и клеточная направленность кинетики, пролонгированное действие новых макролидов, возможность их эффективного применения короткими курсами без опасности развития серьезных побочных реакций обусловливают невысокий риск развития и распространения антибиотикоустойчивости.
4. Полусинтетические макролиды характеризуются высокой комплаентностью, улучшенными показателями стоимость эффективность (меньшая стоимость койко-дня, меньшие затраты на лекарственное и лабораторное обеспечение, на зарплату персонала и др.)
Cовременные макролиды в лечении внебольничной пневмонии
Приведена классификация различных видов пневмоний, факторы риска. Показано, что кларитромицин, наряду с высокой антибактериальной активностью, оказывает модулирующее влияние на фагоцитоз, хемотаксис, киллинг и апоптоз нейтрофилов, что обеспечивает регресс
Classification of different forms of pneumonia, factors of risk were given. It is shown that claritromicin, together with the high antibacterial activity, has a modulating influence on the phagocytosis, chemotaxis, killing and apoptosis of neutrophils, which ensures the reduction of symptoms and improvement in the state of patients.
Пневмония — группа различных по этиологии, патогенезу и морфологии острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с внутриальвеолярной экссудацией, выявляемых при физическом и рентгенологическом исследованиях, а также выраженными в различной степени лихорадочной реакцией и интоксикацией (Российское респираторное общество, 2010 г.). По данным ЦНИИ организации и информатизации здравоохранения МЗ РФ в 2008 году пневмонией переболели 424 457 человек, а в 2009 году — 449 673 пациента [1, 2]. Показатель заболеваемости пневмонией значительно выше у пожилых больных и составляет от 25 до 114 на 1000 человек в год [3].
Пневмонии занимают первое место среди причин летальности от инфекционных болезней и шестое место — среди всех причин летальности [4]. Наиболее часто смертельные исходы наблюдаются при пневмониях тяжелого течения, особенно у социально неблагополучных лиц или у пациентов, имеющих тяжелую сопутствующую патологию [5, 6].
Различают следующие виды пневмонии:
Внебольничные пневмонии являются самой многочисленной группой, характеризуются тяжелым течением и высоким риском осложнений, среди которых плеврит, абсцессы и другие гнойно-деструктивные процессы [10].
Все внебольничные пневмонии делятся на следующие группы:
Факторами риска неблагоприятного течения внебольничных пневмоний являются:
1. Возраст старше 60 лет.
2. Сопутствующие заболевания:
3. Неэффективность стартовой антибактериальной терапии.
Неотложная госпитализация в отделения реанимации и интенсивной терапии требуется в тех случаях, когда у пациента имеют место признаки тяжелого течения внебольничной пневмонии, к которым относятся:
Известно, что при внебольничной пневмонии основным возбудителем является пневмококк (Streptococcus pneumoniae) [12], вторым по значимости возбудителем является гемофильная палочка (Haemophilus influenzae) [13].
Кроме обязательных лабораторно-инструментальных исследований в диагностике внебольничных пневмоний в настоящее время применяются различные шкалы PSI и CURB-65/CRB-65 [14].
С целью определения факторов риска, распространенности, структуры и частоты летальных исходов при пневмонии в многопрофильном стационаре скорой медицинской помощи авторами было проведено ретроспективное исследование, в ходе которого было проанализировано 180 727 карт стационарных больных. Из них 172 420 больных (95,5%) были пролечены и выписаны, 1677 (0,9%) пациентов были переведены в другие ЛПУ, а 6630 больных (3,6%) умерли.
Из числа умерших в исследование было включено 1497 случаев подтвержденной на секции внебольничной пневмонии, которые были разделены авторами на две подгруппы: «Внебольничная пневмония как основное заболевание» (I) включала 97 больных (6,4%) и «Внебольничная пневмония как осложнение основного заболевания» (II) включала 1400 (93,6%) пациентов (рис. 1).
Среди 1497 умерших пациентов с внебольничной пневмонией было 768 мужчин (51,4%) и 729 женщин (48,6%) (рис. 2).
Возрастная структура 1497 пациентов с внебольничной пневмонией представлена на рис. 3. Как видно из данной иллюстрации, большинство больных (43%) были старше 75 лет.
Из 1497 случаев внебольничной пневмонии, закончившейся летальным исходом, в 136 наблюдениях (9%) имело место расхождение клинического и патологоанатомического диагнозов (рис. 4).
По характеру поражения плевропневмония встречалась в 49,4% случаев, очагово-сливная пневмония — в 22,6%, абсцедирующая — в 19,5%, а очаговая — в 8,5% наблюдений.
По локализации чаще встречались двусторонние внебольничные пневмонии — 41 (42,2%). Сводная таблица локализаций поражения легочной ткани при внебольничной пневмонии представлена ниже (табл. 1).
Внебольничная пневмония в 71,1% случаев сочеталась с ХАИ, в 56% случаев — с перенесенными ОНМК, в 24,7% случаев — с ХОБЛ, в 32% наблюдений — с мультифокальным атеросклерозом, в 25,7% случаев — с ишемической болезнью сердца (ИБС), в 20,6% событий — с СД 2-го типа (рис. 5).
Таким образом, в подавляющем большинстве наблюдений внебольничная пневмония вторична, т. е. является осложнением основного или фонового заболевания, отягощает его течение и ухудшает прогноз больных. Полученные авторами данные в случае подозрения на пневмонию диктуют необходимость проведения диагностического поиска, направленного на выявление субстрата для развития воспалительного процесса в легочной ткани. В связи с этим диагностика, а зачастую и лечение внебольничной пневмонии остаются одной из актуальных проблем современной терапии. Выбор антибиотика для лечения пневмонии осуществляется обычно эмпирически. При этом ориентирами для его выбора становятся эпидемиологическая ситуация, предполагаемая чувствительность флоры (табл. 2) и некоторые другие отягощающие факторы [15].
Полусинтетический макролид кларитромицин наряду с аминопенициллинами и респираторными фторхинолонами занимает одно из ведущих мест в терапии внебольничной пневмонии и других инфекционных заболеваний нижних отделов дыхательных путей. Многогранное этиопатогенетическое действие кларитромицина на процесс бактериального воспаления обеспечивает его высокую эффективность, подтвержденную в ряде сравнительных исследований. Антимикробный спектр кларитромицина, включающий S. pneumonia, H. influenza, а также новые пролонгированные формы препарата, определяет его востребованность в терапии данной категории пациентов. При наличии атипичных микобактерий и Pseudomonas aeruginosa кларитромицин применяется в комбинации с другими антимикробными препаратами, значительно повышая эффективность проводимой терапии.
Механизм антимикробного действия кларитромицина обусловлен нарушением синтеза белка в микробной клетке. В результате обратимого связывания с 50 S-субъединицей рибосом и ингибирования реакций транслокации и транспептидации происходит торможение формирования и наращивания пептидной цепи [16]. Основной эффект кларитромицина — бактериостатический, но при высоких концентрациях и низкой микробной плотности в отношении S. pyogenes и S. pneumoniae препарат оказывает бактерицидное действие. При этом антимикробная активность в отношении данных возбудителей и метициллиночувствительных штаммов Staphylococcus aureus в 2–4 раза выше, чем у эритромицина [17].
Во многих клинических исследованиях и в результате многолетнего опыта применения выявлена высокая эффективность кларитромицина в терапии инфекций нижних отделов дыхательных путей. Согласно результатам исследования, включавшего 252 пациента с внебольничной пневмонией, 7-дневный курс лечения пролонгированным кларитромицином (1000 мг 1 раз в сутки) оказался столь же клинически эффективным, как и аналогичное по продолжительности назначение левофлоксацина (500 мг 1 раз в сутки). Общая частота эрадикации патогенов (87% и 88% соответственно) и рентгенологического улучшения (95% и 88% соответственно) также не различалась. Оба препарата оказались одинаково эффективными как при типичных, так и при атипичных возбудителях [18].
При тяжелом течении внебольничной пневмонии в условиях стационара более эффективна комбинированная терапия. Это подтверждено многими клиническими наблюдениями. В когортном исследовании с участием 1391 пациента с внебольничной пневмонией установлено, что смертность при лечении комбинацией цефалоспорина III поколения с макролидом в 2 раза ниже, чем при монотерапии бета-лактамом [19]. В другом исследовании показано: комбинация бета-лактама с макролидом эффективнее таковой бета-лактама с фторхинолоном (смертность — 4,9% и 15,0% соответственно) [20].
Независимо от антимикробного эффекта кларитромицин, как и ряд других макролидов, проявляет противовоспалительное, иммуномодулирующее и мукорегулирующее действия на уровне респираторной системы. Кларитромицин оказывает модулирующее влияние на фагоцитоз, хемотаксис, киллинг и апоптоз нейтрофилов. Происходит ингибирование окислительного «взрыва», в результате уменьшается образование высокоактивных соединений, способных повреждать собственные ткани. Ингибируется синтез и/или секреция провоспалительных (интерлейкинов-1, 6, 8, фактора некроза опухоли альфа) и усиливается секреция противовоспалительных цитокинов (интерлейкинов-2, 4, 10) [21].
Таким образом, наличие дополнительных свойств наряду с высокой антибактериальной активностью обеспечивает быстрый регресс симптомов и улучшение состояния пациентов при терапии кларитромицином инфекций дыхательных путей.
Кларитромицин обоснованно занял свою нишу в терапии острых и хронических инфекций респираторного тракта. Он сохраняет одно из лидирующих мест в амбулаторной практике и на фармацевтическом рынке РФ, что обусловлено широким спектром активности, быстрым достижением высоких пиковых концентраций в очаге инфекции и благоприятным профилем безопасности. Лекарственная форма с замедленным высвобождением действующего вещества за счет специального поверхностного слоя и матриксной основы (Клацид СР) идентична по эффективности стандартной, лучше переносится, способствует повышению комплаенса и может рекомендоваться для активного применения. Имеющиеся на сегодня доказательные данные о неантибактериальном действии в совокупности с благоприятными клинико-фармакологическими характеристиками кларитромицина позволяют рассматривать его в качестве адъювантного препарата в терапии многих заболеваний органов дыхания.
Литература
А. Л. Верткин, доктор медицинских наук, профессор
Ж. М. Оралбекова
А. С. Скотников, кандидат медицинских наук
ГБОУ ВПО МГМСУ Минздравсоцразвития России, Москва
.gif)
.gif)
.gif)
.gif)
_575.gif)