хроническое гранулематозное воспаление что это
Хроническая гранулематозная болезнь
Хроническая гранулематозная болезнь — это редкая форма первичного иммунодефицита, при которой нарушается бактерицидная функция фагоцитов. Является наследственным заболеванием, в основном передается по Х-сцепленному рецессивному типу. Патология проявляется рецидивирующими инфекциями легких, ЖКТ, кожи и других органов. Для диагностики используется проточная цитометрия, генетическое тестирование, микробиологические исследования. Лечение включает антибиотикотерапию, противогрибковые препараты, иммуномодуляторы, в отдельных случаях рекомендована трансплантация костного мозга.
МКБ-10
Общие сведения
Заболевание известно с 1954 г. благодаря ученому C.A. Джейнвею и его коллегам, а генетические причины патологии начали изучаться только в 1980-х гг. Хроническая гранулематозная болезнь (ХГБ) встречается редко, в США ее регистрируют у 1 ребенка на 200-250 тысяч новорожденных. Данные по распространенности в России отсутствуют. Редкость проблемы, недостаточная осведомленность педиатров и терапевтов, сложности в подборе адекватной поддерживающей терапии — все это обуславливает большую актуальность этой хронической наследственной болезни в медицине.
Причины
Болезнь вызвана генетическими мутациями, которые передаются по наследству. Самым частым вариантом является Х-сцепленная мутация в гене gp91-фокс (60-70%). Болеют мужчины, а женщины являются носителями дефектного гена. Оставшиеся случаи приходятся на аутосомно-рецессивный тип наследования, связанный с генными мутациями p22-фокс, p47-фокс, p67-фокс. Этот подтипом заболевания могут страдать больные обоего пола.
Патогенез
В основе хронической гранулематозной болезни лежит дефицит НАДФН-оксидазного комплекса, который образуется при участии цитозольных и мембраносвязывающих белковых единиц. Вследствие мутации генов образование этих протеинов нарушается, в организме пациента не синтезируются ферменты, способные превращать молекулярный кислород в активные формы — супероксидный анион, перекись водорода, синглетный кислород.
Эти окислители в норме вырабатываются гранулоцитами (фагоцитами), составляют основу кислородозависимого этапа фагоцитоза. Он необходим для переваривания отдельных видов бактерий и грибков, продуцирующих фермент каталазу (например, Klebsiella sp, Candida albicans, Aspergillus niger). Остальные звенья клеточного иммунитета не нарушены, поэтому вирусные и паразитарные инфекции встречаются не чаще, чем в среднем в популяции.
Симптомы
Дети с ХГБ рождаются здоровыми, клинические признаки заболевания у них появляются в первые 2 года жизни. В атипичных случаях симптомы Х-сцепленного варианта хронической патологии манифестируют к 5 годам, а при аутосомно-рецессивном наследовании — к 9 годам. Основным признаком болезни являются инфекции, вызванные каталазоположительными Грам+ (Staphylococcus aureus) или Грам- бактериями (E. coli, Serratia liquefaciens, Klebsiella sp., P. aeruginosa, Proteus sp.).
Первичный иммунодефицит в 70-80% случаев манифестирует с рецидивирующих бактериальных инфекций дыхательных путей: тонзиллитов, бронхитов, пневмоний. Инфекционные заболевания отличаются тяжелым течением, умеренным ответом на стандартную антибиотикотерапию, частым переходом в нагноительные процессы. При этом образуются буллы, абсцессы, гангрена легкого.
В дальнейшем у 75-100% пациентов развиваются хронические гнойные лимфадениты, которые проявляются покраснением, припухлостью, болезненностью лимфоузлов. При поражении подмышечных или паховых узлов беспокоит резкая боль при движениях конечностями. В 24-41% случаев формируются гнойные воспаления печени, у 20-30% больных наблюдаются рецидивирующие желудочно-кишечные инфекции, бактериальные и грибковые поражения костей.
Характерным признаком гранулематозной болезни является генерализованный «бецежит», возникающий как осложнение после проведения первой прививки БЦЖ, проявляющийся спустя 1-2 месяца после иммунизации. Патология связана с недостаточностью клеточного иммунитета при введении ослабленных микобактерий Коха. Также после вакцинации есть вероятность начала остеита — формы костного туберкулеза.
Осложнения
Опасное последствие хронической гранулематозной болезни — аспергиллез легких, который провоцирует до 25% случаев смерти среди пациентов. Абсцессы печени чреваты развитием тяжелого гепатолиенального синдрома. Поражение костной ткани грибковым процессом, особенно в области позвоночника и ребер, сопряжено с массивной диссеминацией возбудителя, отличается крайне неблагоприятным прогнозом.
Типичным осложнением иммунодефицита у страдающих гранулематозной болезнью являются неконтролируемые микробные инфекции, которые распространяются по организму с возникновением сепсиса, септицемии, септического шока. При критическом снижении иммунитета, отсутствии своевременной помощи эти заболевания заканчиваются смертью больного. Также при гранулематозной болезни у детей отмечаются задержка роста, отставание в физическом развитии.
Диагностика
При первичной диагностике устанавливаются общие признаки иммунодефицита, выясняется семейный анамнез, степень риска генетической патологии. При физикальном осмотре патогномоничные проявления хронической гранулематозной болезни не определяются. Для постановки диагноза требуется комплексное лабораторно-инструментальное обследование:
Лечение хронической гранулематозной болезни
Консервативная терапия
При острых эпизодах микробных инфекций, возникших у пациентов с ХГБ, назначаются стандартные антибиотики из класса макролидов, цефалоспоринов, фторхинолонов. Для терапии грибкового поражения наиболее эффективен амфотерицин В, который принимается длительными курсами. Поддерживающее лечение, которые направлено на снижение риска инфекционных осложнений, включает следующие лекарства:
Экспериментальное лечение
Наиболее перспективным методом терапии больных хронической гранулематозной болезнью считается трансплантация гемопоэтических стволовых клеток, чтобы полностью восстановить нормальную иммунную защиту. Однако пересадка сопряжена с высоким риском осложнений, поэтому проводится ограничено в рамках исследовательских программ. На стадии разработки находятся различные методы генной терапии.
Прогноз и профилактика
Несмотря на применяемые методы лечения, нередко развиваются системные грибковые и бактериальные инфекции с летальным исходом. Прогноз относительно неблагоприятный, наблюдается ухудшение качества и снижение продолжительности жизни больных. Профилактика осложнений предполагает обеспечение постоянной поддерживающей терапии, проведение вакцинации в полном объеме (за исключением БЦЖ), максимальное ограждение пациента от инфекций.
Гранулема и гранулемоподобные поражения слизистой оболочки полости рта (K13.4)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Примечание
В данную подрубрику включены:
— веррукозная (верруциформная) ксантома.
Из данной подрубрики исключены: «Болезнь Рига-Фиде и другие травматические поражения языка» (К14.0).
Название «пиогенная гранулёма» (ПГ) является неточным, так как заболевание не связано с гнойным воспалением и гистологически не обнаруживает признаков гранулематозного поражения. ПГ представляет из себя очаговый реактивный воспалительный процесс с пролиферацией сосудов, наличием незрелых фибробластов, соединительной ткани и разбросанными воспалительными клетками. Поверхность ПГ обычно изъязвленная.
Период протекания
Верукозная ксантома. Течение хроническое без периодов обострений. Темп роста равномерный.
Пиогенная гранулёма. Развитие быстрое, с прогрессом до фиброза. Затем рост образования замедляется. Отмечены единичные случаи обратного развития, связанные с нормалитзацией гормонального фона у женщин после беременности.
Эозинофильная гранулёма. Течение хроническое.
Этиология и патогенез
Верукозная ксантома
Хотя этиопатогенез верукозной ксантомы неизвестен, многие авторы считают ее не доброкачественным новообразованием (как прочие ксантомы), а реактивным процессом, возможно связанным с травмой слизистой. Не исключены иммунные процессы, связанные, например, с вирусом папилломы человека. Общим фактом является повышение активности макрофагов, утилизирующих большое количество поврежденного эпителия в корнеальном слое.
Пиогенная гранулема
Предположительно развивается в ответ на раздражение, если поражение локализовано на десне, или на травму, если поражение локализовано на других частях слизистой оболочки полости рта, включая язык.
Эозинофильная гранулёма
Этиология и патогенез не изучены. По общему мнению является следствием хронического механического раздражения. Согласно некоторым данным, процесс является опосредованным Т-лимфоцитами. Предполагается некая иммунологическая предрасположенность пациентов к эозинофильной гранулёме, когда рецидивирующая травма может привести к изменению тканевых антигенов или проникновению в ткани неизвестных антигенов или гаптенов (например, вирусные частицы, бактериальные токсины), что вызывает повышенную чувствительность или аллергическую реакцию. Однако ни самих вирусов, ни их ДНК или РНК до сих пор не было обнаружено в тканях эозинофильных гранулём.
В качестве гипотезы эозинофильная гранулёма рассматривается как вариант течения еще более редких заболеваний, объединенных общим патогенезом: эозинофильной язвы кишечника, опухолеподобной эозинофильной гранулёмы кожи, преходящего эозинофильного нодуломатоза (transient eosinophilic nodulomatosis).
Эпидемиология
Признак распространенности: Редко
Верукозная ксантома
Встречается крайне редко. Истинные данные отсутствуют. Выявлена в 0,025-0,5% всех случаев биопсии полости рта. На настоящее время установлено около 160 случаев заболевания. Большинство случаев зарегистрированы в возрасте 40-50 лет.
Пиогенная гранулёма
Встречается довольно часто. В основном у беременных женщин. Женщины гораздо более восприимчивы, чем мужчины, из-за гормональных изменений, происходящих у женщин в период полового созревания, беременности и менопаузы.
Гнойная гранулёма была названа «опухоль беременности» и имеет место у 1% беременных женщин. Гнойные гранулёмы могут возникнуть в любом возрасте, но они чаще всего влияют на молодых людей.
Эозинофильная гранулёма
Нет никаких достоверных эпидемиологических данных. Считается редким заболеванием и наблюдается во всех возрастных группах.
Средний возраст пациентов в начале заболевания составляет 46 лет.
Болезнь Рига-Фиде обычно проявляется у детей в возрасте от 1 недели до 1 года.
Факторы и группы риска
Верукозная ксантома
Факторы риска достоверно не выявлены. Некоторые случаи связаны с красным плоским лишаем, обыкновенной пузырчаткой, карциномой и плоскоклеточным раком полости рта.
Пиогенная гранулёма:
— беременность;
— плохая гигиена полости рта;
— хронические раздражители, например, некачественно выполненные пломбы, имплантанты и другие раздражающие факторы.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Эозинофильная гранулёма
Диагностика
Верукозная ксантома
Ни один диагноз не был поставлен до исследования биоптата. Гистологическая картина разнообразна, может включать в себя гистологические шаблоны бородавчатого, папилломатозного, лихеноидного типа и их смесь. В том числе могут быть обнаружены признаки воспаления в основании верукозной ксантомы и грибковые гифы и бактерии, нахождение которых, как считается, никак не связано с этиологией.
Гиперкератоз выражен в различной степени, больше при бородавчатых и папиллярных формах, в криптах между сосочками.
Эпителиальных атипий не выявляется. Поражение носит экзофитный характер, не распространяется в нижележащие слои дермы.
Сосочки соединительной ткани имеют переменную длину и толщину, они часто располагаются близко к поверхности и могут быть очень длинными и тонкими.
Крайне редко, весь процесс может переходить в кистозные поражения.
Наиболее ярким и характерным гистологическим признаком верукозной ксантомы является наличие крупных пенных клеток в соединительной ткани сосочков. Эти клетки, как правило, заполняют весь сосочек, но очень редко выходят за пределы его нижней нижней части. Поражение носит тотальный характер, захватывая иногда также эпителий.
Характерная картина:
— изъязвления многослойного плоского эпителия;
— наличие грануляционной ткани, характеризующейся наличием инвазивного плотного клеточного инфильтрата;
— клеточный инфильтрат в основном представлен лимфоцитами малого размера, гранулоцитами, многочисленными эозинофилами и крупными одноядерными клетками, происхождение которых является предметом дискуссий;
Лабораторная диагностика
Дифференциальный диагноз
Верукозная ксантома:
— плоскоклеточный рак;
— бородавчатый рак;
— папиллома.
Пиогенная гранулёма:
— периферическая гигантоклеточная гранулёма;
— фиброма.
Эозинофильная гранулёма:
— ангиолимфоидная гиперплазия с эозинофилией;
— гистиоцитоз;
— контактная аллергия;
— изъязвленный плоскоклеточный рак полости рта;
— раковые метастазы;
— некротическая сиалометаплазия;
— саркоидоз;
— проявления системных заболеваний;
— туберкулез;
— сифилис;
— гранулематоз Вегенера;
— травматические язвы;
— пиогенная гранулёма;
— проявление действия лекарственных препаратов;
— некандидозные грибковые инфекции полости рта.
Осложнения
Лечение
Пиогенная гранулёма
Методом выбора является хирургическое иссечение вплоть до надкостницы и удаление камня и зубного налета, которые могут быть источником постоянного раздражения.
Эозинофильная гранулёма
Немедикаментозные методы:
1. Устранение причины хронического механического раздражения. Удаление молочных зубов не рекомендуется, хотя и может решить проблему в случаях безуспешного лечения. Выходом в этом случае является установка защитных акриловых покрытий.
2. Консультация психиатра, если состояние является следствием хронического самоповреждения.
3. Исключение из питания всех продуктов, специй, добавок, вызывающих болевые ощущения. Переход на пищу мягкой консистенции. Контроль и коррекция гидратации и дефицита питательных веществ (особенно у младенцев).
Хирургическое вмешательство (иссечение) показано при неэффективной терапии по меньшей мере в течение 2 курсов по 2 недели каждый, при условии, что все необходимые требования (включая биопсию) были соблюдены и все иные состояния исключены.
Прогноз
Пиогенные гранулёмы иногда рецидивируют, что требует их повторного удаления. Частота рецидивов выше, если гранулемы были удалены во время беременности.
Госпитализация
Профилактика
Специфическая профилактика не разработана. Гигиена полости рта является наиболее необходимым условием.
Орофациальный гранулематоз
Орофациальный гранулематоз (ОФГ) характеризуется гранулематозным воспалением тканей лица и полости рта, при этом системное заболевание, вызывающее гранулемы, отсутствует.
Гранулематозное воспаление — это локальное воспаление, характеризующееся образованием гранулем (папул или узелков), вызванных несостоятельностью деятельности (трансформацией, пролиферацией) клеток, способных к фагоцитозу, играющих важную роль в иммунных реакциях и защите организма от инфекций.
Известны две клинические формы орофациального гранулематоза: гранулематозный хейлит Мишера (для него характерен стойкий или рецидивирующий отек нижней губы/губ) и синдром Мелькерссона — Розенталя (у него три клинических признака: рецидивирующий паралич лицевого нерва, складчатый или скротальный язык и стойкие отеки губ и периорбитальной области).
В некоторых случаях орофациальный гранулематоз может быть связан с такими заболеваниями, как саркоидоз, болезнь Крона и инфекционными заболеваниями (туберкулез).
ОФГ, возникающий сам по себе (не на фоне сопутствующих заболеваний) называют идиопатическим. До 40% пациентов с ОФГ имеют положительную реакцию при аллергопробах.
Распространенность орофациального гранулематоза неизвестна. По некоторым данным, она составляет всего 0,08% от общей популяции.
Причины
Причины возникновения орофациального гранулематоза точно неизвестны, однако предполагается, что заболевание связано с аномальным иммунным ответом у человека с предрасполагающими генетическими факторами. Считается также, что ОФГ может развиваться вследствие аллергических реакций — воздействия пищевых, контактных, лекарственных и других антигенов (бензоаты, ментол, глутамат натрия, коричный альдегид, додецилгаллат, золото, кобальт, ртуть).
Заболевание наблюдается и у мужчин, и у женщин, обычно развивается в молодом возрасте. Средний возраст манифестации ОФГ составляет 32 года, однако зарегистрированы случаи заболевания как возрасте 3 лет, так и в возрасте 78 лет.
Симптомы
Диагностика
Диагноз орофациальный гранулематоз устанавливается на основании физикального осмотра и симптомов (рецидивирующего отека ротовой полости или лица). И местные, и системные состояния, характеризующиеся гранулематозным воспалением, должны быть исключены соответствующими клиническими и лабораторными исследованиями. Подтверждает диагноз биопсия мягких тканей (губы или орофациальной области) с микроскопическим исследованием биоптата на неказеозные гранулемы.
Дифференциальный диагноз: приобретенный отек, связанный с дефицитом ингибитора C1-эстеразы, острые осложнения саркоидоза, болезнь Крона, абсцесс зуба, дерматологические проявления гранулематоза с полиангиитом или саркоидоза, гранулематоз с полиангиитом (гранулематоз Вегенера), гистоплазмоз, лепра, риноспоридиоз, эндокринная офтальмопатия, туберкулез.
Лабораторные исследования могут включать анализы на фолиевую кислоту, железо, витамин B12, ангиотензинпревращающий фермент, квантифероновый тест или кожную пробу на туберкулез. Для исключения саркоидоза врач может назначить анализ на определение антител к Saccharomyces IgA/IgG. Аллергопробы используются для исключения реакций на металлы, пищевые добавки и другие антигены.
Для исключения болезни Крона может быть назначена гастродуоденоскопия с прицельной биопсией и гистологическим исследованием, рентгенография/рентгеноскопия пищевода и желудка. Рентгенография органов грудной клетки или позитронно-эмиссионная томография могут назначаться, чтобы исключить саркоидоз и туберкулез.
Лечение орофациального гранулематоза
Орофациальный гранулематоз трудно поддается лечению. Оно сложное, растянуто во времени и направлено на устранение симптомов. Его эффективность окончательно не подтверждена. Лечение может включать глюкокортикоидную терапию (системную или введение препаратов непосредственно в очаг поражения) и нестероидные противовоспалительные препараты (для устранения отеков); антибиотики, иммуносупрессоры и хирургические методы (при стойких отеках, мешающих говорить и принимать пищу, а также для уменьшения давления на лицевой нерв). В случаях выявленной аллергии следует избегать контакта с антигеном. Соблюдение диеты (исключение корицы и бензоатов) может улучшить состояние пациента.
У пациентов с поражениями полости рта впоследствии может развиться болезнь Крона, поэтому необходима консультация гастроэнтеролога, иммунолога, диетолога. Чтобы исключить вероятное развитие болезни Крона и язвенного колита необходимо дальнейшее наблюдение.
Особенности и преимущества лечения орофациального гранулематоза в клинике Рассвет
Диагностика и лечение редких синдромов и болезней требует от врача глубоких и специфических знаний, помогающих правильно распознать орфанную патологию и назначить эффективное лечение.
Клиника Рассвет располагает современным и высокоточным оборудованием, позволяющим нашим врачам быстро и эффективно проводить диагностику и лечение любых состояний, в том числе таких редких заболеваний, как орофациальный гранулематоз. В нашей работе мы придерживаемся мультидисциплинарного подхода, поэтому при необходимости быстро подключаем к проблеме специалистов разных направлений: стоматологов, гастроэнтерологов, иммунологов, диетологов.
Рассвет — это доказательная медицина, лечение, основанное на международных протоколах, правильная коммуникация и поддержка пациентов.
Что такое гранулематоз Вегенера? Причины возникновения, диагностику и методы лечения разберем в статье доктора Беляевой Е. А., ревматолога со стажем в 26 лет.
Определение болезни. Причины заболевания
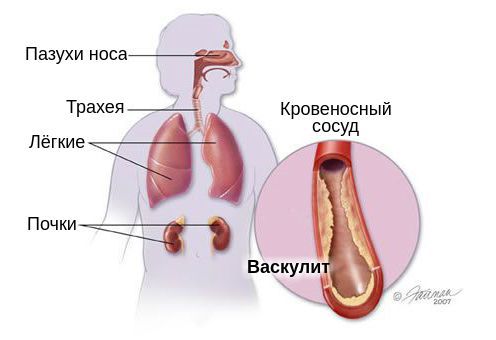
Данный васкулит относится к группе АНЦА-ассоциированных, так как при нём выявляются специфические антитела к цитоплазме нейтрофилов (АНЦА) со специфичностью к таким ферментам, как миелопероксидаза и протеиназа-3.
Гранулематоз с полиангиитом одинаково часто встречается как среди мужчин, так и среди женщин. Обычно он развивается в возрасте около 40 лет. Тяжесть заболевания значительно варьирует.
Симптомы гранулематоза Вегенера
В начале заболевания могут преобладать неспецифические симптомы: боли в мышцах и суставах, потеря массы тела, лихорадка, слабость. В отдельных случаях заболевание распространяется только через несколько лет после его первых нетяжёлых проявлений.
В целом гранулематоз с полиангиитом поражает:
Поражение верхних дыхательных путей является самым частым симптомом ГПА. Типично появление насморка с гнойно-кровянистым отделяемым, изъязвление полости носа, развитие синуситов (воспаление пазух носа).
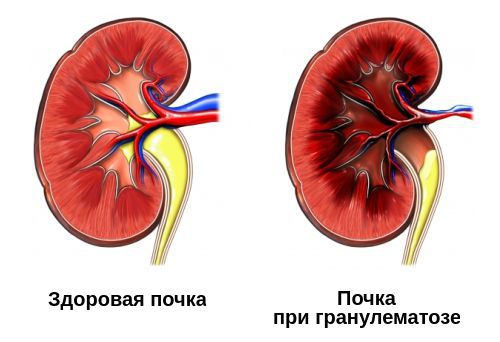
Гранулематозный синусит встречается примерно в 90 % случаев. От других синуситов он отличается наличием гранулём — скоплением и отграничением клеток в очагах воспаления. Внешне гранулёмы выглядят как небольшие узелки до 3 см в диаметре. Их развитие заканчивается распадом и изъязвлением. В связи с этим гранулематозные синуситы часто осложняются гнойной инфекцией, что может потребовать назначения дополнительной активной антибактериальной терапии.
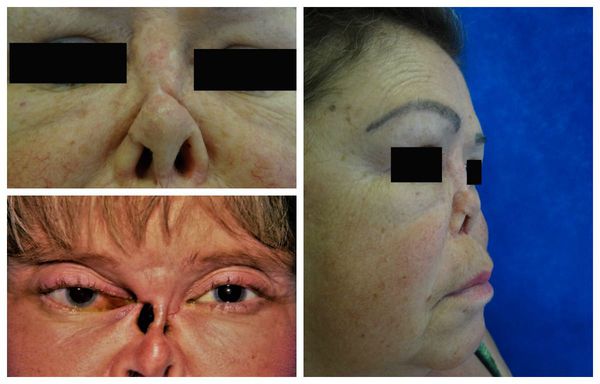
Распад гранулём в полости носа способен привести к перфорации носовой перегородки, западению спинки носа (седловидной деформации), разрушению верхнечелюстной пазухи и орбиты.
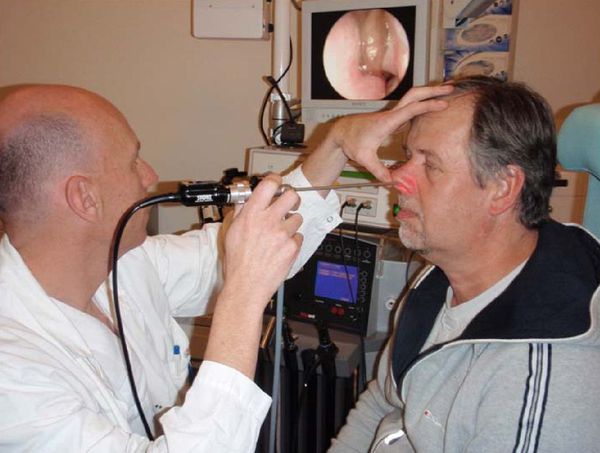
Помимо носа изъязвления могут возникать в полости рта и глотки, в трахее и гортани. В гортани возможно формирование подскладочной гранулёмы. Самостоятельно больной её не увидит — это может сделать только врач во время ларингоскопии (обследования гортани). При этой патологии может наблюдаться огрубение голоса и даже обструкция (сужение) верхних дыхательных путей.
Другим признаком болезни может стать рецидивирующий серозный или гнойный средний отит. Он возникает из-за воспаления слизистой глотки и обструкции слухового канала. Если острый средний отит у взрослого пациента возник впервые, то ему обязательно нужно обследоваться, чтобы исключить ГПА.
Типичным симптомом ГПА является поражение лёгких. Оно чаще всего возникает на поздних этапах болезни, но иногда возможно и в начале заболевания. Больной жалуется на кашель, боль в грудной клетке, одышку. При выслушивании лёгких наблюдается ослабленное дыхание, сухие и/или влажные хрипы. Эти проявления вызваны образованием в лёгких множественных двусторонних инфильтратов, которые распадаются и формируют полости с жидкостью. Данные изменения напоминают признаки абсцедирующей пневмонии или туберкулёза — такие диагнозы нередко ошибочно ставят больным с васкулитом.
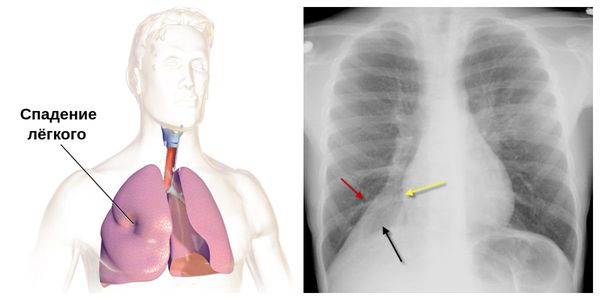
В результате распада ткани и разрушения сосудов может возникнуть кровохарканье и лёгочное кровотечение. У небольшой части больных образование инфильтратов протекает бессимптомно. Иногда возникает плеврит, увеличиваются лимфоузлы средостения. Возможны очаговые ателектазы (спадение лёгочной ткани) и пневмоторакс (воздух в плевральной полости).
На поражение почек — гломерулонефрит — будут указывать:
Большинство перечисленных проявлений гломерулонефрита можно выявить только при лабораторной диагностике. Самостоятельно пациент может обратить внимание только на отёки и повышение артериального давления. Иногда пациент может заметить изменение цвета мочи и уменьшение её количества.
Большое клиническое значение имеет поражение глаз. Возможно развитие следующих патологий:
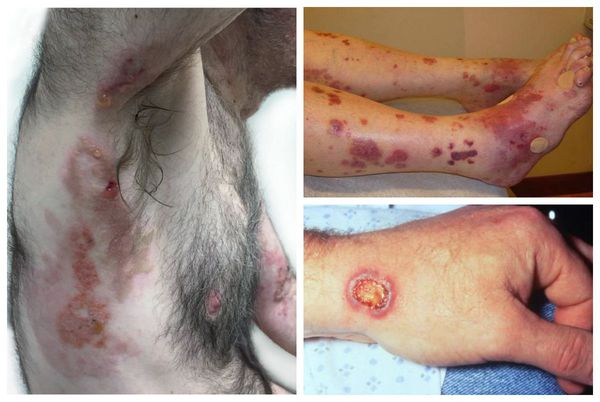
Кожа при ГПА поражается в 40-50 % случаев. На ней появляются специфические высыпания: узелки, папулы, пузырьки, язвы. Одним из вариантов поражения кожи может быть гангренозная пиодермия. Она начинается с образования мелких гнойничков и пузырьков, сливающихся между собой. В дальнейшем наблюдается омертвение тканей и образование глубоких болезненных дефектов на коже, покрытых гнойным отделяемым.
Поражения суставов разнообразны: могут возникать как артралгии (боли в суставах), так и артриты, несимметричные и симметричные, напоминающие ревматоидный артрит. Они не сопровождаются костными эрозиями и деформациями суставов, в отличие от истинного ревматоидного артрита. При этом в крови у 50 % больных присутствует ревматоидный фактор. Он может привести к ошибочной постановке диагноза «ревматоидный артрит».
Со стороны нервной системы при ГПА могут возникать множественные мононевриты, невриты черепных нервов, полинейропатия, церебральная ишемия. Проявлениями полинейропатии являются парестезии — ощущения «ползания мурашек», «ударов током», онемения, жжения, жара или холода. При мононевритах возможна потеря чувствительности, нарушение движений и атрофия мышц в зонах иннервации поражённого нерва. К симптомам церебральной ишемии относятся: частые головные боли, головокружение, шум в голове и/или ушах, нарушение памяти и внимания, слабость, повышенная утомляемость, нарушение сна, раздражительность, депрессивное настроение.
Сердечно-сосудистая система поражается крайне редко: возможен перикардит, коронариит (воспаление коронарных сосудов), гранулематозный миокардит с нарушением ритма и проводимости. При этих поражениях у больного может появляться клиника стенокардии: приступы загрудинных болей давящего и сжимающего характера, одышка, усиливающаяся при физической нагрузке, слабость, ощущение «перебоев» в работе сердца, головокружения.
Поражение пищеварительного тракта сопровождается болями в животе, диареей, кровотечениями из-за изъязвлений кишечника.
Патогенез гранулематоза Вегенера
Патогенез васкулитов не до конца расшифрован. Не исключено, что пусковым механизмом их развития может быть перенесённая инфекция.
Повреждение сосудов возникает после активации нескольких иммунных и неиммунных механизмов. При ГПА в поражении сосудов участвуют антитела против лизосомных ферментов нейтрофилов (АНЦА), также имеет место нарушение клеточного иммунного ответа и образование гранулём.
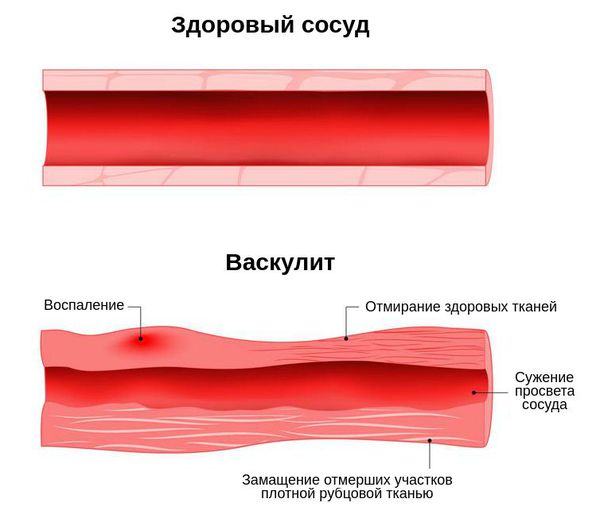
Для заболевания характерен процесс некроза. В основном он наблюдается в сосудах микроциркуляторного русла, т. е. в самых мелких сосудах. Поражаются все три оболочки сосуда. Формируются некротизирующие гигантоклеточные гранулёмы, склонные к распаду. Воспалительный процесс заканчивается склерозом артерий — они становятся менее эластичными, их просвет уменьшается.
Некротизирующие гранулёмы располагаются в основном в органах, контактирующих с внешней средой, — дыхательные пути, желудочно-кишечный тракт. Такие гранулёмы склонны к быстрому распространению, охвату большой площади поражения и распаду. Гранулёмы в почках и печени (органах, не имеющих прямого контакта с внешней средой) содержат много фибробластов и склонны к рубцеванию.
Классификация и стадии развития гранулематоза Вегенера
Существуют классификационные критерии гранулематоза с полиангиитом:
Для оценки активности васкулита применяют Бирмингемский индекс активности (BVAS) и индекс повреждения органов и систем (VDI). Бирмингемский индекс активности включает в себя девять групп симптомов в зависимости от локализации поражения, каждому симптому в группе присваивается свой балл. По сумме баллов врач определяет активность заболевания на момент визита больного. Индекс повреждения оценивает тяжесть необратимых повреждений органов и систем.
Выделяют два типа ГПА:
Осложнения гранулематоза Вегенера
Гранулематозное воспаление верхних дыхательных путей может осложняться стенозом гортани и трахеи (т. е. их сужением), которое требует наложения трахеостомы. Она позволяет пациенту свободно дышать.
При распаде гранулём тяжёлым осложнением становится перфорация трахеи с угрозой развития медиастинита — бактериального воспаления органов средостения. Медиастинит является потенциально смертельным осложнением.
Средний отит может осложниться парезом лицевого нерва — слабостью мимических мышц, которое возникает из-за поражения нерва и нарушения проведения нервных импульсов. Также осложнением среднего отита может быть разрушение височных костей, развитие облитерирующего или осиффицирующего лабиринтита (воспаления среднего уха с последующим разрастанием костной ткани и развитием тугоухости) и потеря слуха.
Следствием поражения лёгких становится лёгочный фиброз. Он становится причиной дыхательной недостаточности и предрасполагает к развитию инфекционных процессов. Дыхательная недостаточность может развиваться по трём типам:
Поражение лёгких также может привести к коллапсу бронхов (ограничению воздушного потока из-за сужения просвета бронхов более чем на 50 %), постобструктивной пневмонии, вызванной как типичными, так и нетипичными возбудителями — пневмоцистами, грибами, микоплазмами и др.
Присоединение пневмонии всегда очень опасно. Она может стать причиной смерти. Также возможны инфаркты лёгкого. Они возникают в результате нарушения локального кровотока и приводят к некрозу (гибели) лёгочной ткани и замещению её соединительной.
Из-за обструкции крупных бронхов возможен ателектаз (потеря воздушности) сегмента или доли лёгкого. Возможны случаи развития острой дыхательной недостаточности из-за пневмоторакса и ателектазов. Редко могут возникать лёгочные кровотечения из-за эрозии и разрушения лёгочной ткани.
Диагностика гранулематоза Вегенера
Ранняя диагностика васкулита необходима. Она позволяет своевременно начать терапию и предотвратить развитие необратимых изменений в организме больного. Для постановки диагноза используются:
При типичном течении с одновременным поражением ЛОР-органов, лёгких и почек постановка диагноза обычно не вызывает затруднений.
К характерным лабораторным признакам гранулематоза с полиангиитом относятся: наличие лейкоцитоза, тромбоцитоза, ускоренной СОЭ (скорости оседания эритроцитов) в общем анализе крови. Может обнаруживаться ревматоидный фактор. Повышается уровень СРБ (С-реактивного белка) — важнейшего маркера воспаления. Примерно в 70-80 % случаев выявляются АНЦА к миелопероксидазе и протеиназе-3 в повышенном или нарастающем титре.
В анализах мочи преимущественно выявляют протеинурию (повышенное содержание белка), цилиндурию (белковые слепки канальцев) и гематурию (наличие эритроцитов в моче). О нарушении функции почек свидетельствует нарастание уровня креатинина и мочевины в сыворотке крови.
При риноскопии в полости носа можно выявить истончённую слизистую оболочку, множественные эрозии, язвы, перфорацию носовой перегородки; в области раковин можно обнаружить бугристую гранулематозную ткань. При пункции верхнечелюстной пазухи гной обычно не получают.
Для диагностики изменений в лёгких используют рентгенографию и компьютерную томографию (последний метод предпочтительней). На полученных снимках выявляют инфильтративные изменения, полости с жидкостью, плеврит, ателектазы, фиброз и др. КТ высокого разрешения позволяет обнаружить изменения, которые невозможно выявить при рентгенографии: утолщение стенки бронхов, сужение гортани, трахеи и бронхов, признаки поражения лёгочных сосудов.
При бронхоскопии можно обнаружить эрозивный бронхит, сужение и рубцовую деформацию бронхов. В бронхо-альвеолярном лаваже (смывах) преобладают такие клетки крови, как нейтрофильные лейкоциты, макрофаги, эозинофилы.
Лечение гранулематоза Вегенера
Все больные с первично выявленным заболеванием подлежат госпитализации. Другими показаниями для стационарного лечения являются:
Лечение включает в себя три этапа:
Для индукции ремиссии при поражении жизненно важных органов назначаются глюкокортикостероиды (преднизолон, метилпреднизолон) в сочетании с циклофосфамидом (вводится внутривенно) или генно-инженерный биологический анти-В-клеточный препарат — ритуксимаб.
Лечение циклофосфамидом может продолжаться от 3 до 12 месяцев. Для профилактики пневмоцистной пневмонии на длительный период назначают ко-тримоксазол (бисептол).
Глюкокортикоиды сначала применяют внутривенно в виде пульс-терапии. Она предполагает введение высоких доз метилпреднизолона — 0,5-1 мг/кг массы тела — в течение трёх дней. После этого переходят на таблетированную форму препарата.
Ритуксимаб назначают при непрерывно рецидивирующем течении васкулита, при неэффективности циклофосфамида или противопоказаниях к его применению. В период лечения до введения циклофосфамида и через семь дней после этого необходимо исследовать общий анализ крови и мочи, выяснить уровень креатинина и ферментов печени — АСТ, АЛТ.
Для индукции ремиссии у больных без поражения жизненно важных органов может использоваться метотрексат (при отсутствии поражения почек) в дозе 20-25 мг в неделю и мофетила микофенолат в дозе 1-2 г в день в сочетании с таблетированными глюкокортикостероидами.
При тяжёлом поражении почек для сохранения их функции в дальнейшем может быть применён плазмаферез. В случае необходимости трансплантация почки проводится в период ремиссии при низком титре АНЦА. В дальнейшем этим больным назначают циклоспорин А и микофенолат мофетил.
Для поддержания ремиссии используются низкие дозы глюкокортикостероидов в сочетании с одним из препаратов: азатиоприном, ритуксимабом, микофенолата мофетилом, метотрексатом. Метотрексат может применяться у пациентов без тяжёлого поражения почек и лёгких. При противопоказаниях к назначению азатиоприна может быть применён лефлуномид.
Самостоятельное лечение заболевания недопустимо. Оно должно осуществляться только врачом, имеющим опыт лечения больных с системными васкулитами.
Прогноз. Профилактика
ГПА — это хроническое заболевание, оно остаётся с человеком на всю жизнь. Поэтому на протяжении болезни могут наблюдаться периоды с различной выраженностью клинических проявлений.
Профилактика осложнений лекарственной терапии: