хорион диффузно что это значит
Хорион диффузно что это значит
Как уже упоминалось, для беременных женщин является вполне обычным наличие скудных кровяных выделений, не сопровождающихся болями, в первые несколько недель беременности. Возможно, это связано с процессами инвазии трофобласта в дециду-альную оболочку полости матки. По мере развития плодного яйца в области периферической поверхности гиперэхогенного ветвистого хориона становятся различимы небольшие (от 2 до 5 мм) гипоэхогенные зоны, которые, по-видимому, представляют собой области скопления крови в виде лакун, окружающих ворсины хориона.
При трансвагинальном ЦДК артериальный и венозный кровоток в сосудах хориона выявляется раньше, чем начинает визуализироваться эмбрион. По мере увеличения срока беременности регистрируется постепенное увеличение скорости артериального кровотока.
При замершей или прерывающейся маточной беременности отмечается тенденция к увеличению венозного кровотока по периферии хориона. Однако статистически значимых различий между значениями скоростей кровотока в артериальных сосудах при нормальном развитии плодного яйца и при беременности, протекающей с осложнениями, выявлено не было.
У пациенток с обильным кровотечением могут возникать ретрохориальные гематомы. В этих случаях между хорионом и стенкой матки начинает визуализироваться скопление крови, которое выглядит в виде гипоэхогенной области, окружающей плодное яйцо. Используя формулу для расчета объема эллипсоида (длина (см) х ширина (см) х высота (см) х 0,5), размер ретрохориальной гематомы может быть выражен в количественной форме (в см3) относительно размеров плодного яйца. Имеются данные о взаимосвязи между относительным размером ретрохориальной гематомы и прогнозом в отношении прогрессирования беременности.
В том случае если ее объем составляет меньше четверти объема плодного яйца или менее 60 мл, вероятность благоприятного исхода остается достаточно высока.
При самопроизвольном неполном аборте обычно происходит экспульсия плодного яйца из матки и задержка в ней частей хориона, которые обычно визуализируются в просвете ее полости в виде гиперэхогенных структур. При этом контуры плодного яйца могут значительно деформироваться, а структура хориона становится неоднородной.
При неразвивающейся беременности отмечается отсутствие роста эмбриона или формирование его патологии, например в виде аномалии развития стебля тела в сочетании с аномалией пуповины. Так, даже при наличии плодного яйца нормальной формы и размеров в его полости могут отсутствовать эмбрион, а в ряде случаев и желточный мешок. Прекращение развития беременности на ранних сроках наиболее часто является следствием хромосомных нарушений, возникших при оплодотворении.
О гибели эмбриона при трансвагинальной эхографии свидетельствует отсутствие его сердцебиений в сроки, когда КТР составляет более 6 мм. В большинстве наблюдений сердечная деятельность эмбриона может быть зарегистрирована с момента начала его визуализации. Иногда при нарушении развития эмбриона внутри плодного яйца определяются аморфные тканевые массы, которые, наиболее вероятно, представляют собой сгустки крови и/или отторгнувшиеся обрывки децидуальной оболочки.
При полном выкидыше стенки полости матки смыкаются, и во время трансвагинального исследования выявляется тонкий эндометрий однородной структуры. Принимая во внимание, что при внематочной беременности может наблюдаться аналогичная эхографическая картина, для подтверждения диагноза полного аборта используется определение уровня (3-ХГ в крови пациентки в динамике.
Если беременность отсутствует, уровень бета-ХГ, как правило, быстро снижается, в то время как при наличии эктопической локализации плодного яйца такое снижение происходит медленно или приостанавливается на определенном уровне. После неосложненного искусственного аборта бета-ХГ может определяться в крови женщины в течение 16-60 дней (в среднем 30 дней), тогда как при самопроизвольных абортах он выявляется в течение 9-35 дней (в среднем 19 дней). Начиная с 5-го дня после удаления трубной беременности с помощью лапароскопии нулевые концентрации бета-ХГ начинают регистрироваться через 1-31 день (в среднем через 8 дней).
Трехмерная ультразвуковая реконструкция в I триместре беременности
УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Введение
Благодаря развитию и совершенствованию технологий, средств диагностики и визуализации, в последние годы возрос интерес специалистов репродуктологии, морфологов и клиницистов к ранним стадиям эмбрионального развития человека. Еще на Всемирном конгрессе по биоэтике (1996) обсуждалась необходимость всестороннего определения статуса эмбриона человека, проблема определения возраста, с которого эмбрион человека можно рассматривать как личность, обладающую правами и защищаемую законодательством, создания соответствующих международных правил для учреждений, работающих в области репродуктивных технологий. Для практикующего врача, как правило, наибольший интерес представляет возможность клинической оценки течения раннего гестационного периода и возможность прогнозирования осложнений беременности с целью своевременной коррекции и контроля состояния матери и плода.
Материалы и методы
Обследовано 50 здоровых беременных без патологии эмбриона при нормальном течении данной беременности и 110 пациенток с клиническими и ультразвуковыми признаками угрозы прерывания. Определение гестационного срока производилось по дате последней менструации.
До 14-го дня после оплодотворения ведущие эмбриологи мира рассматривают эмбрион человека как проэмбрион, считая, что до этого срока он сформирован клеточными слоями, представляющими собой зародышевые оболочки, материал, не участвующий в построении в дальнейшем собственно эмбриона [1, 2, 6, 12, 13]. На 14-15 день определена ось зародышевого диска, формируется первичная полоска, гензеновский узелок, происходит закладка хорды, т.е. это срок начала формирования элементов нервной системы эмбриона человека.
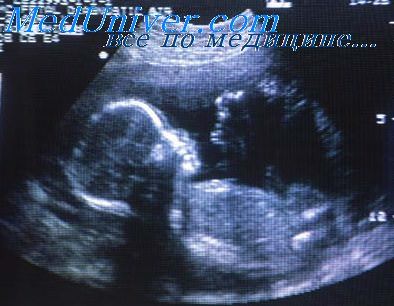
УЗИ на 6 неделе беременности
Все клиники сети ЦМРТ оснащены современным высокоточным оборудованием. УЗИ и другие виды диагностики проводят опытные и квалифицированные специалисты.
Консультация специалиста после диагностики
Акушерский срок беременности 6 недель – обычно в это время будущая мама узнает, что находится «в положении». Ультразвуковое исследование в это время проводят для подтверждения состояния и чтобы убедиться, что беременность маточная, протекает правильно, а плод развивается в соответствии со сроком. Рассмотрим нюансы проведения УЗИ на 6 неделе беременности.
Рассказывает специалист ЦМРТ
Дата публикации: 23 Сентября 2021 года
Дата проверки: 23 Сентября 2021 года
Содержание статьи
Как подготовиться к УЗИ на 6 неделе беременности
В случае, если УЗИ 6 недель беременности проводится стандартным трансабдоминальным способом (через переднюю брюшную стенку), женщине нужно за пару суток до предстоящей диагностики отказаться от употребления продуктов, которые могут вызвать повышенное газообразование в кишечнике (кофе, черный хлеб, цельное молоко, бобовые и т.д)
Перед трансвагинальным УЗИ (исследование проводится через влагалище) нужно перед обследование провести гигиенические мероприятия. Ультразвуковое исследование проводится с опустошенным мочевым пузырем.
Что покажет
Для чего проводят ультразвуковое исследование на данном сроке:
Конечно, на УЗИ 5-6 недель сложно судить о каких-либо отклонениях в физическом развитии плода, так как внутренние органы будущего малыша ещё не визуализируются. Исключение серьезных отклонений можно провести на первом скрининге, который проводят примерно в 12 акушерских недель.
Во время проведения УЗИ на 4-6 неделе беременности уже можно сделать снимок, однако, он будет малоинформативен: ведь на нём заметны только общие очертания плода.
Что происходит с плодом на 6 неделе беременности
На шестой неделе уже заметны очертания будущего ребёнка: у него есть ручки, ножки, его размер уже достигает 5 мм, образуются ворсины хориона – это часть будущей плаценты.
На шестой неделе у будущего малыша формируются мышцы, это говорит о том, что вскоре появятся первые телодвижения. Но, пока размеры плода минимальны, беременная женщина их не заметит, как правило, первые толчки четко ощущаются на 17-20 неделе. Также формируются череп, кости и хрящевая ткань. Также на данном сроке начинаются развиваться все внутренние органы малыша.
На заметку! 6 недель — оптимальное время для первого исследования, поскольку УЗИ на 3-4 недели ещё слишком малоинформативно, оно может не визуализировать наличие беременности, ведь размеры плода ещё минимальны всего 0,1–0,2 мм.
Что происходит с мамой на 6 неделе беременности
В организме беременной женщине активно глобальные изменения. Например, увеличивается матка, на данном сроке она похожа на некрупное яблоко. Из-за повышения прогестерона наблюдается увеличение молочных желез, они становятся более чувствительными. Могут наблюдаться перепады настроения, учащенное мочеиспускание, ранний токсикоз и изменение вкусовых предпочтений.
Нормы и расшифровка результатов
При расшифровке результатов врачи отталкиваются от норм, в соответствии со сроком беременности. Обычно на УЗИ 6 недель учитывают следующие факторы:
Ведение беременности в клиниках ЦМРТ
Беременность – это важнейший период в жизни и мамы, и ребёнка. Рекомендуется на протяжении 9 месяцев следить за изменениями беременной женщины и своевременно проводить необходимые исследования: чтобы роды прошли без осложнений и ребенок родился здоровым.
Важно доверять свое здоровье квалифицированному специалисту. Ведение беременности осуществляет опытный гинеколог (кандидат медицинских наук) ЦМРТ с многолетним опытом работы.
Наша клиника предлагает полноценные консультации, плановые скрининги и дополнительные обследования для беременной женщины и будущего малыша.
Скрининг на выявление врожденных заболеваний плода при беременности
Что собой представляет скрининг при беременности и зачем он проводится
Скрининг при беременности — это комплекс обследований, в который входят УЗИ и биохимический анализ венозной крови на гормоны. Как правило, скрининг проводят трижды — в первом, втором и третьем триместре.
Раннее обнаружение патологий имеет очень большое значение. Это дает возможность приступить к лечению генетических заболеваний как можно раньше и если не полностью вылечить их, то хотя бы максимально купировать симптомы. Если при обследовании врач замечает отклонения, беременность контролируется особенно тщательно, что дает возможность предупредить развитие осложнений или преждевременные роды. Если же обнаруженные патологии окажутся слишком тяжелыми и несовместимыми с жизнью, врач направит пациентку на прерывание беременности по медицинским показаниям.
Скрининг при беременности безвреден как для мамы, так и для малыша. Это довольно точное исследование, хотя следует четко понимать, что оно не дает стопроцентной гарантии. Точность скрининга зависит от многих факторов — профессионализма исследователей, соблюдения женщиной правил подготовки к обследованию и других факторов.
Первый скрининг при беременности
Первый скрининг при беременности проводят между и неделями. Нет смысла проходить это обследование ранее — до недели беременности многие показатели практически не поддаются определению.
Исследование включает в себя два медицинских теста — УЗИ и анализ крови.
При помощи УЗИ врач определяет точный срок беременности, оценивает телосложение ребенка, его размеры (окружность головы, длину конечностей, рост), работу сердечной мышцы, симметричность головного мозга, объем околоплодных вод, структуру и размер плаценты, а также состояние и тонус матки. Для каждого из этих параметров есть показатели нормы, с которыми врач и будет сравнивать полученные результаты. Для беременности эти нормы составляют:
Длина кости носа — 2–4,2 мм. Слишком маленькая кость носа может говорить о патологии или же просто о том, что нос у малыша будет курносым. ЧСС (частота сердечных сокращений) — 140–160 ударов в минуту. Небольшое (до 40 ударов в минуту) отклонение в ту или иную сторону считается вариантом нормы.
Размер хориона, амниона и желточного мешка. Хорион — это внешняя оболочка плода, которая со временем станет плацентой. Если он расположен на нижней стенке матки, говорят о предлежании хориона. Это потенциально опасная ситуация, чреватая выкидышем, и в этом случае беременной рекомендован постельный режим.
Амнион — внутренняя оболочка, которая удерживает околоплодные воды. Нормальный объем околоплодных вод на сроке 11–13 недель — 50–100 мл.
Желточный мешок — это зародышевый орган, который в первые недели жизни плода выполняет роль некоторых внутренних органов, которые будут сформированы позже. К сроку первого скрининга желточный мешок должен практически исчезнуть (тогда в бланке обследования будет указано «не визуализируется»). Если же размер его составляет около 6 мм, то, возможно, у плода присутствуют определенные патологии.
Шейка матки. В норме ее длина к моменту первого скрининга составляет 35–40 мм. Более короткая шейка матки означает риск преждевременных родов.
УЗИ проводят двумя способами — трансабдоминальным, при котором датчик располагается на животе, и трансвагинальным, при котором он вводится во влагалище. Трансвагинальное УЗИ дает более полную и точную информацию, но его обычно проводят только в первом триместре. Этот метод, как правило, используют при обследовании женщин с лишним весом, поскольку жировая прослойка в области живота не позволяет в деталях рассмотреть плод и матку.
К УЗИ необходимо соответствующим образом подготовиться. Перед трансабдоминальным УЗИ советуют выпить примерно литр воды, чтобы на момент обследования мочевой пузырь был заполнен — тогда матка немного сместится в сторону живота и картинка будет четче. При трансвагинальном УЗИ степень наполненности мочевого пузыря не имеет никакого значения, однако перед обследованием лучше зайти в туалет — так будет комфортнее. Перед исследованием нужно принять душ или освежиться при помощи влажных салфеток. Скопление газов способно исказить результаты УЗИ, каким бы методом оно ни проводилось. Поэтому будущим мамам, страдающим от метеоризма, советуют за день до обследования принимать средства от метеоризма и не есть ничего газообразующего.
Анализ крови
Чтобы анализ крови дал максимально точные сведения, его нужно сдавать на голодный желудок, как минимум через 8 часов после последнего приема пищи. За 2–3 дня до анализа следует воздерживаться от жареной, жирной, острой, копченой пищи, шоколада, орехов, морепродуктов. Рекомендуется также не вступать в половые контакты. Все это не столь значительно, однако может тем или иным образом повлиять на результат.
Второй скрининг при беременности
Второй скрининг при беременности проводят на сроке 16–20 недель. Как и первый, он состоит их тех же двух этапов — УЗИ и анализа крови.
На этот раз врач определяет не только размеры, но и положение плода и его костную структуру, состояние внутренних органов и место прикрепления пуповины, а также объем околоплодных вод. Вот приблизительные основные показатели нормы для срока 16–20 недель:
ИАЖ (индекс амниотической жидкости, то есть объем околоплодных вод) — 73–230 мм. Маловодие может негативно повлиять на состояние костной структуры ребенка и развитие его нервной системы.
Локализация плаценты. Некоторый риск есть лишь при расположении плаценты на передней стенке матки — при такой локализации возможно отслоение плаценты.
Пуповина. Один из важнейших параметров — место прикрепления пуповины. Краевое, расщепленное или оболочечное прикрепление чревато гипоксией плода и трудностями во время родов, нередко оно становится показанием для кесарева сечения. Пуповина подпитывается через 2 артерии и 1 вену, хотя иногда в наличии имеется только одна артерия. Это может вызвать гипоксию плода, порок сердца, нарушения в работе системы ребенка, стать причиной пониженной массы тела малыша. Впрочем, если все остальные анализы и обследования не показывают отклонений от нормы, волноваться не стоит.
Шейка матки. Длина шейки матки на этом сроке должна составлять 40–45 мм. Короткая шейка матки означает угрозу выкидыша.
Визуализация. Неудовлетворительная визуализация может быть вызвана как особенностями положения плода или лишним весом будущей мамы, так и отеками или гипертонусом матки.
Анализ крови
Третий скрининг при беременности
Третий скрининг при беременности проводят на 30- неделе. По результатам этого скрининга врач принимает решение о необходимости кесарева сечения или возможности естественных родов. Основа третьего скрининга — все те же УЗИ. Иногда назначают допплерографию — исследование работы сосудов. Вот приблизительные нормы для данного срока беременности:
Пренатальный скрининг очень важен, и пренебрегать им не стоит. Вовремя выявленные патологии и отклонения от нормы могут спасти жизнь и здоровье вашему ребенку. Об этом стоит помнить, особенно тем родителям, которые отказываются от обследования из страха узнать о том, что развитие малыша идет не по плану.
Особенности строения плаценты при переношенной беременности
Полный текст
Аннотация
В обзоре рассмотрены вопросы формирования плаценты, а также особенности ее строения при доношенном сроке беременности и при переношенной беременности. Проанализированы результаты различных морфологических и иммуногистохимических исследований, освещающих изменения в плаценте при переношенной беременности и роль экспрессии иммуногистохимических маркеров, таких как CD34, NO-синтаза, коллаген.
Ключевые слова
Полный текст
Актуальность
Переношенная беременность представляет большой научный и практический интерес в акушерстве. Актуальность этой проблемы объясняется большим числом осложнений в родах, высокой перинатальной смертностью. Нарушения состояния плода при переношенной беременности прежде всего связаны с изменениями в плаценте, что подтверждено многочисленными морфологическими исследованиями.
Понятие о переношенной беременности
В современном акушерстве различают такие понятия, как «истинно переношенная беременность» и «пролонгированная беременность (физиологически удлиненная)».
Истинно переношенная беременность — беременность, которая продолжается более 42 нед. и обязательно заканчивается рождением ребенка с признаками переношенности при наличии характерных патологических изменений в плаценте (жировое перерождение плаценты, множественные кальцификаты плаценты, инфаркты плаценты и т. д.).
Пролонгированная (или физиологически удлиненная) беременность встречается в два раза чаще, чем истинно переношенная. Пролонгированная беременность — это беременность, которая продолжается более 42 нед. и заканчивается рождением доношенного, зрелого ребенка без признаков переношенности и при наличии патологических изменений в плаценте. Таким образом, окончательный диагноз переношенной беременности и запоздалых родов устанавливается совместно с неонатологом только после рождения ребенка, в зависимости от наличия у него признаков переношенности [1].
Эволюция плацентарного барьера и варианты плацентации
По характеру строения и взаимоотношений между ворсинками хориона и тканями слизистой оболочки матки у млекопитающих выделяют четыре типа плаценты.
Эпителиохориальная (полуплацента). Ворсинки хориона входят в углубления (крипты) слизистой оболочки матки и лишь соприкасаются с ее эпителием. Питательные вещества и кислород для развивающегося зародыша поступают из маточного молочка, которое секретируют маточные железы слизистой оболочки матки. При родах ворсинки хориона вытягиваются из крипт и слизистая оболочка не разрушается. Такой тип плаценты характерен для некоторых сумчатых (с. барсук) и плацентарных млекопитающих (свинья, лошадь, верблюд, бегемот, дельфин, кит).
Десмохориальная (соединительнотканно-хориальная). Ворсинки хориона проникают в слизистую оболочку матки, разрушают эпителий и контактируют с рыхлой соединительной тканью эндометрия, располагаясь ближе к кровеносному руслу. При этом связь с материнским организмом тоже не очень тесная, как и при эпителиохориальной плаценте, но поверхность хориона при этом увеличивается. При родах на поверхности слизистой остаются участки без эпителия, которые впоследствии регенерируют. Этот тип плаценты встречается у жвачных парнокопытных животных (корова, овца).
Эндотелиохориальная (вазохориальная). Ворсинки хориона разрушают эпителий, рыхлую соединительную ткань слизистой оболочки матки, прорастают в стенку сосудов матери и контактируют с их внутренней стенкой — эндотелием. При таком типе плаценты зародыш лучше обеспечен питательными веществами и кислородом, но при этом величина плаценты значительно уменьшается. При родах часть тканей стенки матки отторгается и возникает небольшое кровотечение. Впоследствии слизистая оболочка матки быстро регенерирует. Такой тип плаценты характерен для хищных млекопитающих (кошачьи, псовые, куницеобразные) и ластоногих (тюлени, моржи).
Гемохориальная (haima — кровь). Ворсинки хориона проходят через эпителий матки, полностью разрушают стенки кровеносных сосудов (на их месте в дальнейшем образуются кровяные лакуны) и омываются кровью матери. Питание зародыша происходит путем осмоса (через стенку ворсинок хориона) из крови матери. При родах разрушается вся отпадающая оболочка слизистой матки и возникает сильное кровотечение. Регенерация длительная, так как дефект стенки матки значительный. Различают два вида гемохориальной плаценты — ворсинковую и лабиринтную. Ворсинковая: ворсинки хориона сильно ветвятся, что приводит к значительному увеличению его поверхности. Такой вид плаценты у приматов и человека. Лабиринтная: контакт трофобласта с кровью матери достигается за счет возникновения разветвленных впячиваний трофобласта, которые сливаются в сложный лабиринт каналов. Этот вид плаценты характерен для насекомоядных млекопитающих (крот, выхухоль), рукокрылых (летучие мыши), грызунов (крыса, бобер), зайцеобразных (кролик) [2].
В зависимости от формы и характера распределения ворсинок хориона различают четыре типа плаценты.
Диффузный: почти вся поверхность плодного пузыря равномерно (диффузно) покрыта ворсинками. Хорион всей своей поверхностью прилегает к стенке матки (у свиньи).
Котиледонный: ворсинки хориона собраны в группы — котиледоны. Между ними поверхность плодного пузыря не имеет ворсинок (у жвачных).
Поясный: хорион с разветвленными ворсинками имеет форму широкого пояса, который охватывает плодный пузырь (у хищных).
Дискоидальный: участок ворсинчатого хориона имеет форму диска (у павианов, человекообразных обезьян, человека).
Таким образом, в процессе эволюции становление плацентарного барьера шло по пути наиболее тесного контакта между кровью матери и плода. Оптимальные условия в этом отношении характерны для гемохориального типа плаценты (приматы, грызуны), в которой кровотоки матери и плода наиболее сближены и разделены лишь эпителием плодовых капилляров, стромой и эпителиальным покровом ворсин (Э. Говорка). Гемохориальная плацента является самым совершенным видом плацентации, возникшим в процессе эволюции.
Формирование хориона и плаценты
Плацента, будучи провизорным органом, формируется в процессе эмбриогенеза и развития плода, в течение всей беременности играет роль посредника между организмами матери и плода и заканчивает функционировать к концу родов. Многообразие функций плаценты тесно связано с ее структурой на разных этапах развития (имплантация, плацентация и фетализация), на каждом из которых строение органа совершенствуется в зависимости от потребностей растущего эмбриона и организма плода [2]. Процесс имплантации характеризуется формированием структур, осуществляющих тесный контакт материнских и зародышевых тканей. В нарушении процесса имплантации большую роль играют эндогенные факторы (хромосомные аномалии, первичные гормональные расстройства, фенотипические нарушения онтогенеза с развитием вторичной гормональной недостаточности).
В процессе формирования хориона выделяют три основных периода: предворсинчатый, образование ворсин и образование котиледона [3]. К концу I триместра беременности заканчивается период плацентации плодово-плацентарного и маточно-плацентарного кровообращения. Основной структурно-функциональной единицей сформированной плаценты становится котиледон, подробная характеристика строения и функций различных отделов которого (центральных, периферических, дистальных) способствует правильной оценке морфологических изменений в плаценте [4]. В первые 12 недель беременности в плаценте преобладают процессы гиперплазии, и дальнейшее увеличение ее массы происходит за счет процессов гипертрофии.
Второй триместр беременности характеризуется ростом и дифференцировкой плодового русла кровообращения («фетализация плаценты»). В этот период морфофункциональные превращения плаценты проявляются сближением материнского и плодового кровотоков и увеличением структур, участвующих во взаимодействии между ними и обеспечивающих плод кислородом и питательными веществами. Рост и дифференцировка плодового русла кровообращения сопровождаются увеличением количества терминальных ворсин хориона малого диаметра. Наблюдаются усиление пиноцитарной активности эндотелиальных клеток, образование синцитиальных узелков.
При физиологической беременности в процессе созревания структурных элементов барьера толщина последнего заметно уменьшается, что связано с перемещением капилляров к периферии ворсин, в подцитотрофобластическую зону, с уменьшением количества клеточных элементов стромы и появлением безъядерных зон синцития с образованием синцитиокапиллярных мембран, являющихся специализированными участками газового обмена между матерью и плодом. Появление синцитиокапиллярных мембран, наблюдаемое с 32-й недели беременности, служит признаком зрелости плаценты.
Строение плаценты
Плод с плацентой соединяет шнуровидное образование — пуповина (пупочный канатик), в которой проходят две артерии и одна вена. По артериям от плода к плаценте течет венозная кровь, по вене к плоду поступает артериальная кровь. Сосуды пуповины окружены студенистой соединительной тканью (вартонов студень). При доношенной нормально развивающейся беременности длина пуповины составляет 50–55 см, а диаметр — 1–1,5 см (в плодовом отделе — до 2–2,5 см).
После 12-й недели начинается плодный (фетальный) период внутриутробного развития, который продолжается до окончания беременности и характеризуется дальнейшим развитием плода и плаценты. Снабжение плода необходимыми питательными веществами, кислородом и удаление продуктов обмена осуществляется через плаценту [5]. При нормальном развитии беременности наблюдается зависимость между ростом плода, его массой тела и размерами, толщиной, массой плаценты. До 16 недель беременности развитие плаценты опережает темпы роста плода. В случае смерти эмбриона (плода) происходит торможение роста и развития ворсин хориона и прогрессирование инволюционно-дистрофических процессов в плаценте. По достижении необходимой зрелости в 38–40 недель беременности в плаценте прекращаются процессы образования новых сосудов и ворсин.
В плаценте различают две поверхности — внутреннюю, или плодовую, и наружную, или материнскую. На плодовой поверхности, покрытой водной оболочкой, проходят сосуды, радиально расходящиеся от пуповины. Основным структурным компонентом плаценты является ворсинчатое дерево.
Зрелая плацента представляет собой дискообразную структуру диаметром 15–20 см и толщиной 2,5–3,5 см. Ее масса достигает 500–600 г. Материнская поверхность плаценты, которая обращена в сторону стенки матки, шероховатая, образована структурами базальной части децидуальной оболочки [6]. Плодовая поверхность плаценты, которая обращена в сторону плода, покрыта амниотической оболочкой. Под ней видны сосуды, которые идут от места прикрепления пуповины к краю плаценты. Строение плодовой части плаценты представлено многочисленными ворсинами хориона, которые объединяются в структурные образования — котиледоны. Каждый котиледон образован стволовой ворсиной с разветвлениями, содержащими сосуды плода. В центральной части котиледона расположена полость, которая окружена множеством ворсин. В зрелой плаценте насчитывается от 30 до 50 котиледонов. Котиледон плаценты можно сравнить с деревом, в котором опорная ворсина первого порядка является его стволом, ворсины второго и третьего порядка — крупными и мелкими ветвями, промежуточные ворсины — маленькими ветками, а терминальные ворсины — листьями. Котиледоны отделены друг от друга перегородками (септами), исходящими из базальной пластины.
Межворсинчатое пространство с плодовой стороны образовано хориальной пластиной и прикрепленными к ней ворсинами, а с материнской — ограничено базальной пластиной, децидуальной оболочкой и отходящими от нее перегородками (септами). Большинство ворсин плаценты свободно погружены в межворсинчатое пространство и омываются материнской кровью. Различают также и якорные ворсины, которые фиксированы к базальной децидуальной оболочке и обеспечивают прикрепление плаценты к стенке матки [6].
Спиральные артерии, которые являются конечными ветвями маточной и яичниковой артерий, питающих беременную матку, открываются в межворсинчатое пространство 120–150 устьями, обеспечивая постоянный приток материнской крови, богатой кислородом, в межворсинчатое пространство. За счет разницы давления, которое выше в материнском артериальном русле по сравнению с межворсинчатым пространством, кровь, насыщенная кислородом, из устьев спиральных артерий направляется через центр котиледона к ворсинам, омывает их, достигает хориальной пластины и по разделительным септам возвращается в материнский кровоток через венозные устья. При этом кровоток матери и плода отделены друг от друга. Таким образом, кровь матери и плода не смешивается между собой.
Плацента при переношенной беременности
Переношенная беременность представляет большую опасность для плода. По данным разных авторов, частота перенашивания беременности варьирует от 1,4 до 14 %, в среднем составляет 8 % [7]. Сущность этой патологии заключается в старении плаценты, резорбции и уменьшении количества околоплодных вод и признаков переношенности плода в связи с увеличением срока беременности свыше физиологического срока. Изменения в организме плода обусловлены зрелостью его органов и систем, повышенной чувствительностью центральной нервной системы к недостатку кислорода, что может приводить к гибели плода еще до наступления родов или с началом родовой деятельности. В связи с этим в структуре перинатальной смертности переношенная беременность занимает одно из первых мест.
Причины переношенной беременности широко освещены в литературе. Полагают, что на перенашивание влияют сложные нейрогуморальные факторы, которые нарушают сократительную функцию миометрия и тормозят своевременное развитие родовой деятельности [8]. Изменения в плаценте могут способствовать переношенной беременности, нельзя исключить, что они развиваются вторично вследствие продолжения беременности более положенного срока.
Масса плаценты при перенашивании увеличивается на 100–400 г по сравнению с нормой, плодово-плацентарный коэффициент составляет 0,12 ± 0,01.
Патогенез перенашивания беременности в большой степени определяется изменениями в плаценте [9]. Известно, что в конце доношенной беременности в плаценте развиваются инволютивно-дистрофические процессы, которые генетически запрограммированы, так как срок внутриутробного развития человека ограничен. В отличие от всех других органов женского организма биологической особенностью плаценты является укороченный жизненный цикл, определенный периодом внутриутробного роста плода. В связи с чем на протяжении всего срока внутриутробного развития плода (280 дней) в плаценте можно наблюдать все стадии биологического развития: рост, зрелость, физиологическая инволюция, патологическое старение и прекращение функционирования. При доношенном зрелом плоде, готовом к внутриутробному существованию (37–40 нед.), в плаценте развиваются атрофические, склеротические и дистрофические процессы, сходные с изменениями, характерными для физиологического старения [10]. Снижается плодово-плацентарный коэффициент, отражающий соотношение массы плаценты и массы плода. За время развития беременности этот показатель снижается более чем в 70 раз: с 9,3 на сроке 8 нед. до 0,13 — в 40 нед.
К концу полной зрелости плода (38–40 нед.) плацента завершает рост и представляет собой ограниченную со всех сторон структуру. Тканевые пластины хориальной, базальной ткани, скрепленные по краю фибриноидной субстанцией, не позволяют повысить объем плаценты даже в случае компенсаторного увеличения (гиперплазии) терминальных ворсин.
К инволюционным процессам в конце доношенной, а далее и переношенной беременности относятся циркуляторные, дистрофические, склеротические, гипопластические и атрофические изменения.
Циркуляторные расстройства заключаются в редукции плодово-плацентарного кровообращения. Возникают спазм и облитерация стволовых артерий, компенсируемые раскрытием артериовенозных анастомозов [11]. Постепенно уменьшается число функционирующих капилляров и конечных — терминальных ворсин.
Дистрофические изменения выражаются в обызвествлении — скоплении солей кальция в ткани плаценты, снижении общей площади ворсин. Средняя концентрация кальция в плацентарной ткани в I триместре беременности составляет 4 мг/г, во II — 3,65 мг/г, к 40-й неделе — 10,26 мг/г. При переношенной беременности этот показатель может возрастать в 3 раза, но, главное, он полностью отражает темпы минерализации костного скелета плода. Обызвествление плаценты служит показателем содержания кальция, поступившего из крови матери в кровяное русло ворсин хориона. По данным литературы, отсутствие известковых отложений в плаценте при доношенной беременности свидетельствует либо о ее недостоверно превышенном сроке, либо о недостаточном содержании кальция в материнской крови, следовательно, о недостаточной минерализации костей плода (новорожденного) [12].
Склеротические процессы в сосудах плаценты и плацентарного ложа включают утолщение сосудистых стенок, сужение и облитерацию просвета, тромбоз.
Гипопластические и атрофические изменения ворсин хориона (уменьшение их диаметра, уплотнение стромы, расширение стромальных каналов, истончение хориального эпителия и др., истончение плацентарного барьера) касаются прежде всего плодовой части плаценты и имеют определенное физиологическое значение для завершения внутриутробного срока развития плода и подготовки матери, плаценты и плода к родоразрешению.
Следствием физиологических изменений в плаценте (процесс естественной инволюции) является снижение внутриплацентарного кровотока в краевых отделах плаценты со стороны плода. Пропорционально снижается кровообращение в межворсинчатом пространстве плаценты, направленное на ограничение дальнейшего роста плода [2].
Матка к сроку родов достигает предела растяжения в сочетании с максимальным увеличением интраамниотического гидродинамического давления. Для своевременного повышения сократительной активности матки и начала автоматизированной родовой деятельности в амнионе, хорионе и децидуальной оболочках последа запускаются дегенеративные изменения, в результате чего начинается каскадный синтез простагландинов плодового (ПГЕ2) и материнского (ПГF2α) происхождения. Однако если по каким-то причинам родовая деятельность не развивается, начавшиеся физиологические инволюционно-дистрофические процессы в плаценте неуклонно в соответствии с заданной генетической программой прогрессируют (в первую очередь — с плодовой стороны) в старение. Скорость их может быть различной: медленной, быстрой, развиваться по параболе [9].
Эволюцией предусмотрено множество механизмов для защиты плода и сохранения его жизнедеятельности. Как правило, интенсивность защитно-приспособительных механизмов и их эффективность сохраняется в первые 1–2 нед. продолженной беременности.
В ответ на отсутствие родоразрешения при доношенной беременности и наличии плода в матке, то есть при перенашивании, в плаценте усиливаются защитно-приспособительные процессы, направленные на сохранение кровоснабжения плода:
Степень выраженности этих изменений в значительной мере зависит от исходного состояния плаценты. Если перенашивание беременности происходит на фоне нарушения развития терминальных ворсин в связи с относительной незрелостью плаценты (наличие у матери сахарного диабета, изоиммунизации), пределы развития компенсаторно-приспособительных механизмов могут быть весьма ограничены. Если, напротив, отмечается преждевременное и диссоциированное созревание ворсин (гипертоническая болезнь, тяжелый гестоз), то резервные возможности плаценты быстро истощаются [9].
Морфологическая картина плаценты при перенашивании неоднородна. Чаще всего преобладают изменения, которые принято считать признаками «физиологического старения» плаценты, в других случаях, наоборот, присутствуют признаки незрелости ее структур.
Макроскопически плацента при переношенной беременности более тонкая, поверхность ее суховатая, границы между дольками стертые, нечеткие. Может наблюдаться мекониальное прокрашивание плаценты, оболочек и пуповины (следствие гипоксии плода). На поверхности плаценты видны белые инфаркты, кальцификаты, участки жирового перерождения [13].
К числу микроскопических признаков старения относят фиброз стромы крупных и средних ворсин, коллагенизацию стромы терминальных ворсин с гибелью синцития и большим количеством ворсин, лишенных эпителия, избыточное отложение фибрина вокруг таких ворсин, утолщение стенок сосудов крупных и средних ворсин, периваскулярный склероз, пролиферацию эндотелия с облитерацией просвета сосудов, повышенное выпадение солей кальция с отложением извести в виде глыбок и «пылевидных» скоплений, массивные поля фибриноида в межворсинчатом пространстве.
Перечисленные изменения нельзя считать специфическими для перенашивания. Они встречаются и при своевременных родах, а также при различной патологии, в первую очередь при поздних токсикозах беременных. Однако в отличие от поздних токсикозов при старении плаценты не выражены компенсаторно-приспособительные реакции на тканевом уровне. Кроме того, для старения плаценты нехарактерны обширные свежие инфаркты и тромбы в межворсинчатом пространстве. Отложение извести, сопровождающее токсикозы, выражено при старении еще в большей степени.
Незрелость плаценты при перенашивании беременности в одних случаях протекает по типу замедленного, в других — по типу диссоциированного созревания. Морфологические исследования, проведенные с целью количественной оценки степени зрелости и дегенеративных изменений синцитиотрофобласта, показали, что доля зрелого синцития при запоздалых родах уменьшается до 67,7 ± 0,98 % по сравнению с контрольной группой (82,4 ± 1,62 %; p ×