Гипостаз в легких что это такое
Насколько фатальны для легких последствия коронавируса и есть ли шанс их восстановить: отвечает профессор-пульмонолог
А также у кого повышенный риск развития фиброза, пояснил один из ведущих экспертов по COVID-19, доктор медицинских наук Кирилл Зыков.
ЧТО ЗНАЧАТ ДИАГНОЗЫ «ПНЕВМОСКЛЕРОЗ» И «ПНЕВМОФИБРОЗ»
При этом нужно помнить, что возможности наших легких очень значительны. И если после перенесенного заболевания, в том числе COVID-19, есть какой-то локальный пневмосклероз, относительно небольшие изменения, это не влияет на функциональные возможности легких. То есть человек попросту не почувствует каких-то неприятных последствий.
— Можно ли назвать процент или примерный масштаб повреждения легких, при которых такие последствия уже будут ощутимы?
— В ситуации с COVID-19 обнаружилась поразительная особенность: клиническое состояние, ощущения самого пациента могут не совпадать со степенью повреждения легких на КТ (компьютерной томографии) и по лабораторным данным. Этот одна из загадок новой инфекции. Порой возникает ощущение, что эти параметры живут своей жизнью, независимо друг от друга. Иногда мы видим, что у пациента на КТ поврежден достаточно большой объем легких, а человек уверяет, что чувствует себя нормально. И есть обратная ситуация, когда у больного выраженная одышка, высокая температура, а изменения на КТ довольно незначительны. Эту тайну коронавируса еще предстоит раскрыть.
ЧЕМ ДОЛЬШЕ ТЕЧЕНИЕ БОЛЕЗНИ, ТЕМ БОЛЬШЕ ФИБРОЗНЫЕ ИЗМЕНЕНИЯ
— От врачей сейчас часто можно услышать: о коронавирусной инфекции мы пока знаем мало, и непонятно, что дальше будет с легкими у переболевших.
— На самом деле сейчас мы можем ориентироваться на опыт предыдущих вспышек коронавирусов — SARS, или атипичной пневмонии, в 2002 — 2003 гг. и MERS, или Ближневосточного респираторного синдрома, в 2012 — 2013 гг. Срок наблюдения за пациентами, перенесшими эти виды коронавирусной инфекции, уже достаточно большой. В то время как срок нашего знакомства с COVID-19 всего около полугода.
Поэтому мы можем экстраполировать, то есть переносить данные предыдущих наблюдений на нынешнюю ситуацию. Если говорить об оценках последствий и конкретных цифрах, то большую роль играет тяжесть состояния, в котором госпитализировались пациенты. От этого зачастую зависят и шансы выжить, и частота и масштаб фиброзных изменений в легких. По разным данным, у пациентов с SARS такие изменения в легких встречались в 10 — 20% случаев (как раз в зависимости от тяжести состояния).
— И как долго сохранялись фиброзные изменения в легких?
— Есть наблюдения, что у части пациентов неблагоприятные изменения сохранялись через 9 месяцев после выписки из госпиталя. При этом выраженность фиброза зависела от длительности заболевания и его лечения. Чем дольше течение болезни, тем выше вероятность того, что у человека будут фиброзные изменения.
В ТЕМУ
У кого чаще развивается фиброз легких:
— Люди старшего возраста (65+)
— Люди с генетической предрасположенностью к развитию фиброза (если этим страдали родители или один из них, бабушки, дедушки)
— Пациенты с системными воспалительными заболеваниями соединительной ткани (системная красная волчанка, склеродермия, болезнь Шегрена и другие)
Чем больше уровень повреждений на КТ, тем выше вероятность того, что разовьются фиброзные изменения. Для тех, кто интересуется, упрощенно можно представить себе это процесс так: при «Ковиде» повреждается альвеолярный эпителий (оболочка альвеол, пузырьков в легких), резко возрастает воспалительный ответ. Как защитная реакция организма, в том числе, активируются клетки-фибробласты, формируется коллаген, и это является основной фиброза в дальнейшем
РЕШАЮЩИЙ СРОК — ПЕРВЫЙ ГОД
— После года подвижек в положительную сторону уже не было.
— Но ведь считается, что фиброз необратим? Переродившуюся ткань как легких, так и любого другого органа, в клинической практике еще вроде бы не научились превращать снова в полноценно работающие клетки?
-Так что на практике переболевшим остается ждать в течение года, чтобы понять масштаб «настоящего» фиброза и надеяться, что часть изменений пройдет, так?
— Главное, в течение этого года не усугубить ситуацию, не ухудшить состояние легких, а также принимать меры для восстановления и реабилитации.
Застойная пневмония ( Гипостатическая пневмония )
Застойная пневмония – вторичное воспаление легких, развивающееся на фоне локальных гемодинамических и вентиляционных нарушений. Клинически застойная пневмония протекает с кашлем, одышкой, выделением мокроты, субфебрильной (реже фебрильной) температурой тела, появлением плеврального выпота. В диагностике застойной пневмонии первостепенную роль играют аускультативные и рентгенологические данные. В лечении застойной пневмонии применяют антибиотики, бронхолитики, сердечные гликозиды, мочегонные средства, ингаляции, ЛФК, массаж спины и грудной клетки. При необходимости прибегают к проведению пункции плевральной полости или перикарда.
МКБ-10
Общие сведения
Пневмония является одним из наиболее часто диагностируемых заболеваний в пульмонологии. Пневмония может возникать в виде первичной, самостоятельной патологии, а также служить осложнением инфекций нижних дыхательных путей (обструктивного бронхита, бронхоэктатической болезни), хронической сердечной недостаточности, состояний иммунодефицита. К числу вторичных пневмоний относится застойная (гипостатическая) пневмония. Опасность застойной пневмонии состоит в том, что она развивается у больных с отягощенным соматическим анамнезом, приводя к декомпенсации состояния, нередко становясь непосредственной причиной гибели пациента.
Причины застойной пневмонии
Патоморфологической основой для развития застойной пневмонии служит застой в малом круге кровообращения. Гемодинамические расстройства сопровождаются нарушением дренажной функции бронхов и легочной вентиляции. В условиях гипостаза и гиповентиляции в бронхах скапливается густая и вязкая мокрота, развивается условно-патогенная и патогенная микрофлора, вызывающая развитие застойной пневмонии.
Кроме соматической патологии, к развитию застойной пневмонии предрасполагает возраст пациентов старше 60 лет; длительное вынужденное пассивное положение в постели при травмах костей (переломах костей таза и нижних конечностей), черепно-мозговых травмах, инсульте, онкопатологии, в послеоперационном периоде; искривление позвоночника (сколиоз, кифоз), деформации грудной клетки и т. д.
Микробиологическим субстратом застойной пневмонии обычно выступают типичные бактериальные агенты: пневмококк, стрептококки, стафилококк, гемофильная палочка. Застойная пневмония чаще развивается в нижних отделах правого легкого, а в некоторых случаях бывает двусторонней.
Патогенез застойной пневмонии
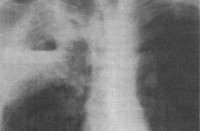
Патофизиологический механизм застойной пневмонии связан с пассивным переполнением венозных сосудов вследствие нарушения оттока крови. В первой фазе застоя развивается так называемая венозная гиперемия легочной ткани, сопровождающаяся удлинением и расширением капилляров с последующим сдавлением альвеол (альвеолярным коллапсом). Рентгенологически данная фаза застойной пневмонии характеризуется усилением легочного рисунка и понижением прозрачности легочной ткани.
Во вторую фазу застоя происходит пропотевание транссудата (жидкой части крови) из сосудов в межуточную ткань и альвеолы, что рентгенологически соответствует картине бронхопневмонии или паренхиматозной пневмонии. В третьей фазе застойной пневмонии возникает выраженный межуточный отек, разрастание фиброзной ткани с последующим развитием пневмосклероза и бурой индурации легкого.
Симптомы застойной пневмонии
Выраженность клинических проявлений застойной пневмонии зависит от степени гемодинамических и вентиляционных расстройств, присоединения воспалительного компонента, тяжести основной патологии.
При застойной пневмонии температура может быть нормальной или субфебрильной; реже отмечается фебрилитет. Характерно появление кашля с отхождением слизистой или слизисто-гнойной мокроты, кровохарканья, нарастающей слабости и одышки, снижение толерантности к физическим нагрузкам.
По времени возникновения застойная пневмония может быть ранней (развиваться в первые 2-3 дня постельного режима) и поздней (развиваться в период от 2 до 6 недели). Ранние застойные пневмонии нередко маскируются симптоматикой основной патологии. Так, при инсульте на первый план выходят нарушения сознания и расстройства дыхания (шумное, аритмичное, клокочущее). При сердечно-сосудистых заболеваниях проявлением застойной пневмонии может являться нарастание признаков сердечной недостаточности.
Застойная пневмония, чаще, чем первичная, сопровождается развитием экссудативного плеврита и перикардита.
Диагностика застойной пневмонии
Распознавание застойной пневмонии затруднено ввиду малоспецифичности клинической симптоматики и преобладания выраженности проявлений основного заболевания. Медицинские специалисты – пульмонологи, кардиологи, неврологи, травматологи – всегда должны помнить о возможности развития застойной пневмонии у пациентов с отягощенным сопутствующим фоном.
Аускультация легких при застойной пневмонии выявляет жесткое дыхание, влажные мелкопузырчатые хрипы в задненижних отделах легких. Доказательными признаками застойной пневмонии являются рентгенологические изменения. Рентгенография легких позволяет обнаружить одно- или двустороннее снижение прозрачности легочных полей, очаговые и фокусные тени, усиление легочного рисунка, линейные тени (линии Керли) в базальных отделах, узелки гемосидерина, расширение тени корней легкого.
Наличие выпота в полости плевры и сердечной сумке уточняют с помощью УЗИ плевральной полости и перикарда. В инструментальной диагностике застойной пневмонии существенную роль играют данные ЭКГ, ЭхоКГ. Изменения показателей периферической крови при застойной пневмонии минимальны: отмечается незначительный лейкоцитоз с нейтрофильным сдвигом, увеличение СОЭ. При микроскопическом исследовании мокроты у пациентов с застойной пневмонией обнаруживаются группы клеток сердечных пороков, содержащих гемосидерин.
Лечение застойной пневмонии
Алгоритм лечения застойной пневмонии включает борьбу с бактериальной инфекций, регуляцию вентиляции и перфузии в легких, уменьшение отека. В комплексной терапии застойной пневмонии применяют антибиотики, отхаркивающие, антиоксидантные, иммуномодулирующие препараты, диуретики, сердечные гликозиды, средства, улучшающие метаболизм сердечной мышцы. Назначается кислородотерапия, массаж спины и грудной клетки, ингаляционная терапия, лечебная гимнастика. Для эвакуации мокроты из трахеобронхиального дерева выполняются санационные бронхоскопии и бронхоальвеолярный лаваж.
При наличии плеврального или перикардиального выпота показано проведение торакоцентеза и пункции перикарда. Параллельно с лечением застойной пневмонии необходима коррекция тех фоновых состояний, которые послужили развитию вторичного воспаления в легких.
Профилактика застойной пневмонии
У пациентов, длительно находящихся на постельном режиме, следует уделять должное внимание предупреждению застойной пневмонии. С этой целью необходима частая смена положения больного, выполнение пациентом активных движений в кровати, дыхательных упражнений. Целесообразно проведение перкуторного массажа грудной клетки, баночного массажа, постановка компрессов и горчичников. Ослабленным пациентам требуется организация сбалансированного, разнообразного и обогащенного витаминами питания.
Застойная пневмония
В практике терапевтических отделений пневмония считается одним из самых часто диагностируемых пульмонологических заболеваний. Более 60% населения страдают различными заболеваниями дыхательной системы, которые при ослаблении иммунитета нередко осложняются пневмонией. В Юсуповской больнице лечению воспалительного процесса в органах дыхания уделяют большое внимание, лечение проводится по современным методикам с применением инновационных препаратов.
Гипостатическая пневмония
Гипостатическая пневмония относится к воспалительному процессу, который развивается у больных с недостаточностью кровообращения. К таким больным относятся люди, длительное время находящиеся на постельном режиме, пожилые люди с тяжелыми заболеваниями сердечно-сосудистой системы, органов дыхания. Негативным фактором служит ослабление иммунитета. Гипостатическая пневмония – это вторичная застойная пневмония.
Причины
Застойная пневмония часто сопутствует стенокардии, порокам сердца, ИБС, гипертонической болезни, бронхиальной астме, мерцательной аритмии, сахарному диабету, хроническому пиелонефриту и многим другим заболеваниям.
Предрасполагающими факторами развития застойной пневмонии является возраст пациентов старше 60 лет, длительное вынужденное пассивное положение в постели при травмах костей, онкологических заболеваниях, искривлениях позвоночника, деформациях грудной клетки. Застойное воспаление лёгких у лежачих больных возникает в послеоперационном периоде после полостных операций.
Застойная пневмония развивается на фоне застойных явлений в малом круге кровообращения. Гемодинамические расстройства сопровождаются нарушением легочной вентиляции и дренажной функции бронхов. В условиях гиповентиляции и гипостаза в бронхах скапливается вязкая и густая мокрота, развивается условно-патогенная и патогенная микрофлора, которая вызывает воспаление легочной ткани.
Вызывают застойную пневмонию различные бактерии: стрептококки, пневмококки, гемофильная палочка, стафилококк и другие микроорганизмы. Чаще всего застойная пневмония диагностируется в нижних сегментах правого легкого, встречается двухсторонняя застойная пневмония.
Гипостатическая пневмония протекает вяло, с незначительным повышением субфебрильной температуры. Мокроты выделяется мало, дыхание слабое. Во время исследования крови лейкоцитоз встречается редко, СОЭ не повышается в большинстве случаев. Застойная пневмония бывает ранней и поздней. Ранняя гипостатическая пневмония развивается в первые дни постельного режима, поздняя в течение нескольких недель.
Очень часто раннюю гипостатическую пневмонию не могут определить из-за невыраженности симптомов и маскировки заболевания под симптомы патологии, лечение которой проходит пациент. При гипостатической пневмонии развивается симптоматика, схожая с симптомами инсульта или сердечно-сосудистой недостаточности. Вторичная застойная пневмония очень часто приводит к развитию перикардита и экссудативного плеврита.
Механизмы развития заболевания
Патофизиологический механизм застойной пневмонии у лежачих больных связан с пассивным переполнением венозных сосудов вследствие нарушения оттока крови. Вначале развивается венозная гиперемия легочной ткани, которая сопровождается расширением и удлинением капилляров с последующим сдавлением альвеол. На рентгенограммах виден усиленный легочной рисунок и пониженная прозрачность легочной ткани.
Во вторую фазу застоя жидкая часть крови пропотевает из сосудов в межуточную ткань и альвеолы. На рентгенограммах можно увидеть картину паренхиматозной пневмонии или бронхопневмонии. В третьей фазе застойной пневмонии возникает выраженный интерстициальный отёк, происходит разрастание фиброзной ткани с последующим развитием пневмосклероза и уплотнением лёгкого.
Симптомы
Выраженность клинических проявлений застойной пневмонии зависит от тяжести основной патологии, степени вентиляционных и гемодинамических нарушений, присоединения воспалительного процесса. Но в целом, симптомы застойного воспаления легких не отличаются от симптомов обыкновенной пневмонии. Проявляется гипостатическая пневмония следующими симптомами:
Застойная пневмония может быть ранней (в первые 2-3 дня постельного режима) и поздней (в период от второй до шестой недели). Ранние застойные пневмонии нередко протекают под маской основной патологии. Так, при инсульте у пациентов выражены расстройства дыхания (шумное, клокочущее, аритмичное) и нарушение сознания. У пациентов, страдающих сердечно-сосудистыми заболеваниями, проявлением застойной пневмонии может являться нарастание признаков сердечной недостаточности.
Диагностика
Ввиду малой специфичности клинической симптоматики и преобладания выраженности симптомов основного заболевания диагностика застойной пневмонии в большинстве случаев представляет определённую трудность. В Юсуповской больнице работают пульмонологи, кардиологи, неврологи, травматологи, которые проявляют настороженность в отношении бронхолёгочных осложнений у лежачих пациентов.
Во время аускультации лёгких при застойной пневмонии выслушивается жёсткое дыхание, влажные мелкопузырчатые хрипы в задненижних отделах лёгких. В этом случае врачи Юсуповской больницы назначают рентгенографию лёгких. Она позволяет обнаружить одностороннее или двустороннее снижение прозрачности легочных полей, усиление легочного рисунка, фокусные и очаговые тени, линейные тени в базальных отделах, расширение тени корней лёгкого, узелки гемосидерина.
С помощью ультразвукового исследования плевральной полости и перикарда определяют наличие выпота в полости плевры и сердечной сумке. Пациентам с застойной пневмонией обязательно регистрируют электрокардиограмму и выполняют эхокардиографию. В анализе крови при застойной пневмонии изменения минимальные: отмечается незначительный лейкоцитоз с нейтрофильным сдвигом влево, увеличение скорости оседания эритроцитов. При микроскопическом исследовании мокроты у пациентов с застойной пневмонией на фоне пороков сердца лаборанты обнаруживают группы клеток, содержащих гемосидерин.
Лечение
Пациентам назначают кислородотерапию, ингаляционную терапию, массаж спины и грудной клетки, лечебную гимнастику. Для удаления мокроты из трахеобронхиального дерева выполняется бронхоальвеолярный лаваж и санационная бронхоскопия. При наличии перикардиального плеврального выпота проводят торакоцентез и пункцию перикарда. Параллельно с лечением застойной пневмонии корригируют фоновые состояния, которые послужили развитию вторичного воспаления в лёгких.
Для лечения застойной пневмонии используют физиотерапевтические методы лечения: электрическое поле УВЧ, индуктотермию, дециметрововолновую терапию, магнитотерапию, ультрафиолетовое облучение, электрофорез. Пациентам делают ингаляции бронхолитиков, препаратов, разжижающих мокроту.
Профилактика
В Юсуповской больницы применяется комплекс мер, направленных на профилактику застойного воспаления у лежачих больных. С этой целью часто меняют положение пациента, предлагают ему выполнять активные движения в кровати, дыхательную гимнастику. Проводят перкуторный массаж грудной клетки, баночный массаж. Пациентам обеспечивают сбалансированное, разнообразное и обогащённое витаминами питание. При наличии признаков застойной пневмонии звоните по телефону. Контакт-центр Юсуповской больницы работает 24 часа в сутки, без выходных.
Изменения в легких после коронавируса
Содержание:
Оставшиеся симптомы коронавируса типа одышки, першения в горле, интоксикации, общей слабости еще долгое время могут беспокоить человека. Некоторые из них считаются вариантом нормы и не требуют специализированного лечения. Но нередко сохраняющиеся признаки указывают на то, что какой-то орган еще работает в неполную силу или, что еще хуже, развилось его тяжелое поражение.
У очень многих людей после Ковид-19 нарушается дыхательная функция. Это повод для беспокойства. Если есть подозрение на поражение легких после ковида, нужно обязательно записаться на прием к терапевту либо пульмонологу. Не исключено, что развился синдром «матового стекла», который требует грамотной терапии.
Изменения в легких после коронавируса
После попадания вирусных агентов в организм изменяется структура легочных альвеол. Тогда полноценный газообмен становится невозможным. Даже при бессимптомном течении заболевания на рентгене доктора нередко наблюдают признаки вирусной пневмонии.
Если иммунитет пациента ослаблен и не проводится лечение Ковид-19, патологические очаги начинают увеличиваться в размерах и соединяться друг с другом. С каждым днем процент поврежденной легочной ткани увеличивается. Тогда у больного затрудняется дыхание. Его беспокоит ощущение нехватки воздуха. Сделать глубокий вдох человек не может. Многих людей с такой симптоматикой приходится подключать к аппарату ИВЛ, так как возникает угроза для их жизни.
Далее между легочными дольками образуются плотные «перегородки», состоящие из соединительной ткани. Это осложнение после коронавируса на легкие считается очень опасным. Оно приводит к фиброзу.
Как долго сохраняются аномальные изменения в органах дыхательной системы
Если у пациента диагностирован легочный фиброз, предсказать дальнейшее течение заболевания сложно. В некоторых случаях осложнение оказывается необратимым. При фиброзе больной должен стоять на учете у пульмонолога и периодически проходить медицинское обследование.
Вероятность развития фиброза после «короны»
Разрастание рубцовых тканей возникает не у всех людей, перенесших пневмонию во время коронавируса. В группу риска входят пациенты с:
По тем данным, которыми доктора располагают на сегодняшний день (возможно, через несколько лет они изменятся, когда коронавирус будет изучен более глубоко), фиброз развивается далеко не у всех больных. Лица, перенесшие вирус в легкой или среднетяжелой форме, очень часто вообще избегают бронхита и пневмонии.
Как оценить работу легких после COVID-19
Из самых современных, безопасных и высокоточных методов, используемых при обследовании ковидных и постковидных больных — компьютерная томография. Ее следует пройти даже при отсутствии температуры и кашля, если:
Чтобы понять, есть ли дыхательная недостаточность у конкретного больного, доктора:
Как минимизировать вероятность развития легочных осложнений после «короны»
Важно применять меры, позволяющие ускорить процесс восстановления после коронавируса. Наиболее простая из них — ежедневная дыхательная гимнастика. К сожалению, она не позволит снять воспалительный процесс, но зато улучшит местное кровоснабжение, увеличит жизненную емкость легких, нормализует тканевый метаболизм. Также гимнастика уменьшит количество измененных из-за фиброза тканей.
Существует огромное множество восстановительных дыхательных программ. Все они направлены на укрепление мышц грудной клетки. Отлично зарекомендовала себя гимнастика Стрельниковой. Ее пульмонологи рекомендуют всем больным, перенесшим пневмонию.
Также доктора допускают использование йоговского дыхания в период восстановления после COVID-19. Его преимущество в том, что оно выполняется совсем легко, а значит, подходит даже сильно ослабленным людям, вынужденным соблюдать постельный режим.
Если пациент не хочет выполнять специальные упражнения, он может просто много раз в день надувать обычный воздушный шар. Этот прием направлен на разработку легких и профилактику фиброзных осложнений.
То, возникнут ли негативные последствия коронавируса и насколько серьезными они окажутся, во многом зависит от желания человека скорее выздороветь и того, насколько ответственно он относится к врачебным рекомендациям. Если больной доверяет доктору и выполняет все его назначения, его шансы на полное восстановление после «короны» будут очень высокими.
Как убрать негативные последствия после «короны»
Реабилитационный процесс после Ковид-19 включает в себя три основных шага:
Для решения этих задач пациентам назначают:

Литература:
Текст проверен врачами-экспертами:
Заведующей социально-психологической службы МЦ «Алкоклиник», психологом Барановой Ю.П., врачом психиатром-наркологом Серовой Л.А.
Проконсультируйтесь
со специалистом