Гипертрофия правого предсердия на экг р острый что это
Гипертрофия правого предсердия на экг р острый что это
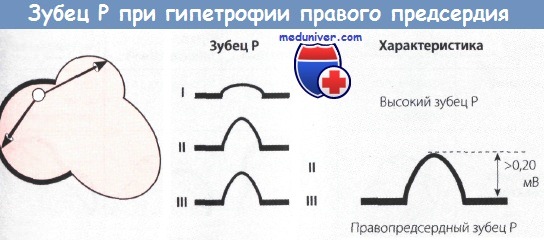
• Правопредсердный зубец Р отражает увеличение ПП.
• Зубец Р во II и III отведениях остроконечный, имеет высоту более 0,20 мВ (2 мм), но не уширен.
• Зубец Р в отведении V, высокий.
• Правопредсердный зубец Р появляется на ЭКГ больных с хроническим легочным сердцем, при ТЭЛА, стенозе легочной артерии и при пороках сердца, сопровождающихся легочной гипертензией.
Изменения, которые происходят при увеличении правого предсердия (ПП) или его перегрузке отражаются также на ЭКГ. В этих случаях говорят о правопредсердном зубце Р.
В отличие от левопредсердного зубца Р, правопредсердный появляется во II и III отведениях (при врожденных пороках сердца иногда также в I и II), бывает положительным остроконечным. Высота легочного зубца Р превышает 0,20 мВ (2 мм), однако он не уширен.
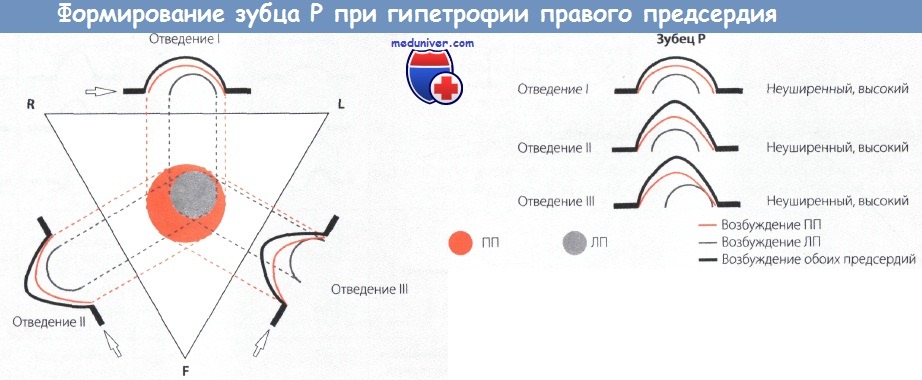
Появление высокого правопредсердного зубца Р объясняется тем, что главный вектор ЭДС увеличенного правого предсердия (ПП) направлен несколько влево, но в основном вниз ко II и III отведениям.
В отведении V1 и/или V2 положительная часть зубца Р, которая соответствует возбуждению правого предсердия (ПП), имеет остроконечную форму и высокую амплитуду (более 0,15 мВ).
Правопредсердный зубец Р появляется при хроническом легочном сердце, например, у пожилых людей, которые длительное время страдают эмфиземой легких, у больных с повторяющейся ТЭЛА, а также при пороках сердца с гипертрофией ПЖ: стенозе легочной артерии, тетраде Фалло, синдроме Эйзенменгера (врожденный порок сердца, при котором имеется дефект межпредсердной и межжелудочковой перегородок и легочная гипертензия).
Первичная гипертрофия правого предсердия (ПП) встречается редко. Так, правопредсердный зубец Р регистрируется у больных со стенозом трехстворчатого клапана и аномалией Эбштейна.
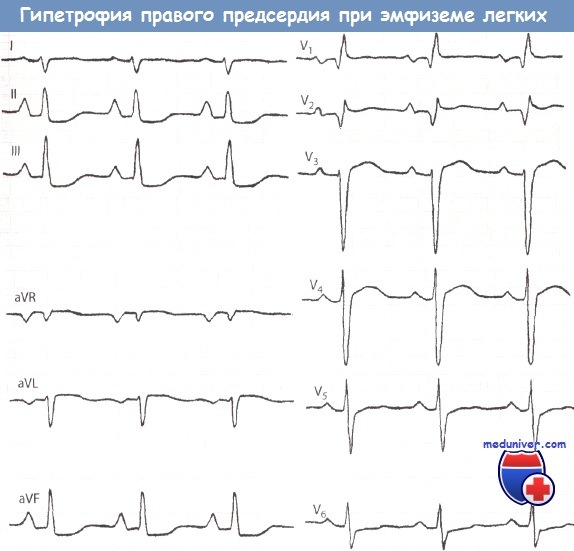
Амплитуда зубца Р во II (0,4 мм), III и aVF отведениях явно повышена.
Имеются признаки гипертрофии правого желудочка (правый тип ЭКГ, зубец R высокий в отведении V1, зубец S глубокий в отведениях V5 и V6).
Учебное видео оценки ЭКГ при гипертрофии предсердий
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Гипертрофия сердца
Гипертрофия сердца – это увеличение сердечной мышцы, которое происходит в основном из-за увеличения количества кардиомиоцитов – специализированных мышечных клеток сердца. Такое состояние встречается у детей, подростков, молодых и пожилых людей.
Гипертрофия сердца – это проявление особого состояния организма: физиологического или патологического. То есть это не заболевание, а симптом.
Физиологическая гипертрофия сердца наблюдается у спортсменов и у людей, которые ведут активный образ жизни. Для регулярных физических нагрузок организму требуется большое количество кислорода. Кислород доставляется с кровью. И чтобы обеспечить возросшие ив кислороде потребности, сердце увеличивает частоту и силу сокращений. А для этого что требуется больший метаболизм в самой сердечной мышце. Так постепенно увеличивается объем и масса клеток (кардиомиоцитов). Чаще у спортсменов гипертрофия сердца начинается с левого желудочка. Виды спорта, которые могут привести к гипертрофии сердца, – гребля, хоккей, футбол, лыжные гонки, велоспорт, бег на длинные дистанции и т.д. При прекращении тренировок такое состояние претерпевает обратное развитие. То есть гипертрофированное сердце становится снова обычных размеров с нормальной толщиной стенок.
Патологическая гипертрофия сердца возникает из-за различных заболеваний организма. Сердце человека состоит из четырех отделов: два предсердия и два желудочка. Предсердия – это резервуары, куда кровь поступает из кругов кровообращения организма (синие сосуды). Желудочки – выталкивающая сила, которая запускает кровь по сосудам (красные сосуды). Так каждый отдел имеет свои причины к увеличению.
Вышеперечисленные причины заставляют поддерживать нормальный кровоток путем увеличения массы сердца. Надо принимать во внимание, что увеличение одного отдела сердца приводит к гипертрофии другого. Помимо кардиомиоцитов, в сердце есть еще и соединительная ткань. При гипертрофии сердца она тоже разрастается, а это приводит к снижению эластичности стенок и нарушению деятельности сердца.
Если нагрузка на сердце не снижается, то миокард постепенно истощается, потому что кровоток не справляется с питанием увеличенного сердца. Это может привести к нарушению проведения нервных импульсов (аритмии), склерозу и атрофии сердечной мышцы.
Для контроля артериального давления и раннего выявления аритмии рекомендую использовать автоматические тонометры производителя Microlife, представленные в нашем интернет-магазине.
Гипертрофия правого предсердия на экг р острый что это
Гипертрофия миокарда предсердий и желудочков сердца развивается при различных болезнях, которые вызывают хронические гемодинамические перегрузки в большом и малом круге кровообращения. Это ведет к увеличению мышечных волокон и всей массы миокарда отделов сердца, что в свою очередь увеличивает электродвижущую силу и отклоняет увеличенный вектор сердца в сторону гипертрофированного желудочка или предсердия. В связи с этим на ЭКГ увеличивается соответствующий зубец R или Р. Кроме того, гипертрофированный отдел продолжительнее возбуждается, и поэтому компплекс QRS или зубец Р уширяется или деформируется.
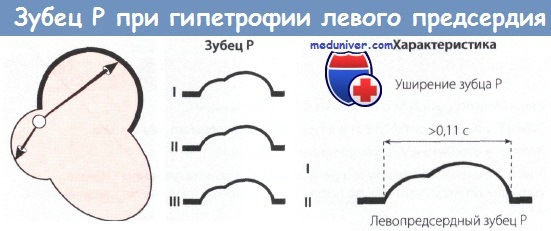
Гипертрофия левого предсердия. В левом предсердии возбуждение начинается и заканчивается позже, чем в правом, поэтому при гипертрофии левого предсердия общее время возбуждения предсердий увеличено и соответственно ширина зубца Р больше нормы и составляет 0,11—0,15 с. В связи с увеличением электродвижущей силы левого предсердия возрастает амплитуда второй (левопредсердной) фазы зубца Р. Последний принимает двугорбую форму с большой второй фазой. Такой зубец Р регистрируется в отведениях I, II, aVF или aVL. В левых грудных отведениях зубец Р двугорбый, увеличенный с приблизительно одинаковой амплитудой обеих положительных фаз. В отведении VI зубец Р двухфазный с преобладанием глубокой и широкой отрицательной фазы, что является весьма частым и надежным признаком гипертрофии левого предсердия.
Уширенный двугорбый зубец Р принято называть P-mitrale, так как он чаще всего встречается на ЭКГ больных с митральным пороком сердца.
Гипертрофия правого предсердия. Только при большой гипертрофии правого предсердия (с дистрофическими и склеротическими изменениями его миокарда) ширина зубца Р может достигнуть 0,11—0,13 с. В отведениях II, III, aVF зубец Р становится высоким, иногда с заостренной вершиной, так как электродвижущая сила возбуждения предсердий увеличивается, а продолжительность его остается прежней. Такой формы зубец принято называть P-pulmonale, потому что он чаще всего наблюниях от конечностей. Основным признаком гипертрофии, относящейся к любому из этих типов, является высокий зубец R (выше нормы) в отведении, ось которого параллельна электрической оси сердца.
При горизонтальном положении электрической оси отмечается высокий зубец RI (RI > RII) и выраженный зубец S III, амплитуда которого больше амплитуды низкого зубца г ш, при RaVF > SavF. Одним из признаков гипертрофии левого желудочка, предложенным Sokolow и Lyon (1948), является амплитуда RI >15 мм. Нередко комплекс QRS уширяется (более 0,1 с), и сегмент S—Т, смешается вниз от изолинии. Зубец TI, aVL, иногда зубец Тп становятся низкими изоэлектричными или отрицательными. Отрицательный зубец Т при гипертрофии левого желудочка обычно имеет асимметричную форму, покатое нисходящее колено и крутое восходящее. Зубец TaVR может быть положительным.
При отклонении электрической оси влево отмечаются высокий зубец RI,avL (RaVL>11 мм) и глубокий зубец S и r. Часто наблюдаются уширение комплекса QRS, значительное смещение вниз от изоэлектрической линии сегмента S—ТI,II,aVL и вверх от изолинии сегмента S—ТIII,avF. Зубец TI,II,aVL низкий или отрицательный, зубец ТIII положительный.
Лечение гипертрофической кардиомиопатии
Гипертрофическая кардиомиопатия (ГКМП) – это генетически обусловленное заболевание миокарда, проявляющееся комплексом специфических морфо-функциональных изменений
Лечение гипертрофической кардиомиопатии
Гипертрофическая кардиомиопатия (ГКМП) – это генетически обусловленное заболевание миокарда, проявляющееся комплексом специфических морфо-функциональных изменений и постепенно прогрессирующим течением с высоким риском развития жизнеугрожающих аритмий и внезапной смерти.
Типичными являются морфологические изменения: аномалия архитектоники сократительных элементов миокарда (гипертрофия и дезориентация мышечных волокон), развитие фибротических изменений мышцы сердца, патология мелких интрамиокардиальных сосудов.
При ГКМП происходит массивная гипертрофия миокарда левого (и реже правого желудочка), чаще асимметричного характера за счет утолщения межжелудочковой перегородки, часто с развитием обструкции выходного тракта левого желудочка (ЛЖ) при отсутствии каких-либо явных причин.
Общепризнанной является представление о преимущественно наследственной природе ГКМП. В связи с этим, широкое распространение получил термин «семейная гипертрофическая кардиомиопатия». К настоящему времени установлено, что более половины всех случаев заболевания являются наследуемыми, при этом основной тип наследования – аутосомно-доминантный. Оставшиеся приходятся на так называемую спорадическую форму; в этом случае у пациента нет родственников, болеющих ГКМП или имеющих гипертрофию миокарда. Считается, что большинство, если не все случаи спорадической ГКМП, также имеют генетическую причину, т. е. вызваны случайными мутациями.
Гипертрофическая кардиомиопатия – это генетически гетерогенное заболевание, причиной которого являются более 200 описанных мутаций нескольких генов, кодирующих белки миофибриллярного аппарата. К настоящему времени известны 10 белковых компонентов сердечного саркомера, выполняющих контрактильную, структурную или регуляторную функции, дефекты которых наблюдаются при ГКМП. Причем в каждом гене множество мутаций могут становиться причиной заболевания (полигенное мультиаллельное заболевание).
Наличие той или иной ассоциированной с ГКМП мутации признается «золотым» стандартом диагностики заболевания. При этом описанные генетические дефекты характеризуются разной степенью пенетрантности, выраженностью морфологических и клинических проявлений. Тяжесть клинической картины зависит от присутствия и степени гипертрофии.
Таким образом, ГКМП характеризуется крайней гетерогенностью вызывающих ее причин, морфологических, гемодинамических и клинических проявлений, разнообразием вариантов течения и прогноза, что существенно затрудняет выбор адекватных и наиболее эффективных лечебных подходов по контролю и коррекции имеющихся нарушений.
Возможны три гемодинамических варианта обструктивной ГКМП:
Cимптомы болезни разнообразны и малоспецифичны, связаны с гемодинамическими нарушениями (диастолическая дисфункция, динамическая обструкция путей оттока, митральная регургитация), ишемией миокарда, патологией вегетативной регуляции кровообращения и нарушением электрофизиологических процессов в сердце. Диапазон клинических проявлений крайне велик: от бессимптомных до неуклонно прогрессирующих и трудно поддающихся медикаментозному лечению форм, сопровождающихся тяжелой симптоматикой.
Повышение диастолического давления в левом желудочке из-за диастолической дисфункции, динамическая обструкция выносящего тракта левого желудочка проявляются одышкой в покое и при физической нагрузке, утомляемости, слабости. Нарастание давления в малом круге кровообращения сопровождается развитием острой левожелудочковой недостаточности (чаще в ночные часы – сердечная астма, альвеолярный отек легких).
Падение фракции выброса при физической нагрузке или нарушениях сердечного ритма сопровождается ухудшением кровообращения головного мозга. Преходящая ишемия мозговых структур проявляется кратковременной потерей сознания (обморок) или предобморочными состояниями (внезапная слабость, головокружение, потемнение в глазах, шум и «заложенность» в ушах).
Методы исследования:
ЭХО-КГ – основной метод диагностики ГКМП. Критериями диагностики ГКМП на основании данных ЭХО-КГ являются:
Если в покое обструкции выносящего тракта левого желудочка нет, ее можно спровоцировать медикаментозными (ингаляция амилнитрита, введение изопреналина, добутамина) или функциональными пробами (проба Вальсальвы, физическая нагрузка), которые уменьшают преднагрузку или повышают сократимость левого желудочка.
Катетеризация сердца и коронарная ангиография проводятся для оценки коронарного русла перед миоэктомией или операцией на митральном клапане, а также чтобы выяснить причину ишемии миокарда. При этом к характерным признакам ГКМП относят:
Сцинтиграфия миокарда и позитронно-эмиссионная томография
При гипертрофической кардиомиопатии сцинтиграфия миокарда имеет некоторые особенности, однако в целом ее значение в диагностике ишемии такое же, как и обычно. Стойкие дефекты накопления указывают на рубцовые изменения после инфаркта миокарда, обычно они сопровождаются снижением функции левого желудочка и плохой переносимостью физической нагрузки. Обратимые дефекты накопления указывают на ишемию, вызванную снижением коронарного резерва при нормальных артериях или коронарным атеросклерозом. Обратимые дефекты часто никак не проявляются, однако, по-видимому, они повышают риск внезапной смерти, особенно у молодых больных с гипертрофической кардиомиопатией. При изотопной вентрикулографии можно выявить замедленное наполнение левого желудочка и удлинение периода изоволюмического расслабления.
Позитронно-эмиссионная томография – более чувствительный метод, кроме того, она позволяет учесть и устранить помехи, связанные с затуханием сигнала. Позитронно-эмиссионная томография с фтордезоксиглюкозой подтверждает наличие субэндокарлиальной ишемии, вызванной снижением коронарного резерва.
Современные подходы к лечению ГКМП
По современным представлениям, лечебная стратегия определяется в процессе разделения больных на категории в зависимости от описанных выше вариантов течения и прогноза.
Все лица с ГКМП, включая носителей патологических мутаций без фенотипических проявлений болезни и пациентов с бессимптомным течением заболевания, нуждаются в динамическом наблюдении, в ходе которого оцениваются характер и выраженность морфологических и гемодинамических нарушений. Особое значение имеет выявление факторов, определяющих неблагоприятный прогноз и повышенный риск внезапной смерти (в частности, скрытых, прогностически значимых аритмий).
Общие мероприятия
Ограничение значительных физических нагрузок и запрещение занятий спортом, способных вызывать усугубление гипертрофии миокарда, повышение внутрижелудочкового градиента давления и риска внезапной смерти.
Медикаментозное лечение
До настоящего времени окончательно не решен вопрос о необходимости проведения активной медикаментозной терапии у наиболее многочисленной группы больных с бессимптомной или малосимптомной формами ГКМП и низкой вероятностью внезапной смерти. Противники активной тактики обращают внимание на то, что при благоприятном течении заболевания продолжительность жизни и показатели смертности не отличаются от таковых в общей популяции. Некоторые же авторы указывают на то, что использование в этой группе пациентов β-адреноблокаторов и антагонистов кальция (верапамил) может приводить к сдерживанию гемодинамических нарушений и клинической симптоматики. При этом никто не оспаривает тот факт, что выжидательная тактика в случаях бессимптомного или малосимптомного течения ГКМП возможна лишь при отсутствии признаков внутрижелудочковой обструкции, обмороков и серьезных нарушений сердечного ритма, отягощенной наследственности и случаев ВС у близких родственников.
Следует признать, что лечение ГКМП, генетически обусловленного заболевания, обычно распознаваемого на поздней стадии, пока может быть в большей степени симптоматическим и паллиативным. Тем не менее к основным задачам лечебных мероприятий относятся не только профилактика и коррекция основных клинических проявлений заболевания с улучшением качества жизни пациентов, но и положительное влияние на прогноз, предупреждение случаев ВС и прогрессирования заболевания.
Основу медикаментозной терапии ГКМП составляют препараты с отрицательным инотропным действием: β-адреноблокаторы и блокаторы кальциевых каналов. Для лечения весьма распространенных при этом заболевании нарушений сердечного ритма используются также дизопирамид (антиаритмический препарат IA класса) и амиодарон.
Предпочтение отдается β-блокаторам без внутренней симпатомиметической активности. Наибольший опыт накоплен по применению пропранолола (обзидан, анаприлин). Его назначают начиная с 20 мг 3-4 раза в день, с постепенным увеличением дозы под контролем пульса и артериального давления (АД) до максимально переносимой в большинстве случаев 120–240 мг/сут. Следует стремиться к применению возможно более высоких доз препарата, так как отсутствие эффекта терапии β-блокаторами, вероятно, связано с недостаточной дозировкой. При этом нельзя забывать о том, что повышение дозировок существенно увеличивает риск известных побочных эффектов.
Инвазивные методы лечения:
1. Чрезаортальная септальная миэктомия
2. Вальвулопластики или протезирования митрального клапана
В ряде случаев при наличии дополнительных показаний для уменьшения выраженности обструкции и митральной регургитации одномоментно выполняется операция вальвулопластики или протезирования митрального клапана низкопрофильным протезом. Улучшить отдаленные результаты миэктомии позволяет последующая длительная терапия верапамилом, обеспечивающая улучшение диастолической функции ЛЖ, что не достигается при хирургическом лечении.
3. Иссечения межжелудочковой перегородки
В настоящее время разработаны и успешно применяются отличные от классической миэктомии методики. В частности, в НЦССХ им. А. Н. Бакулева под руководством академика Л. А. Бокерия разработана оригинальная методика иссечения зоны гипертрофированной МЖП из конусной части правого желудочка. Этот способ хирургической коррекции обструктивной ГКМП является высокоэффективным и может стать методом выбора в случаях одновременной обструкции выходных отделов обоих желудочков, а также в случаях среднежелудочковой обструкции ЛЖ.
4. Транскатетерная септальная аблация
Другим альтернативным методом лечения рефракторной обструктивной ГКМП является транскатетерная алкогольная септальная аблация. Методика предполагает инфузию через баллонный катетер в перфорантную септальную ветвь 1–3 мл 95% спирта, вследствие чего возникает инфаркт гипертрофированного отдела МЖП, захватывающей от 3 до 10% массы миокарда ЛЖ (до 20% массы МЖП). Это приводит к значимому уменьшению выраженности обструкции выходного тракта и митральной недостаточности, объективной и субъективной симптоматике заболевания.
В Волынской больнице отработана методика выполнения транскатетерной септальной аблации при ГКМП. Доказан положительный результат данного вмешательства при относительно низком риске развития осложнений.
О каких заболеваниях может рассказать электрокардиография (ЭКГ)?
Электрокардиограмма (ЭКГ) считается основным диагностическим методом для выявления различных заболеваний сердечно-сосудистой системы. Наше сердце работает в организме под контролем собственного водителя ритма, вырабатывающего электрические импульсы и направляющего их в проводящую систему, именно они и регистрируются на ЭКГ. Получается, что по средствам электрокардиограммы, мы можем записать своеобразный язык нашего миокарда. По отклонениям основных зубцов: P, Q, R, S и T возможно определить какое именно заболевание лежит в основе сердечно-сосудистой патологии.
Гипертрофия отделов сердца
Гипертрофия отделов сердца возникает в результате нарушений гемодинамики в кровяном русле, которые провоцируют перегрузку желудочков или предсердий. На ЭКГ можно увидеть семь основных признаков гипертрофии сердечной мышцы:
Стенокардия
Заболевание характеризуется приступами ангинозной боли, длящимися от нескольких секунд до двадцати минут. Данная болезнь является одной из формишемической болезни сердца. При классической форме стенокардии напряжения электрокардиографические признаки проявляются изменением конечной части желудочкового комплекса QRS:
В периоды между приступами зачастую на ЭКГ вообще отсутствуют какие-либо патологические изменения. Кроме того, вышеописанные отклонения возможны при многих других болезнях сердца и патологических состояниях. Именно поэтому в ряде случаев диагностика стенокардии бывает затруднена.
Аритмия
Патология сердечно-сосудистой системы, связанная с нарушением образования импульса возбуждения или его распространением по миокарду. В большинстве случаев проявляется сбоем ритма сердечных сокращений, отмечаются периоды учащения и постепенного замедления. Обычно частота сердечных сокращений возрастает при вдохе и снижается при выдохе. Особенности ЭКГ следующие:
Самым достоверным электрокардиографическим признаком синусовой аритмии считается постепенное периодическое укорочение участка R – R на фоне учащения ритма и наоборот удлинение R – R интервалов при замедлении ритма.
Тахикардия
Повышение частоты сердечных сокращений называется тахикардией. При этом ритм сердца ускоряется до 100-150 ударов в минуту. Подобноенарушение может развиваться вследствие повышения автоматизма синусового узла. Патология присуща и здоровым лицам при физических нагрузках или эмоциональных стрессах. Причиной часто бывают ишемия, дистрофические изменения, разнообразные инфекции и токсические воздействия. Основные ЭКГ-признаки:
Брадикардия
Отклонение, которое проявляется пониженной частотой сердечных сокращений (менее 60 в одну минуту). Возникает при сниженном автоматизме синусового узла, может встречаться даже у здоровых людей, например у спортсменов, при воздействии различных факторов. Частой причиной считается возрастание тонуса блуждающего нерва. Электрокардиографическая картинав принципе, мало отличается от нормы, только ритм замедлен. Отмечаются следующие изменения на ЭКГ:
Аневризма сердца
Аневризма сердца – это увеличение полости миокарда вследствие патологических изменений мышечных слоев или аномалии развития органа на стадии эмбриогенеза. К основным признакам аневризмы сердца можно отнести выпячивания в ее области из-за истончения стенки, которые могут разорваться. Именно это может привести к непоправимым последствиям, предотвратить которые помогает ЭКГисследование. Существуют два ведущих признака, которые позволяют диагностировать аневризму:
Экстрасистолия
Экстрасистолия является наиболее частым нарушением сердечного ритма. Патология развивается из-за появления активного гетеротопного очага, способного генерировать электрический импульс перебивающий работу синусового узла. Проявляется внеочередным возбуждением и последующим сокращением отделов сердца или его целиком: