Гепарины применяются в клинической практике как антикоагулянты потому что
Гепарин (1000 МЕ/мл)
Инструкция
Торговое название
Международное непатентованное название
Лекарственная форма
Состав
1 мл раствора содержит
активное вещество – гепарин натрия (полученного из мукозы) 1000 МЕ, 5000 ME
вспомогательные вещества: натрия хлорид, спирт бензиловый, вода для инъекций.
Описание
Бесцветная или соломенно-желтого цвета жидкость, не мутная и свободная от частиц, оседающих при отстаивании.
Фармакотерапевтическая группа
Препараты, влияющие на кроветворение и кровь. Антикоагулянты прямые. Гепарин.
Фармакологические свойства
Фармакокинетика
После подкожного введения время достижения максимальной концентрации составляет 4-5 ч. Связь с белками плазмы крови достигается в 95% случаев, объем распределения очень низкий и составляет 0,06 л/кг (не покидает сосудистое русло из-за сильного связывания с белками плазмы крови). Гепарин не проникает через плаценту и в грудное молоко. Интенсивно захватывается эндотелиальными клетками и клетками мононуклеарно-макрофагальной системы (клетками ретикуло-эндотелиальной системы), концентрируется в печени и селезенке. При ингаляционном способе введения (вдыхании) поглощается альвеолярными макрофагами, эндотелием капилляров, больших кровеносных и лимфатических сосудов: эти клетки являются основным местом депонирования гепарина, из которого о постепенно высвобождается, поддерживая необходимую концентрацию в плазме крови.
Метаболизируется в печени с участием N-десульфамидазы и гепариназы тромбоцитов. Участие в метаболизме тромбоцитарного фактора IV (антигепаринового фактора), а также связывание гепарина с системой макрофагов объясняют быструю биологическую инактивацию и кратковременность действия. Десульфатированные молекулы под воздействием эндогликозидазы почек превращаются в низкомолекулярные фрагменты. Период полувыведения гепарина – 1-6 ч (в среднем – 1,5 ч); увеличивается при ожирении, печеночной и/или почечной недостаточности; уменьшается при тромбоэмболии легочной артерии, инфекциях, злокачественных опухолях. Выделяется почками, преимущественно в виде неактивных метаболитов, и только при введении высоких доз возможно выведение (до 50 %) в неизмененном виде. Не выводится посредством гемодиализа.
Фармакодинамика
Гепарин – антикоагулянт прямого действия, который влияет непосредственно на факторы свертывания крови во всех фазах гемокоагуляции. Антикоагулянтный эффект обнаруживается in vitro и in vivo, наступает непосредственно после внутривенного применения.
Механизм действия гепарина основан прежде всего на связывании его с антитромбином III – ингибитором активированных факторов свертывания крови: тромбина, IXа, Xа, XIа, XIIа (особенно важной является способность ингибировать тромбин и активированный фактор Х). Гепарин нарушает переход протромбина в тромбин, угнетает тромбин и останавливает образование фибрина из фибриногена, а также в некоторой степени уменьшает агрегацию тромбоцитов.
Увеличивает почечный кровоток; повышает сопротивление сосудов мозга, уменьшает активность мозговой гиалуронидазы, активирует липопротеинлипазу и обладает гиполипидемическим действием.
Гепарин снижает активность сурфактанта в легких, подавляет чрезмерный синтез альдостерона в коре надпочечников, связывает адреналин, модулирует реакцию яичников на гормональные стимулы, усиливает активность паратгормона. В результате взаимодействия с ферментами может увеличивать активность тирозингидроксилазы мозга, пепсиногена, ДНК-полимеразы и снижать активность миозиновой АТФазы, пируваткиназы, РНК-полимеразы, пепсина.
Показания к применению
— лечение тромбоэмболических нарушений, таких как тромбоз глубоких вен, острая артериальная эмболия или тромбоз, тромбофлебит, эмболия коронарных сосудов
— профилактика тромбоза глубоких вен
— профилактика тромбоэмболии коронарных артерии у больных подверженных данной патологии
— профилактика свертывания крови во время операций с использованием экстракорпоральных методов кровообращения, при проведении гемодиализа
Способ применения и дозы
Гепарин назначают в виде непрерывной внутривенной инфузии или в виде регулярных внутривенных инъекций, а также подкожно (в область живота).
С профилактической целью – подкожно, по 5000 МЕ/сут, с интервалами в 8-12 ч. Обычным местом для подкожных инъекций является переднелатеральная стенка живота (в исключительных случаях вводят в верхнюю область плеча или бедра), при этом используют тонкую иглу, которую следует вводить глубоко, перпендикулярно, в складку кожи, удерживаемую между большим и указательным пальцем до окончания введения раствора. Следует каждый раз чередовать места введения (во избежание формирования гематомы). Первую инъекцию необходимо осуществлять за 1-2 ч до начала операции; в послеоперационном периоде вводить в течение 7-10 дней, а в случае необходимости – более длительное время.
Начальная доза Гепарина, вводимого в лечебных целях, обычно составляет 5000 МЕ и вводится внутривенно, после чего лечение продолжают, используя внутривенные инфузии.
Поддерживающие дозы определяются в зависимости от способа применения:
— при непрерывной внутривенной инфузии назначают по 1000-2000 МЕ/ч (24000-48000 МЕ/сут), разводя Гепарина в 0,9 % растворе натрия хлорида;
— при периодических внутривенных инъекциях назначают по 5000-10000 МЕ Гепарина каждые 4 ч.
Взрослым при тромбозах легкой и умеренной степени тяжести препарат назначают внутривенно в дозе 40000-50000 МЕ/сут, разделенной на 3-4 раза; при тяжелом тромбозе и эмболии – внутривенно в дозе 80000 МЕ/сут, разделенной на 4 раза с интервалом 6 ч. По жизненным показаниям внутривенно вводят однократно 25000 МЕ (5 мл), затем по 20000 МЕ каждые 4 ч до достижения суточной дозы 80000-120000 МЕ. При внутривенном капельном вливании к суточному объему инфузионного раствора необходимо добавлять не менее 40000 МЕ Гепарина. Дозы Гепарина при внутривенном введении подбирают так, чтобы активированное частичное тромбопластиновое время (АЧТВ) было в 1,5-2,5 раза больше контрольного. При подкожном введении малых доз (5000 МЕ 2-3 раза в день) для профилактики тромбообразования регулярного контроля АЧТВ не требуется, так как оно увеличивается незначительно.
Непрерывная внутривенная инфузия является наиболее эффективным способом применения гепарина, лучшим, чем регулярные (периодические) инъекции, так как обеспечивает более стабильную гипокоагуляцию и реже вызывает кровотечения.
При проведении экстракорпорального кровообращения вводят в дозе 140- 400 МЕ/кг или по 1500-2000 МЕ на 500 мл крови. При гемодиализе вначале вводят внутривенно 10000 МЕ, затем в середине процедуры – еще 30000-50000 МЕ. Для лиц пожилого возраста, особенно женщин, дозы должны быть снижены.
Детям препарат вводят внутривенно капельно: от 3 до 6 лет – 600 МЕ/кг в сутки, от 6 до 15 лет – 500 МЕ/кг в сутки под контролем АЧТВ.
Побочные действия
Наиболее частые побочные явления – кровотечение, обратимые изменения
активности печеночных ферментов, обратимая тромбоцитопения и различные кожные реакции. Имеются отдельные сообщения о генерализованных аллергических реакциях, некрозе кожи и приапизме.
Нарушения со стороны системы крови и лимфы
Гепарин может вызвать тромбоцитопению напрямую или опосредованно
путем выработки тромбоцит-агрегирующих антител. Эти явления обратимы
после отмены препарата.
тромбоцитопения тип I
Тромбоцитопения тип II, вероятно иммуноаллергической природы. В некоторых случаях тромбоцитопения типа II сопровождается венозной или артериальной тромбозами.
Расстройства иммунной системы
аллергические реакции всех типов и степеней тяжести, с различными
анафилактоидные реакции и анафилактический шок
Нарушения метаболизма и питания
Гипоальдостеронизм, который может привести к увеличению в плазме
калия. Редко клинически значимая гиперкалиемия может произойти у
больных с хронической почечной недостаточностью и сахарным диабетом.
кровотечение из любого органа, особенно при использовании высоких доз.
В некоторых случаях кровотечение привело к смерти или постоянной
Очень редко были зарегистрированы эпидуральная и спинальная гематома
у пациентов, получающих профилактические дозы гепарина при спинальной или эпидуральной анестезии или спинномозговой пункции.
Нарушения со стороны гепатобилиарной системы
Повышение уровня трансаминаз, гамма-GT, ЛДГ и липазы, все показатели восстанавливаются после отмены препарата.
Поражение кожи и подкожной клетчатки
Сыпь (различные виды сыпи, включая эритематозные и макулопапулезные), крапивница, зуд.
Некроз кожи, при котором лечение должно быть немедленно прекращено.
Имеется сообщение об одном случае эритемы.
Поражение со стороны опорно-двигательного аппарата и соединительной ткани
Остеопороз в связи с длительной терапией гепарином.
Расстройства репродуктивной системы
Общие заболевания и поражение в месте введения препарата
Реакции в месте инъекции; местное раздражение при подкожном введении
Противопоказания
— повышенная чувствительность к гепарину
— существующая или наличие в анамнезе гепарин-индуцированной тромбоцитопении
— склонность к генерализованному или местному кровотечению, включая тяжелую печеночную, почечную недостаточность, обострение язвенной болезни, болезни Крона, острый или подострый септический эндокардит, внутричерепное кровоизлияние или травмы и операции в области головы, шеи, глаз, ушей и у женщин при угрожающем выкидыше, родах (в том числе недавние).
— недавно проведенные хирургические вмешательства на предстательной железе, печени и желчных путях
— состояние после пункции спинного мозга
— неконтролируемая тяжелая артериальная гипертензия
пролиферативная диабетическая ретинопатия
активная форма туберкулеза
острый и хронический лейкоз
апластическая и гипопластическая анемии
беременность и период лактации
детский возраст до 3 лет
Эпидуральная анестезия во время родов у беременных женщин, получавших Гепарин противопоказан.
У больных, получающих Гепарин для лечения, а не профилактики, местно-региональная анестезия при проведении плановых хирургических процедур противопоказана, так как использование Гепарина очень редко, но ассоциируется с развитием эпидуральной или спинальной гематомы в результате длительного или постоянного паралича.
Лекарственные взаимодействия
Пероральные антикоагулянты (дикумарин) и антитромбоцитарные препараты (ацетилсалициловая кислота, дипиридамол) следует отменить не менее, чем за 5 дней перед любым хирургическим вмешательством, поскольку они могут усилить склонность к кровотечению во время операции или в послеоперационный период. Одновременный прием аскорбиновой кислоты, антигистаминных средств, дигиталиса, никотиноподобных веществ или тетрациклинов может угнетать действие гепарина. Гепарин замещает фенитоин, квинидин, пропранолол, бензодиазепины и билирубин в местах их связывания с белками.
Особые указания
Гепаринследует использовать с осторожностью у пациентов с гиперчувствительностью к низкомолекулярному гепарину.
Следует проявлять осторожность при введении препарата больным с повышенным риском кровотечений, гипертонии, почечной или печеночной недостаточностью.
Гепарин может подавлять секрецию альдостерона надпочечниками, что может привести к гиперкалиемии, особенно у пациентов, например, с сахарным диабетом, хронической почечной недостаточностью, с наличием в анамнезе метаболического ацидоза, повышенного содержания калия в плазме или при приеме калийсберегающих препаратов. Риск гиперкалиемии, по-видимому, увеличивается с увеличением продолжительности лечения, но, как правило, данные изменения обратимы. Уровень калия в плазме следует измерять у пациентов с факторами риска перед началом гепаринотерапии и регулярно контролировать его после лечения, особенно если оно затягивается более 7 дней.
Не рекомендуется назначать Гепаринодновременно с другими средствами, влияющими на функцию тромбоцитов или систему свертывания.
Профилактическое применение Гепаринау пациентов после перидуральной или спинальной анестезии, или спинномозговой пункции, очень редко, но ассоциируется с эпидуральной или спинальной гематомой в результате длительного или постоянного паралича. Риск увеличивается при использовании перидурального или спинального катетера для анестезии; при сопутствующем использовании лекарственных средств, влияющих на гемостаз, таких как нестероидные противовоспалительные препараты (НПВП), ингибиторы тромбоцитов или антикоагулянтов, а также при травматических или неоднократных проколов.
При принятии решения в промежутке между последним введением в профилактических дозах Гепарина и введения или удаления перидурального или спинального катетера, должны быть приняты во внимание характеристики по безопасности препарата и профиль пациента. Следующая доза препарата должна вводиться минимум через четыре часа после предыдущей инъекции. Повторное введение Гепаринаследует отложить до завершения хирургической процедуры.
При необходимости проведения гепаринотерапии в контексте перидуральной или спинальной анестезии, врачу необходимо обеспечить тщательное наблюдение за больным и регулярно проводить контроль неврологического состояния больного с целью немедленного выявления таких неврологических признаков, как боли в спине, нарушение моторной и сенсорной функции со стороны кишечника, мочевого пузыря. Пациенты должны быть проинструктированы немедленно информировать медсестру или врача при появлении подобных симптомов.
Гепарин не следует вводить внутримышечно из-за риска гематомы.
В связи с повышенным риском кровотечения, следует с осторожностью проводить сопутствующие внутримышечные инъекции, спинномозговую пункцию и аналогичные процедуры.
Из-за риска развития антитело-опосредованной гепарин-индуцированной тромбоцитопении, необходимо контролировать уровень тромбоцитов у пациентов, получающих лечение Гепарином более 5 дней, лечение должно быть немедленно остановлено при развивающейся тромбоцитопении.
Гепарин-индуцированная тромбоцитопения и гепарин-индуцированная тромбоцитопения с тромбозом может произойти в течение нескольких недель после прекращения терапии гепарином. Пациенты с тромбоцитопенией или тромбозом после прекращения гепарина должны быть осмотрены на наличие данной патологии.
Особенности влияния лекарственного средства на способность управлять транспортным средством или потенциально опасными механизмами
Учитывая побочные действия препарата, следует соблюдать осторожность при управлении транспортным средством и при занятиях потенциально опасными видами деятельности, требующими повышенного внимании и быстроты психомоторных реакций.
Передозировка
Симптомы: тяжелые геморрагические осложнения, кровотечения.
Лечение: в зависимости от тяжести геморрагического осложнения следует или уменьшить дозу препарата или его отменить. Если после отмены препарата кровотечение продолжается, внутривенно вводят антагонист гепарина – протамина сульфат (или хлорид) (1 мл протамина сульфата нейтрализует 100 ME гепарина). В течение 90 минут после внутривенного введения препарата Гепарин вводят 50 % рассчитанной дозы протамина сульфата, 50 % – в последующие 3 часа.
Форма выпуска и упаковка
По 5 мл препарата во флаконы из темного стекла, укупоренные резиновыми пробками, обжатые алюминиевыми колпачками с пластмассовыми наколпачниками фиолетового цвета (дозировка 1000 МЕ/мл) или коричневого цвета (5000 МЕ/мл) с маркировкой «nirlife».
По 1 флакону вместе с инструкцией по медицинскому применению на государственном и русском языках помещают в картонную коробку.
По 10 таких упаковок помещают в групповую картонную коробку.
Условия хранения
Хранить в сухом, защищенном от света месте при температуре не выше 30°С.
Хранить в недоступном для детей месте.
Срок хранения
Не использовать после истечения срока годности, указанного на упаковке.
Условия отпуска из аптек
Производитель
Нирма Лимитед, Индия
Nirma House. Ashram Road, Ahmedabad – 380009 Gujarat. Индия
Владелец регистрационного удостоверения
Нирма Лимитед, Индия
Адрес организации, принимающей на территории Республики Казахстан претензии от потребителей по качеству продукции
Основы антикоагулянтного лечения острого венозного тромбоэмболизма
Ежегодно в мире у 0,1% населения регистрируется венозный тромбоэмболизм (ВТЭ). С практической точки зрения, по современным представлениям, ВТЭ объединяет венозный тромбоз (ВТр) — тромбообразование в венозном русле кровообращения и венозную эмболию — пер
Ежегодно в мире у 0,1% населения регистрируется венозный тромбоэмболизм (ВТЭ). С практической точки зрения, по современным представлениям, ВТЭ объединяет венозный тромбоз (ВТр) — тромбообразование в венозном русле кровообращения и венозную эмболию — перенос части тромба в вены, дистальнее кровотока. Наиболее часто ВТЭ оказывается представлен тромбозом глубоких вен голени (ТГВ) и тромбоэмболией легочной артерии (ТЭЛА).
ТЭЛА — это одно из самых катастрофических осложнений, которое внезапно обрывает жизнь многих больных, унося каждый год только в США 150–200 тыс. жизней [1]. Существенное влияние на снижение риска фатального исхода ТЭЛА оказывают своевременно начатые диагностика и лечение. Неадекватная антикоагулянтная терапия может послужить причиной развития посттромбофлебитического синдрома, рецидивирующего тромбоэмболизма и тромбоэмболической легочной гипертензии. Без антикоагулянтной терапии в 11–26% случаев ВТЭ может осложниться ТЭЛА со смертельным исходом [2]. Поэтому после постановки диагноза ВТЭ целью лечения являются устранение симптомов болезни, предупреждение увеличения размеров тромба, эмболизации и ретромбозов.
Стандартная практика лечения больных с ТГВ и ТЭЛА принципиально не различается, так как наличие самой эмболии иногда служит единственным признаком того, что у больного имеется латентно протекающий эмбологенный тромбоз.
Стартовая терапия
Терапия ВТЭ начинается с 4–7-дневного введения гепаринов (нефракционированного или низкомолекулярного).
В таблице 1 представлены варианты выбора гепаринотерапии для стартового лечения.
Нефракционированный гепарин (НФГ). Гепарин — непрямой ингибитор тромбина, для осуществления антикоагулянтного действия которого необходим ко-фак-тор — антитромбин III. Комплекс гепарин-антитромбин III инактивирует несколько факторов свертывания: тромбин (II), Xa, XIIa, XIa, IXa. Среди них наибольшей чувствительностью к инактивации отличаются факторы Xa и IIa (тромбин). Кроме антикоагулянтного эффекта, НФГ, соединяясь с остеобластами, активирует остеокласты, ускоряя потерю костной ткани [3].
Определить концентрацию НФГ в крови невозможно, так как в свободном состоянии в циркуляции он отсутствует, поэтому дозу препарата необходимо подбирать, ориентируясь на оценку гипокоагуляции, вызываемой им. Наиболее приемлемым является тест определения активированного частичного тромбопластинового времени (АЧТВ). Рекомендованное терапевтическое удлинение АЧТВ основано на экспериментальных данных, показавших, что клинический эффект достигается при таком терапевтическом уровне НФГ, который удлиняет АЧТВ в 1,5–2,5 раза.
НФГ не обладает специфическим связыванием с определенными плазменными или клеточными белками, что предопределяет его различное гипокоагулянтное воздействие на пациентов. У 25% больных с ВТЭ, несмотря на получаемые ими дозы НФГ — более 35 000 ЕД в сутки, удлинение АЧТВ не достигает терапевтических значений. Данный феномен связан с так называемой резистентностью к НФГ [4]. Большинство из «резистентных» пациентов имеют достаточный уровень НФГ в крови, но повышенную концентрацию прокоагулянтов [5]. Не так часто встречаются случаи, когда у пациентов не удлиняется АЧТВ и не поддерживается достаточная концентрация НФГ, несмотря на вводимые высокие дозы препарата. Данный эффект является следствием нейтрализации гепарина белками плазмы крови, эндотелиальными клетками и повышенным клиренсом гепарина. Редко резистентность к НФГ вызвана низким уровнем антитромбина III. Основными причинами дефицита антитромбина являются гепатит, цирроз печени, нефротический синдром, беременность, прием оральных контрацептивов, синдром диссеминированного внутрисосудистого свертывания, острое воспаление и др. С практической точки зрения в данных клинических случаях определяющим фактором эффективности лечения НФГ является доза препарата, а не показатели АЧТВ [6].
При назначении НФГ с лечебной целью следует отдавать предпочтение внутривенному непрерывному способу его введения, который позволяет поддерживать оптимальные значения АЧТВ на протяжении суток. Для стартового лечения ВТЭ НФГ вводится путем внутривенной постоянной инфузии (1200–1300 ЕД/ч или 18 ЕД/кг/ч) после болюсной дозы 5000 ЕД или 80 ЕД/кг [5].
Для подбора дозы гепарина в зависимости от показателей АЧТВ используются алгоритмы, предложенные Американской ассоциацией сердца [7]. Алгоритм, представленный в таблице 2, следует задействовать в тех случаях, когда используются одинаковые реактивы АЧТВ и контрольное АЧТВ находится в одинаковых пределах. Первая доза одинакова для всех больных, дальнейшая скорость инфузии (32 000 ЕД/24 ч) относится только к первым 6 ч лечения, по прошествии этого времени необходимо корригировать дозу в соответствии с номограммой, исходя из значений АЧТВ.
В других случаях может быть применена номограмма, приведенная в таблице 3, в которой использованы не абсолютные величины АЧТВ, а его изменения по отношению к контрольному АЧТВ, определенному конкретной лабораторией.
Большие кровотечения при данном терапевтическом подходе составляют 2% и зависят от дозы препарата, возраста пациента, функционального состояния почек и печени, недавно перенесенных операций, травм и инвазивных процедур, злоупотребления алкоголем, сопутствующей терапии — тромболитических препаратов, антагонистов тромбоцитарных гликопротеинов IIb/IIIa, ацетилсалициловой кислоты [5].
Метаанализ результатов клинических исследований показал, что подкожное применение НФГ для лечения венозных тромбозов сопоставимо по эффективности и безопасности с внутривенным путем введения при условии подбора адекватных доз и надлежащего лабораторного контроля. Поскольку биодоступность НФГ при подкожном пути введения ниже (30%), чем при внутривенном, начальные дозы НФГ должны быть больше. Обычный режим для подкожного метода лечения НФГ включает начальный внутривенный болюс 5000 ЕД, далее подкожно дважды в сутки с последующим подкожным введением 17 500 ЕД и коррекцией дозы на основании АЧТВ [4, 8]. Для подбора дозы в зависимости от веса пациента и величины АЧТВ используют алгоритм, приведенный в таблице 4, при этом контроль АЧТВ проводится через 6 ч и далее по указанному протоколу.
Имеются результаты единичных исследований, в ходе которых изучалась эффективность подкожного введения НФГ для лечения ТЭЛА. Однако с достаточной уверенностью рекомендовать данный метод терапии не представляется возможным из-за небольшого количества достоверных клинических данных [10].
Гепарины низкого молекулярного веса (ГНМВ).
ГНМВ различаются по физико-химическим, биологическим, фармакологическим свойствам и нейтрализующей активности в отношении активного фактора Х (Ха) и тромбина (IIа), т. е. соотношения анти-Ха/анти-IIа-активности. Указанная гетерогенность имеет практическое значение: одинаковые дозы различных препаратов ГНМВ оказывают неодинаковое действие на фактор Ха и, как следствие, вызывают различный антикоагулянтный эффект. В связи с этим невозможно экстраполировать эффективность лечебного действия одного из ГНМВ на другие. Практически это разные препараты. Для контроля над эффективностью и безопасностью лечебного действия ГНМВ метод АЧТВ не применим, так как он не отражает антикоагулянтную активность используемых препаратов.
С этой целью применяется оценка инактивации активного фактора Х [5]. Доза низкомолекулярных гепаринов выражается в условных единицах (ЕД/кг массы тела), отражающих антифактор Ха-активность препаратов, определенную фирмой-производителем. В рутинной клинической практике лабораторный контроль за эффективностью ГНМВ не производится. Следует помнить, что подобранные по весу дозы ГНМВ адекватны для больных, чей вес не превышает 150 кг. Данной категории больных, а также беременным и пациентам с нарушенной функцией почек целесообразно определять анти-фактор Ха-активность вводимого препарата.
Анализ результатов исследований по оценке эффективности и безопасности подкожного применения фиксированных доз ГНМВ для лечения больных с ВТЭ в сравнении с НФГ, вводимым внутривенно в дозах, подобранных по АЧТВ, показал, что ГНМВ столь же эффективны в лечении и предупреждении рецидивов ТГВ/ТЭЛА как и НФГ, но реже вызывают геморрагические осложнения [11]. Это открыло путь к успешному изучению лечения неосложненных ТГВ и субмассивной ТЭЛА в амбулаторных условиях. Подтверждено превосходство ГНМВ над НФГ (доказана эффективность для надропарина кальция (фраксипарина) и эноксапарина натрия (клексана), что улучшает качество жизни больных и снижает стоимость лечения [12]. Однако у лиц с массивной ТЭЛА и высоким риском кровотечений (пожилой возраст, недавнее хирургическое вмешательство, кровотечения в анамнезе, заболевания почек и печени) данный вариант терапии не приемлем [5].
При использовании гепаринов более 5–7 сут возможно развитие гепарининдуцированной тромбоцитопении, которая обычно развивается между 3-м и 15-м днями после начала лечения, с частотой в среднем 2,4% при терапевтическом применении гепарина и 0,3% при назначении его с профилактической целью.
Необходимо подозревать гепарининдуцированную тромбоцитопению всякий раз, когда у пациента развиваются необычные изменения в клинико-лабораторных показателях в течение или вскоре после терапии гепарином. К таковым относятся: уменьшение количества тромбоцитов менее 100 000 в 1 мкл либо на 50% и более от исходного уровня на 5–10-е сутки от начала введения гепарина.
Оральные антикоагулянты-антивитамины К (ОАК–АВК). Для предотвращения дальнейшего увеличения размеров тромба и вторичных тромбоэмболических осложнений применяются ОАК–АВК. В зависимости от химической структуры молекулы антикоагулянта различают производные монокумарина и дикумарина, циклокумарины и индандионы.
Наиболее широко в мире применяются производные монокумарина — варфарин (кумадин) и аценокумарол (синтром, никумадин, синкулар), что обусловлено их оптимальной продолжительностью действия и хорошей переносимостью. Варфарин является препаратом выбора, так как время его нахождения в организме больного обеспечивает более стабильное воздействие на процесс свертывания крови, чем во время терапии аценокумаролом. Назначение весьма популярных в России фенилина и пелентана ограничивается токсичностью первого и неустойчивым антикоагулянтным эффектом второго (табл. 5).
При использовании ОАК для предупреждения рецидива ВТЭ его дозу рекомендуется подбирать таким образом, чтобы поддерживать значение Международного нормализованного отношения (МНО) на уровне 2,0–3,0 [13]. Терапия варфарином в период ее проведения редуцирует риск ретромбозов на 90–95% [14]. ОАК обычно назначается пациентам с ВТЭ одновременно с гепаринами непосредственно после эпизода тромбообразования. При достижении уровня МНО более 2,0 гепарин можно отменить.
Терапию ОАК рекомендуется начинать с поддерживающих доз: 2,5–5 мг для варфарина, 0,75–3 мг для маркумара, 1–4 мг для синкумара. Более низкие стартовые дозы показаны лицам старше 60 лет, уроженцам Азии, в особенности лицам китайского происхождения, пациентам с нарушением функции почек и печени, артериальной гипертензией, застойной сердечной недостаточностью, а также при сопутствующей терапии препаратами, усиливающими антикоагулянтный эффект ОАК.
Перед приемом препарата необходимо оценить общий анализ крови, протромбиновое время, АЧТВ, общий анализ мочи, определить функциональное состояние печени и почек. При рецидивирующем венозном тромбозе целесообразно провести скрининг на предмет тромбофилий. Среди наследственных факторов наиболее распространенными являются: генетическая мутация фактора V свертывания крови (фактор V Лейдена), мутация 20210А гена протромбина, а также мутация гена метилентетрагидрофолатредуктазы, приводящая к развитию гипергомоцистеинемии. Препарат принимается 1 раз в день в фиксированное время после еды. Контроль МНО проводится через 10–12 ч после приема препарата. На протяжении первой недели определение МНО рекомендуется производить ежедневно, затем 1 раз в неделю. Следует подчеркнуть, что расчет МНО производится в плазме, т. е. в венозной крови.
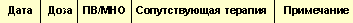 |
| Таблица 6. Дневник приема ОАК |
Перед началом терапии больному необходимо разъяснить особенности антикоагулянтной терапии ОАК. Пациент должен вести дневник по приведенному образцу (табл. 6), в котором отмечаются значения МНО, доза принимаемого препарата, сопутствующая терапия. Пациент должен сообщать врачу о любых заболеваниях, возникших во время лечения ОАК–АВК. Врачу рекомендуется вести специальную форму, в которой целесообразно записывать показания, по которым производится прием ОАК–АВК, планируемые значения МНО, предполагаемая продолжительность терапии, факторы риска кровотечения.
В таблице 7 приведен алгоритм подбора дозы в начале лечения варфарином [15]. Тактика лечения иными ОАК должна быть аналогичной под контролем МНО.
 |
| Таблица 7. Алгоритм стартового лечения варфарином |
После достижения необходимого уровня МНО алгоритм дальнейшего наблюдения должен быть следующим: первое определение МНО — через 5–10 дней, второе — через 2 нед, третье — через 3 нед, четвертое и все последующие — через 4 нед.
После диагностики тромбоза при определении длительности применения ОАК должны учитываться причины и выраженность тромбофилического состояния. Согласно существующим рекомендациям, терапия ОАК должна составлять не менее 3 мес у больных с симптоматическим тромбозом на фоне очевидных «обратимых» факторов, провоцирующих гиперкоагуляцию (травмы, операции и др.). Пациенткам с венозными тромбозами, возникшими на фоне гормональной заместительной терапии, лицам с «синдромом экономического класса» терапия продлевается до полугода. Не менее 1 года должны получать превентивное лечение ОАК пациенты со спонтанным венозным тромбозом [17, 18]. Больные с рецидивирующими венозными тромбозами, рецидивирующими тромбозами на фоне выявленных генетических тромбофилий нуждаются в постоянном приеме ОАК. Пациентам без эпизодов ВТЭ в прошлом, но с подтвержденным гетерозиготным дефицитом протеинов С и S, антитромбина III, с мутацией факторов V Лейден или протромбина G20210A некоторые специалисты [19] рекомендуют профилактическое назначение антикоагулянтов только при наличии выраженных приобретенных факторов риска тромбообразования, например при подготовке к оперативным вмешательствам. Такое лечение, по сообщениям этих авторов, предупреждает половину возможных тромбозов.
Применение ОАК при инвазивных процедурах. У пациентов группы низкого риска тромбоэмболий (венозный тромбоз более чем 3 мес назад, неосложненная системными тромбоэмболиями мерцательная аритмия) терапия ОАК прекращается за 3–4 дня до операции до достижения значений МНО менее 1,5. Если операция сопровождается риском тромбозов, кратковременно показаны профилактические дозы гепаринов, затем возобновление терапии ОАК.
У пациентов группы среднего риска тромбоэмболий ОАК отменяются за 4 дня до операции до достижения МНО 1,5. За 2 дня до операции назначаются либо низкие дозы НФГ (5000 ЕД подкожно) либо профилактические дозы ГНМВ. После операции — низкие дозы НФГ (или ГНМВ) и затем ОАК.
У пациентов группы высокого риска тромбоэмболий (венозный тромбоз менее 3 мес назад, рецидивы венозного тромбоза в анамнезе, протезы клапанов сердца в митральной позиции) ОАК отменяются за 4 дня до операции до достижения МНО 1,5. За 2 дня до операции назначаются терапевтические дозы гепаринов. Гепарины отменяются за 12–24 ч до операции.
Пациентам, у которых возникает необходимость удаления зуба, перед процедурой необходимо определить значения МНО. Если показатели остаются в пределах терапевтических значений, то процедуру можно проводить без коррекции терапии. Если значения МНО превышают 3,5, нужно пропустить один-два приема препарата. Следующие стоматологические процедуры не требуют коррекции дозы ОАК: пломбировка, установка коронки, мостов, чистка канала, снятие зубного камня [20].
Литература
Т. В. Козлова, доктор медицинских наук, доцент
Т. В. Таратута, кандидат медицинских наук
ММА им. И. М. Сеченова, Москва