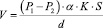Что влияет на образование гиалиновых мембран
Что влияет на образование гиалиновых мембран
Синонимы синдрома гиалиновых мембран. Легочные гиалиновые мембраны. Болезнь гиалиновых мембран. Гиалиновая болезнь легких. Дыхательный stress-синдром новорожденных.
Определение синдрома гиалиновых мембран. Особая форма асфиксии новорожденных, связанная с характерными патологоанатомическими изменениями в легких.
Автор. В 1903 г. К. Hocheim впервые описал «гиалиновые мембраны», полагая, что речь шла об аспирированном материале.
Симптоматология синдрома гиалиновых мембран:
1. Пораженные дети преимущественно недоношенные, или доношенные, но рожденные страдающими диабетом матерями, или же переношенные — непосредственно после рождения.
2. В первые часы жизни постепенно развиваются прогрессирующие явления тахипноэ (число дыханий более 65 в минуту), тахикардии, цианоза; развиваются асфиксические припадки, ребенок постоянно кричит или плачет.
3. Как проявления «воздушного голодания» развиваются носовое дыхание, «хрюкающие» дыхательные шумы, втягивание грудины и грудной клетки, а также участие в акте дыхания подкрыльцовой дыхательной мускулатуры.
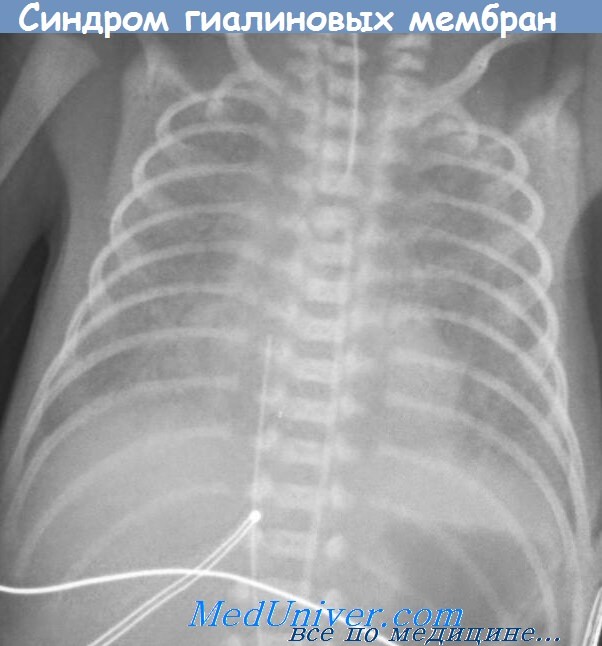
4. Рентгенологические данные: глубокое расположение и уплощение диафрагмы, вначале легочные поля имеют нежно-сетчатую исчерченность, позднее развивается диффузное затемнение легких. Последнее распространяется к периферии легких и приводит к развитию больших очагов затемнения и правильно расположенных ателектатических очагов.
5. Прогноз очень серьезный: смертность и в настоящее время остается высокой, около 50%. Большинство больных детей погибают в течение первых двух дней жизни, реже в течение первой недели или в первые 12 дней жизни.
Гиалиновые мембраны расположены в альвеолярных ходах и терминальных бронхах в форме глыбок и пристеночных мембран. Они состоят из плотных белково-углеводных комплексов, содержащих также нуклеопротеиды, жиры и дыхательные ферменты. Образование мембран сопровождается резко выраженной капиллярной гиперемией и распространенными резорбтивными ателектазами. Природа вещества, покрывающего поверхность альвеолярных ходов, окончательно не установлена.
Наличие в нем фибрина заставляет предполагать, что хотя бы частично оно происходит из легочных капилляров. Возможно, что фибриноген, проникший в просвет альвеол из капилляров, превращается в фибрин в результате тромбопластической активности аспирированных околоплодных вод (Potter).
Дифференциальный диагноз. Аспирация плодных вод. Мозговые кровоизлияния при родовых травмах. S. Ballantyne—Runge (см.). Плазмоци-тарная интерстициальная пневмония. Врожденные пороки сердца. S. Nichamin (см.).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Публикации в СМИ
Синдром респираторного дистресса взрослых
Синдром респираторного дистресса взрослых (СРДВ) — острая дыхательная недостаточность вследствие различных повреждений лёгких, приводящих к отёку лёгких и гипоксемии. Ключ к диагностике — снижение функциональной остаточной ёмкости лёгких и статической растяжимости лёгочной ткани.
Этиология • Шок любого генеза • Воздействие ионизирующего излучения • Утопление • Аспирация желудочного содержимого • Вдыхание токсических веществ (табачный дым, аммиак, хлор, фосген) • Лимфостаз в лёгких (например, при метастазах опухолей в регионарные лимфатические узлы) • Высотная болезнь • Передозировка ЛС (особенно наркотических анальгетиков) • Панкреатит • Эклампсия • Низкое онкотическое давление плазмы крови • Состояние после кардиоверсии, наркоза, искусственного кровообращения • Почечная недостаточность.
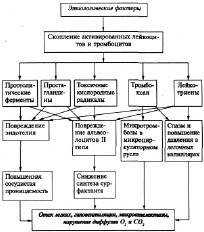
Патогенез • Активированные лейкоциты и тромбоциты скапливаются в виде агрегатов в капиллярах лёгких, интерстиции и альвеолах, выделяя цитотоксические вещества, стимулирующие развитие фиброза и изменяющие реактивность бронхов и сосудов •• Цитокины (фактор некроза опухолей, ИЛ-1, ИЛ-6) •• Компоненты комплемента •• Компоненты свёртывающей системы крови •• Фактор, активирующий тромбоциты •• Активные формы молекулы кислорода •• Лейкотриены C4, D4 и Е4 •• Протеазы нейтрофилов •• Оксид азота •• Тромбоксан А2 и простациклин • Интерстициальное и бронхоальвеолярное воспаление с развитием отёка лёгких вследствие повреждения капилляров вышеперечисленными медиаторами • Разрушение пневмоцитов I типа с обнажением базальной мембраны • Через 72 ч базальная мембрана покрывается пролиферирующими пневмоцитами II типа (синтезирующими сурфактант) • Скопление белков плазмы, клеточный детрит и фибрин формируют в интерстициальном пространстве гиалиновые структуры • В последующие 3–10 сут альвеолярная перегородка утолщается в связи с пролиферацией фибробластов и усиленным синтезом коллагена • Гиалиновые структуры начинают перестраиваться с формированием фиброза интерстициальной ткани.
Патоморфология • Интерстициальный и внутриальвеолярный отёк, воспалительные изменения, отложения фибрина, кровоизлияния и участки ателектазов • Гиалиновые мембраны, внутриальвеолярный фиброз и фиброз интерстициальной ткани • На аутопсии лёгкие тестообразной консистенции, красного цвета.
Клинические проявления не зависят от причины СРДВ.
• Фаза 1 (острого повреждения) — объективные изменения отсутствуют.
• Фаза 2 (латентная фаза) — через 6–48 ч после воздействия причинного фактора •• Тахипноэ •• Гипоксемия •• Гипокапния •• Респираторный алкалоз •• Увеличение альвеолярно-капиллярного градиента pО2.
• Фаза 3 (острая лёгочная недостаточность) •• Тахипноэ •• Рассеянные влажные мелкопузырчатые или сухие хрипы •• Снижение эластичности лёгочной ткани •• Пятнистые диффузные двусторонние облаковидные инфильтраты на рентгенограмме органов грудной клетки.
• Фаза 4 (внутрилёгочное шунтирование, т.е. прохождение крови через капилляры невентилируемых отёчных участков альвеолярной ткани) •• Гипоксемия, неустранимая ингаляцией О2 •• Метаболический и респираторный ацидоз •• Гипоксемическая кома.
Лабораторные данные. Гипоксемия — paO2 60%.
Специальные исследования
• Рентгенография органов грудной клетки •• Многофокусная альвеолярная и интерстициальная инфильтрация •• Границы сердца не расширены •• Выпот в плевральную полость (редко) •• Рентгенологические изменения отстают от функциональных.
• Исследование ФВД •• Все дыхательные объёмы уменьшены •• Уменьшение статической растяжимости лёгких 20 мм рт.ст. — для сердечной недостаточности.
Дифференциальная диагностика • Кардиогенный отёк лёгкого • Пневмония • Бронхиальная астма • ТЭЛА • Гипервентиляционный синдром.
Лечение • Тактика ведения •• Положение больного — на больном боку (при асимметричном процессе) •• Ограничение в рационе количества углеводов во избежание увеличения дыхательного коэффициента — соотношения между количеством образующегося в ходе обменных процессов углекислого газа к кислороду, затраченному на этот обмен в состоянии покоя (в норме 0,82) • Оксигенотерапия • Коррекция сниженного сердечного выброса с помощью переливания жидкости или введения инотропных препаратов — допамин или добутамин, начиная с 5 мкг/кг/мин • Антибиотики — при суперинфекции • Седативные средства • В ходе ИВЛ возможно применение миорелаксантов с целью увеличения дыхательных объёмов и предотвращения баротравмы •• Транквилизаторы •• Курареподобные препараты • Гепарин в дозе 5000 ЕД каждые 12 ч — для профилактики тромбоза глубоких вен • Новые направления •• Введение в лёгкие сурфактанта •• Моноклональные АТ к монокинам, например ФНО •• Управляемая ИВЛ с использованием допустимой гиперкапнии на фоне низких дыхательных объёмов с целью предотвращения баротравмы.
Наблюдение • Мониторинг газов артериальной крови и рН • Установка катетера Суона–Ганца для оценки сердечного выброса, ДЗЛА, paСО2 и paO2 • Ежедневная рентгенография органов грудной клетки для оценки динамики процесса, контроля положения интубационной трубки и исключения баротравмы лёгких.
Осложнения • Ишемические поражения внутренних органов • Пневмосклероз • Кислородная интоксикация и/или баротравма как результат длительной ИВЛ • Суперинфекция, чаще грамотрицательными бактериями.
Течение и прогноз • В период поздней реконвалесценции — снижение диффузионной способности лёгких вследствие фиброза и рестрикции дыхательных путей, сохраняющееся в течение нескольких месяцев • Смертность варьирует от 15 до 90% в зависимости от причины, возраста пациента и поражённых систем.
Сокращения • СРДВ — синдром респираторного дистресса взрослых • ДЗЛА — давление заклинивания лёгочной артерии.
МКБ-10 • J80 Синдром респираторного расстройства [дистресса] у взрослого
Примечания • Статическая растяжимость лёгочной ткани — показатель, выражаемый отношением увеличения объёма лёгочной ткани к увеличению давления воздуха после вдоха • Давление заклинивания — внутрисосудистое давление, измеряемое в то время, когда тонкий катетер продвинут до полной окклюзии им мелкого кровеносного сосуда (или во время пережатия сосуда посредством раздувания небольшой манжеты).
Код вставки на сайт
Синдром респираторного дистресса взрослых
Синдром респираторного дистресса взрослых (СРДВ) — острая дыхательная недостаточность вследствие различных повреждений лёгких, приводящих к отёку лёгких и гипоксемии. Ключ к диагностике — снижение функциональной остаточной ёмкости лёгких и статической растяжимости лёгочной ткани.
Этиология • Шок любого генеза • Воздействие ионизирующего излучения • Утопление • Аспирация желудочного содержимого • Вдыхание токсических веществ (табачный дым, аммиак, хлор, фосген) • Лимфостаз в лёгких (например, при метастазах опухолей в регионарные лимфатические узлы) • Высотная болезнь • Передозировка ЛС (особенно наркотических анальгетиков) • Панкреатит • Эклампсия • Низкое онкотическое давление плазмы крови • Состояние после кардиоверсии, наркоза, искусственного кровообращения • Почечная недостаточность.
Патогенез • Активированные лейкоциты и тромбоциты скапливаются в виде агрегатов в капиллярах лёгких, интерстиции и альвеолах, выделяя цитотоксические вещества, стимулирующие развитие фиброза и изменяющие реактивность бронхов и сосудов •• Цитокины (фактор некроза опухолей, ИЛ-1, ИЛ-6) •• Компоненты комплемента •• Компоненты свёртывающей системы крови •• Фактор, активирующий тромбоциты •• Активные формы молекулы кислорода •• Лейкотриены C4, D4 и Е4 •• Протеазы нейтрофилов •• Оксид азота •• Тромбоксан А2 и простациклин • Интерстициальное и бронхоальвеолярное воспаление с развитием отёка лёгких вследствие повреждения капилляров вышеперечисленными медиаторами • Разрушение пневмоцитов I типа с обнажением базальной мембраны • Через 72 ч базальная мембрана покрывается пролиферирующими пневмоцитами II типа (синтезирующими сурфактант) • Скопление белков плазмы, клеточный детрит и фибрин формируют в интерстициальном пространстве гиалиновые структуры • В последующие 3–10 сут альвеолярная перегородка утолщается в связи с пролиферацией фибробластов и усиленным синтезом коллагена • Гиалиновые структуры начинают перестраиваться с формированием фиброза интерстициальной ткани.
Патоморфология • Интерстициальный и внутриальвеолярный отёк, воспалительные изменения, отложения фибрина, кровоизлияния и участки ателектазов • Гиалиновые мембраны, внутриальвеолярный фиброз и фиброз интерстициальной ткани • На аутопсии лёгкие тестообразной консистенции, красного цвета.
Клинические проявления не зависят от причины СРДВ.
• Фаза 1 (острого повреждения) — объективные изменения отсутствуют.
• Фаза 2 (латентная фаза) — через 6–48 ч после воздействия причинного фактора •• Тахипноэ •• Гипоксемия •• Гипокапния •• Респираторный алкалоз •• Увеличение альвеолярно-капиллярного градиента pО2.
• Фаза 3 (острая лёгочная недостаточность) •• Тахипноэ •• Рассеянные влажные мелкопузырчатые или сухие хрипы •• Снижение эластичности лёгочной ткани •• Пятнистые диффузные двусторонние облаковидные инфильтраты на рентгенограмме органов грудной клетки.
• Фаза 4 (внутрилёгочное шунтирование, т.е. прохождение крови через капилляры невентилируемых отёчных участков альвеолярной ткани) •• Гипоксемия, неустранимая ингаляцией О2 •• Метаболический и респираторный ацидоз •• Гипоксемическая кома.
Лабораторные данные. Гипоксемия — paO2 60%.
Специальные исследования
• Рентгенография органов грудной клетки •• Многофокусная альвеолярная и интерстициальная инфильтрация •• Границы сердца не расширены •• Выпот в плевральную полость (редко) •• Рентгенологические изменения отстают от функциональных.
• Исследование ФВД •• Все дыхательные объёмы уменьшены •• Уменьшение статической растяжимости лёгких 20 мм рт.ст. — для сердечной недостаточности.
Дифференциальная диагностика • Кардиогенный отёк лёгкого • Пневмония • Бронхиальная астма • ТЭЛА • Гипервентиляционный синдром.
Лечение • Тактика ведения •• Положение больного — на больном боку (при асимметричном процессе) •• Ограничение в рационе количества углеводов во избежание увеличения дыхательного коэффициента — соотношения между количеством образующегося в ходе обменных процессов углекислого газа к кислороду, затраченному на этот обмен в состоянии покоя (в норме 0,82) • Оксигенотерапия • Коррекция сниженного сердечного выброса с помощью переливания жидкости или введения инотропных препаратов — допамин или добутамин, начиная с 5 мкг/кг/мин • Антибиотики — при суперинфекции • Седативные средства • В ходе ИВЛ возможно применение миорелаксантов с целью увеличения дыхательных объёмов и предотвращения баротравмы •• Транквилизаторы •• Курареподобные препараты • Гепарин в дозе 5000 ЕД каждые 12 ч — для профилактики тромбоза глубоких вен • Новые направления •• Введение в лёгкие сурфактанта •• Моноклональные АТ к монокинам, например ФНО •• Управляемая ИВЛ с использованием допустимой гиперкапнии на фоне низких дыхательных объёмов с целью предотвращения баротравмы.
Наблюдение • Мониторинг газов артериальной крови и рН • Установка катетера Суона–Ганца для оценки сердечного выброса, ДЗЛА, paСО2 и paO2 • Ежедневная рентгенография органов грудной клетки для оценки динамики процесса, контроля положения интубационной трубки и исключения баротравмы лёгких.
Осложнения • Ишемические поражения внутренних органов • Пневмосклероз • Кислородная интоксикация и/или баротравма как результат длительной ИВЛ • Суперинфекция, чаще грамотрицательными бактериями.
Течение и прогноз • В период поздней реконвалесценции — снижение диффузионной способности лёгких вследствие фиброза и рестрикции дыхательных путей, сохраняющееся в течение нескольких месяцев • Смертность варьирует от 15 до 90% в зависимости от причины, возраста пациента и поражённых систем.
Сокращения • СРДВ — синдром респираторного дистресса взрослых • ДЗЛА — давление заклинивания лёгочной артерии.
МКБ-10 • J80 Синдром респираторного расстройства [дистресса] у взрослого
Примечания • Статическая растяжимость лёгочной ткани — показатель, выражаемый отношением увеличения объёма лёгочной ткани к увеличению давления воздуха после вдоха • Давление заклинивания — внутрисосудистое давление, измеряемое в то время, когда тонкий катетер продвинут до полной окклюзии им мелкого кровеносного сосуда (или во время пережатия сосуда посредством раздувания небольшой манжеты).
ГИАЛИНОВО-МЕМБРАННАЯ БОЛЕЗНЬ НОВОРОЖДЁННЫХ
ГИАЛИНОВО-МЕМБРАННАЯ БОЛЕЗНЬ НОВОРОЖДЁННЫХ — неинфекционное поражение легких новорожденных, преимущественно недоношенных детей, характеризующееся отложением гиалиноподобного вещества на внутренней поверхности альвеол и альвеолярных ходов.
Гиалиново-мембранная болезнь новорождённых впервые описана в 1903 г. Хохгеймом (К. Hochheim), который определил гиалиновые отложения как хитиновые мембраны. В 1925 г. Джонсон и Майер (W. Johnson, J. Meyer) на основании тщательного морфологического изучения Гиалиново-мембранной болезни новорождённых впервые назвали эти отложения гиалиновыми мембранами. В 1953 г. Доналд и Стайнер (J. Donald, К. Steiner) дали рентгенологическое описание Гиалиново-мембранной болезни новорождённых. В отечественной литературе Гиалиново-мембранная болезнь новорождённых с морфологических позиций описана А. Н. Сержаниной и К. Ю. Гулькевичем (1963). Рентгенологическая характеристика Г.-м. б. н. дана А. 3. Гингольд и H. А. Пановым (1965).
По данным разных авторов, основанных на аутопсии умерших новорожденных, Г.-м. б. н. наблюдается довольно часто (от 15 до 47%). Еще чаще (от 39 до 75%) она обнаруживается у недоношенных детей, умерших в первые дни жизни. У мертворожденных плодов Г.-м. б. н. не наблюдается.
Содержание
Этиология и патогенез
В основе возникновения Г.-м. б. н. лежат нарушения, которые формируются в условиях острого или хронического заболевания матери, патологического течения беременности и родов. Возникновению Г.-м. б. н. способствуют внутриутробная гипоксия, нарушения внутриутробного развития плода, незрелость организма, родовая травма ц. н. с., внутриутробная аспирация. Эти причины, часто сочетающиеся между собой, обусловливают нарушения всех жизненно важных функций и сложный комплекс морфол, изменений в легких.
Патогенез
Патогенез Г.-м. б. н. окончательно не выяснен. Распространена гипотеза об эндогенном происхождении гиалиновых мембран в связи с изменением состояния легочных капилляров и повышенной сосудистой проницаемостью, обусловленными гипоксией, гиперкапнией и ацидозом, нарушением процессов свертывания крови и образования сурфактанта (см:), к-рое приводит к нарушению стабильности легочной аэрации.
Сурфактант — сложный фосфолипид — входит в состав поверхностно-активной пленки, покрывающей внутреннюю поверхность альвеол. Действуя как антиателектатический фактор, он меняет свою активность в зависимости от расширения или сокращения площади дыхательной поверхности. У детей с Г.-м. б. н. ферментативные процессы образования сурфактанта значительно изменены.
Патологическая анатомия
Легкие обычно безвоздушны, плотные, красновато-фиолетового цвета, немного увеличены по весу и объему. На поверхности разреза легких определяется кровянистая жидкость с пузырьками воздуха.
Выделяют три стадии развития гиалиновых мембран. Первая стадия — вскоре после рождения гиалиновые мембраны имеют вид небольших рыхлых эозинофильных лент, глыбчатых скоплений на фоне плазморрагии и отека. Вторая стадия — у детей старше 6 час. гиалиновые мембраны имеют вид плотной эозинофильной массы, покрывающей стенки альвеол, альвеолярных ходов и иногда респираторных бронхиол; альвеолярный эпителий нередко находится в состоянии некробиоза. Третья стадия — у детей в конце 1—3-х суток гиалиновые мембраны под влиянием макрофагальной реакции очищения подвергаются фрагментации и лизису.
При электронной микроскопии выявляется зернистое или фибриллярное строение гиалиновых мембран с пластинчатыми тельцами, которые вместе с эпителиальными клетками образуют осмиофильный поверхностный слой в легких, отмечается некроз альвеолярных клеток и генерализованные утолщения эндотелия легочных капилляров. Гиалиновые мембраны состоят из различных субстанций — плазматических компонентов, гемоглобина, фибрина, нуклео- и мукопротеина.
Гиалиновые мембраны почти всегда сочетаются с рассеянными ателектазами легких (рис. 1) и отечно-геморрагическим синдромом.
Клиническая картина
Дети с Г.-м. б. н. могут родиться с незначительными патол, явлениями. Однако через 1.5—2 часа после рождения появляются одышка, бледность и цианоз, достигающие к 24—48 час. жизни крайней степени. Дыхание учащается до 80—140 в 1 мин., сопровождается западением грудины, втяжением межреберных промежутков и звучным выдохом. Дыхательные усилия велики, а дыхание ослаблено. Перкуторный звук умеренно укорочен, выслушиваются непостоянные мелкие влажные хрипы. Неблагоприятными признаками являются остановки дыхания, нарастающие цианоз и гипотермия, периферические отеки, судороги, которые сменяются адинамией, снижением физиол. рефлексов.
При благоприятном течении заболевания выздоровление наступает через 48—72 часа, иногда через 5—6 дней после рождения. Наиболее частым осложнением является пневмония.
Диагноз ставится на основании данных анамнеза, клин, наблюдения и гл. обр. рентгенол, исследования ребенка.
Рентгенодиагностика
Основной методикой исследования является рентгенография грудной клетки. Рентгенологическими признаками Г.-м, б. н. на рентгенограмме легких (рис. 2) являются: 1) характерная патологическая сетчатость легочного рисунка; иногда наблюдаются беспорядочно расположенные участки уплотнения легочной ткани (ателектазы), чередующиеся с участками просветления за счет локального вздутия легких; 2) наличие светлых полосок бронхиальных разветвлений, различимых на фоне малопрозрачного легкого; 3) в тяжелых случаях имеется диффузное понижение прозрачности легочных полей (так наз. белое легкое). Отмечается необычная форма грудной клетки — с опущенными ребрами. Иногда на рентгенограмме могут наблюдаться пневмоторакс (см.), интерстициальная и медиастинальная эмфизема (см.), возникающие в связи с разрывом бронхиол.
Лечение
Лечение детей с Г.-м. б. н. должно быть комплексным. Оно включает наряду с адекватными условиями выхаживания восстановление проходимости дыхательных путей, оксигенотерапию, ре- и дегидратационные мероприятия, гормонотерапию, парентеральное питание, применение кровезаменителей, плазмы крови, десенсибилизирующих и сердечных препаратов, антибиотиков с учетом анамнеза новорожденного и сопутствующей инфекции.
Прогноз
Профилактика
Проведение мероприятий по антенатальной охране плода (см.), предупреждение невынашивания беременности и внутриутробной гипоксии (см. Асфиксия плода и новорожденного), организация специализированной помощи женщинам с патологией беременности и родов.
Библиография: Микельсаар Р. Н. О роли гипоксии и гиперкапнии в возникновении синдрома гиалиновых мембран, Арх. патол., т. 31, № 12, с. 47, 1969, библиогр.;
Сержанина А. Н. и Гулькевич К. Ю. Гиалиновые мембраны легких у новорожденных, Арх. патол., т. 25, №4, с. 3, 1963, библиогр.; Смирнов Е. А. Образование гиалиновых мембран в легких при асфиксии у новорожденных, Вопр. охр. мат. и дет., т. 17, № 11, с. 79, 1972; Тихонов В. А. Рентгенологические изменения при болезни гиалиновых мембран легких, Педиатрия, № 11, с. 49, 1973, библиогр.; Цимбал О. Л. Рентгенологическое исследование новорожденных, Л., 1970; Auld P., HodsonA. a. Usher R. Hyaline membrane disease, J. Pediat., v. 80, p. 129, 1972; Averg М. E. The lung and its disorders in the newborn infant, Philadelphia — L., 1968, bibliogr.; Rudhe U., Margolin F. R. a. Robertson B. A typical roentgen appearances of the lung in hyaline membrane disease of newborn, Acta radiol. (Stockh.), v. 10, p. 57, 1970; Wolfson S. L. a. o. Radiographic diagnosis of hyaline membrane disease, Radiology, v. 93, p. 339, 1969.
К. А. Сотникова; Л. М. Фрейдин (рент.).
Что влияет на образование гиалиновых мембран
7.1. Механизмы нарушения альвеолярного дыхания
Как известно, газообмен в легких происходит благодаря диффузии газов через альвеолярно-капиллярную мембрану по градиенту концентрации 02 и С02. Объемная скорость диффузии определяется по формуле:
К- константа диффузии;
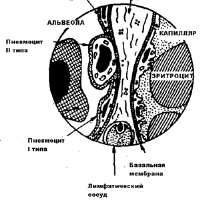
Рис.10. Схема альвеолярно- капиллярной мембраны ( Воложин А.И.,2000)
Недостаток внутрилегочного сурфактанта служит первопричиной развития респираторного дистресс-синдрома новорожденных у недоношенных детей.
Своеобразие патологии дыхательной системы у детей раннего возраста может быть обусловлено особенностями ее строения и функции. Наличие узких носовых ходов, а также длинных, узких и малоразветвленных бронхов, обилие межуточной ткани, кровеносных и лимфатических сосудов в легких способствуют возникновению разнообразных пневмопатий, которые лежат в основе синдрома дыхательных расстройств (СДР) у значительного числа новорожденных.
Наиболее частой и тяжелой формой пневмопатий являются гиалиновые мембраны, особенно у недоношенных детей, развивающихся в условиях патологического течения беременности и родов. В образовании гиалиновых мембран, состоящих из фибрина, сывороточных протеинов и клеточных элементов, патогенетическую роль играет недостаточность фибринолитической системы. К нарушению фибринолитических процессов и ретенции фибрина в альвеолах может предрасполагать дефицит плазминогена. Гиалиновые мембраны располагаются в просвете альвеолярных ходов, альвеол, легочных бронхов, лежат как уплотненные массы в просвете свободно или выстилают стенки дыхательных путей, способствуя их обтурации, нарушению легочной вентиляции, развитию гипоксемии, вазоконстрикции сосудов и гипоперфузии легких. В то же время возникают инактивация альвеолярного сурфактанта, ухудшение расправления легочной ткани и развиваются обструктивно-рестриктивные формы ДН у детей.
Течение СДР может быть острым и подострым. В период восстановления исчезают признаки ДН и нарушения функции ЦНС, нормализуется кровообращение, исчезают отеки. Однако у детей, перенесших СДР, возможно развитие хронической легочной патологии. В ряде случаев развитие бронхолегочной дисплазии связано с незрелостью бронхоальвеолярной системы легких и изменениями, обусловленными гиалиновыми мембранами. К ним относятся бронхиолярный и интерстициальный фиброз, облитерирующий бронхиолит с интерстициальным некрозом. Возникающая при этом хроническая ДН сопровождается гипоксемией, гиперкапнией и гипоксией разных органов и тканей.
7.2. Респираторный дистрресс-синдром. Этиология и патогенез
В последние годы для оценки этиологии и патогенеза ДН используют термин острый респираторный дистресс-синдром (ОРДС), который может возникать у детей и взрослых.
Рис.11. Патогенез РДСВ (А.Н. Окороков, 2005)
Он является завершающей фазой многообразных повреждений легких (инфекционными патологическими агентами, токсинами бактериального и небактериального происхождения, медиаторами альтерации. ОРДС может быть следствием травмы грудной клетки, ее длительного сдавления, аутоиммунных заболеваниях и т.д. Однако ОРДС клинически проявляется одышкой, кашлем, с выделением мокроты, имеющей примесь крови, мелкопузырчатыми влажными хрипами в легких, цианозом, не исчезающим даже при оксигенотерапии.
Первое описание клиники ОРДС было в 1946 году, однако название указанной патологии претерпело многочисленные изменения, включающие такие названия, как острое повреждение легких (ОПЛ), «мокрые легкие», «тяжелые легкие», «шоковые легкие», «фиброзирующий альвеолит», «некардиогенный отек легких». В 1967 Эсбахом было предложено название «острый респираторный дистресс синдром», характеризующийся крайне тяжелым острым повреждением легких. Отличительными признаками ОРДС являются:
3) двустороннее поражение легких на Ro;
4) давление заклинивания легочной артерии ≤ 18 мм. рт. ст.
ОРДС принято делить по степени тяжести, по величине индекса оксигенации (PаO2) на следующие формы:
– тяжелый (критический) вариант патологии PаO2/Fi O2