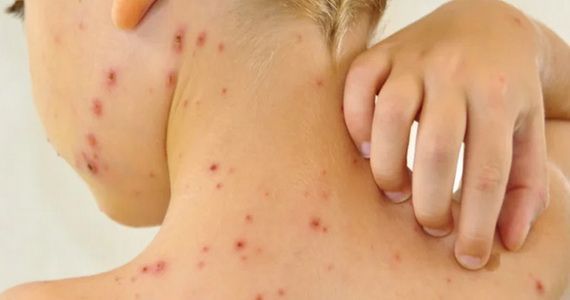
Выдавил прыщ около глаза и глаз опух что делать
Внутренний ячмень на верхнем или нижнем веке глаза
Ячмень (латинское медицинское название – «гордеолум») является одним из наиболее распространенных в офтальмологической практике заболеваний. На земном шаре оно встречается повсеместно; симптоматика его хорошо известна, поскольку такое явление хотя бы раз в жизни постигало практически каждого человека.
Зудит, болит и краснеет веко, затем на нем формируется более или менее объемный бугорок с желтоватой центральной головкой, усиливается распирающая боль, слезотечение, чувство инородного тела и общего недомогания; может повыситься температура. Облегчение наступает через несколько дней со спонтанным вскрытием нагноившейся капсулы.
Многие пациенты не считают необходимым обращаться за медицинской помощью, предпочитая справляться с проблемой «внутренними ресурсами» и «народными методами», основу которых составляют различные прогревания и промывания. В поле внимания офтальмологов, таким образом, преимущественно попадают запущенные, осложненные, рецидивирующие и диагностически неясные случаи гордеолума.
Причины внутреннего ячменя на веке
С клинической точки зрения, ячмень представляет собой острое локальное гнойное воспаление инфекционной этиологии. В абсолютном большинстве случаев (как минимум, 95%) возбудителем является золотистый стафилококк. Благоприятными условиями для его внедрения и стремительного размножения являются ослабленный иммунитет, санитарно-гигиеническая небрежность, переохлаждение, фоновая соматическая или эндокринная патология, гельминтоз, демодекоз, гиповитаминоз, хронические инфекционные очаги в смежных с веком органах и тканях. Местом начала и протекания инфекционно-воспалительного процесса обычно являются потовые железы Молля или сальные железы Цейса, расположенные в ресничной зоне и выходящие устьями у ресничных оснований, а также собственно фолликулы ресниц. Ячмени с примерно равной частотой встречаются как на верхних, так и на нижних веках; иногда они появляются на обоих глазах одновременно.
Дифференциальная диагностика
Никаких диагностических сложностей для специалиста ячмень, как правило, не представляет. Существуют достаточно четкие критерии различий ячменя от, например, воспаления или злокачественной опухоли слезной железы, блефарита, конъюнктивита.
Халязион, – «градина», «узелок», «холодный ячмень», – собственно, ячменем не является вообще, поскольку представляет собой инкапсулированное скопление секрета мейбомиевой железы, который, не находя выхода наружу вследствие ее закупорки, прорывается в окружающую хрящевую ткань. До этого момента симптоматически, а затем внешне халязион действительно очень похож на остановившийся на пике развития гордеолум, отличаясь от него значительно большей длительностью существования на веке (иногда до года и более), большей плотностью при пальпации, безболезненностью и, в типичном «холодном» варианте, отсутствием гноя.
Вместе с тем, халязион может быть как следствием перенесенного истинного инфекционно-воспалительного ячменя, так и его причиной – при вторичном бактериальном инфицировании капсулы.
Что касается «внутреннего ячменя», то он изначально обусловлен заносом и внедрением инфекционного возбудителя в мейбомиеву (а не в цейсову) сальную железу.
Отличие от внешнего ячменя
Инфекционное воспаление мейбомиевой железы, или мейбомит, протекает, в целом, по сходному с типичным ячменем сценарию, однако имеет и собственную специфику. Симптоматика, как правило, развивается медленнее, но субъективно она болезненней; нередко опухают ближайшие лимфатические узлы, интенсивней головная боль, температура тела может достигать и превышать 38°С. При этом снаружи не видно характерного «кратера» – устья свищевого хода, хотя имеется локальная кистозная опухоль века. При исследовании внутренней, задней поверхности века, на конъюнктивальной слизистой оболочке такая центральная головка (или просвечивающееся нагноение), как правило, обнаруживается во всей очевидности.
Соответственно, вскрытие гнойного мешка и эвакуация содержимого происходит в сторону склеры и роговицы, что значительно опаснее в плане возможного осеменения и дальнейшего распространения инфекции на смежные с глазом структуры – вплоть до поражения мозговых оболочек. Отчасти поэтому, отчасти из-за большей вероятности осложнений, внутренний ячмень чаще приходится вскрывать путем несложной и короткой хирургической манипуляции в амбулаторных условиях, с последующей надежной антисептической обработкой в целях профилактики рецидива.
Лечение внутреннего верхнего или нижнего века
Особенности у детей
Внутренний ячмень на глазу (на внутреннем веке)
Автор:
Причины заболевания
Основными причинами возникновения внутреннего ячменя принято считать:
Ячмень на внутреннем веке зачастую возникает у людей с сахарным диабетом, гиповитаминозом, проблемами ЖКТ (особенно страдающих запорами), а также при ослабленном иммунитете, анемии и иммунодефицитных состояниях. Подобные состояния также приводят к частым рецидивам внутреннего ячменя, что может сопровождаться общим фурункулезом, блефаритами, вульгарными угрями.
Симптомы внутреннего ячменя
Воспаление при данном заболевании протекает в толще века или на его внутренней поверхности. Проявлениями внутреннего ячменя, являются боль и припухлость внутреннего века, больной ощущает дискомфорт и присутствие инородного тела в глазу. Гнойное содержимое ячменя формируется на 2-3 день от начала процесса воспаления, локализуется оно ближе к конъюнктиве и может просвечиваться при вывороте века. Как правило, к 4-му дню, внутренний ячмень вскрывается самопроизвольно и опорожняется в конъюнктивальный мешок глаза.
Осложнения заболевания
Внутренний ячмень (как и наружный), зачастую может сопровождаться воспалением ближайших лимфатических узлов, отеком и гипертермией, головной болью и общим недомоганием. Бывают случаи, когда воспалительный процесс мейбоминовых желез вызывает гнойное воспаление глазницы, тромбофлебит вен орбиты, тромбоз кавернозного синуса, воспаление мозговых оболочек и септицемию – грозные состояния, способные приводить к летальному исходу. Обычно, это случается при попытке выдавить из абсцесса гной, т.к. кровь век оттекает к венам орбиты, и далее к синусам головного мозга.
Иногда образуется сразу несколько ячменей, которые сливаются в единый абсцедирующий гнойник. В таком случае, вероятность грозных осложнений становится значительно выше.
Лечение внутреннего ячменя
В начальной стадии внутреннего ячменя, как правило, назначается лечение сухим теплом: УВЧ-терапия, синий свет.
Компрессы и примочки противопоказаны из-за риска мацерации кожи с проникновением инфекции в ближайшие железы.
Кроме того, конъюнктиву внутренней поверхности век в месте воспаления смазывают 70% медицинским спиртом либо 1% раствором бриллиантовой зелени до 3 раз в сутки не менее недели.
Также рекомендуется закапывание антибактериальных и противовоспалительных глазных капель (ципролет, левомицетин, декссаметазон, флоксал) и мазей (гидрокартизоновой, тетрациклиновой, мази флоксал), возможно лечение комбинированными средствами (мазь и капли тобрадекс). Применяются до 4-5 раз ежедневно.
При угрозе осложнений в стадии абсцедирования назначают частое закапывание капель (ципролет, левомицетин, дексаметазон, флоксал) и закладывание мазей (гидрокартизоновой, тетрациклиновой, мази флоксал) или применение комбинированных средств (мази и капель тобрадекс).
При повышении температуры внутрь назначают антибиотики пенициллинового ряда либо широкого спектра действия. В случает тяжелых состояний, антибиотики рекомендуется получать внутривенно или внутримышечно.
Возможно и хирургическое лечение внутреннего ячменя со вскрытием и дренированием его полости. Созревший гнойник вскрывают небольшим разрезом конъюнктивы в месте ее наибольшего истончения и промывают полость раствором антисептика.
Когда внутренние ячмени повторяются часто и протекают тяжело, усугубляясь иными гнойными заболеваниями кожи, рекомендуется проведение тщательного обследования пациента для выявления причин заболевания. Возможно понадобится консультация терапевта, эндокринолога, иммунолога, гастроэнтеролога, а также проведение лабораторных исследований: общего анализа крови, крови на сахар, крови на стерильность, выполнения иммунограммы.
В этом случае должна быть назначена витаминотерапия для улучшения иммунитета, а также повышения сопротивляемости организма (витамины группы В, БАД «Пивные дрожжи»), аутогемотерапия. Рекомендуется диета, богатая витаминами и необходимыми элементами, нормализация стула.
Особенно важным является лечение присутствующего блефарита, санирование в организме очагов инфекции.
В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Клиника открыта семь дней в неделю и работает ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
Уточнить стоимость той или иной процедуры, записаться на прием в «Московскую Глазную Клинику» Вы можете по телефонам в Москве 8 (800) 777-38-81 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись формой онлайн-записи.
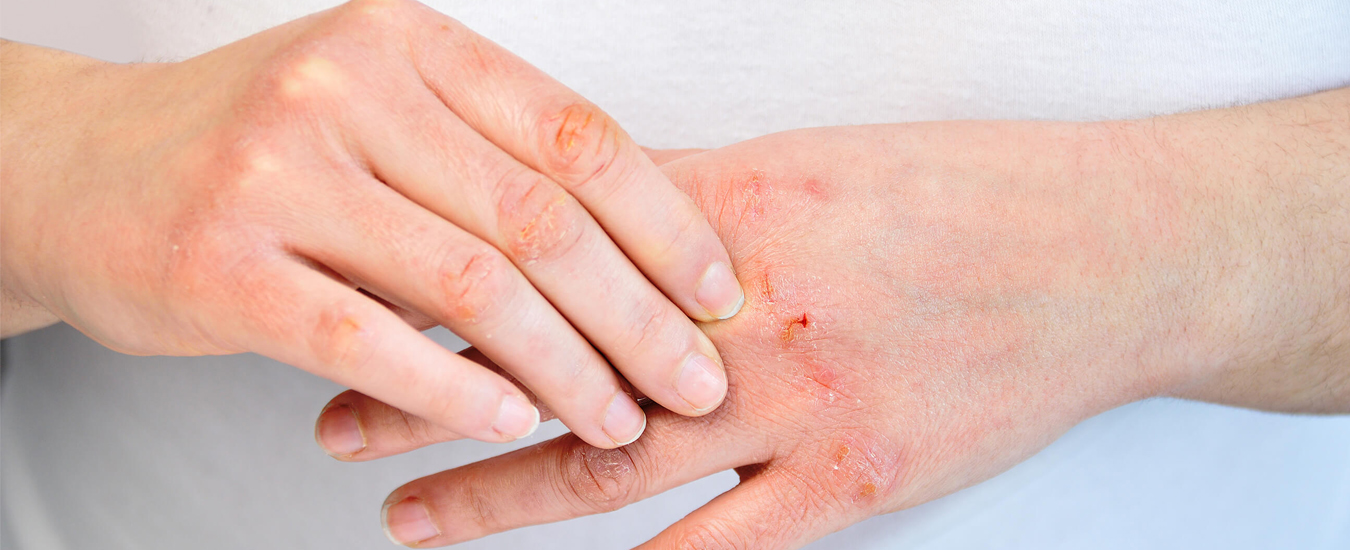
Бактериальные инфекции кожи: какие бывают, как лечить
Большинство инфекций вызывают стрептококки и стафилококки. Они живут в окружающей среде, заселяют кожу, слизистые оболочки рта, носа, половых органов. В 9–12% случаев воспаление провоцируют коринебактерии, палочки лепры, туберкулёза, кампилобактеры.
Здоровая кожа не пропускает микробов. Этому препятствуют строение эпидермиса, рН пота и себума, антисептические свойства секрета сальных желёз. При нарушении защиты возникают гнойничковые высыпания.
Как происходит заражение кожи инфекцией
Проникновению микроорганизмов способствуют:
Бактериальное заражение часто осложняет состояние ран и ожогов, зудящих дерматозов, аллергических болезней.
Поверхностные бактериальные инфекции кожи
Фолликулит
— воспаление волосяного мешочка: гнойничок вокруг волоса, покраснение окружающего участка.
Пузырчатка новорождённых
— тяжёлая заразная болезнь, когда воспалительные пузыри покрывают всё тело малыша, образуют корки и язвы.
Импетиго
— на фоне покраснения возникают безболезненные волдыри с мутным содержимым. Потом пузыри ссыхаются до желтоватых корок, оставляют эрозии.
Импетиго часто возникает у детей и молодых женщин. Локализация: лицо, под волосами головы, конечности. Когда присоединяется стафилококк, корки становятся зеленоватыми или кровянистыми. Болезнь быстро распространяется в коллективе. Заподозрив её, надо изолировать ребёнка, а ранку забинтовать.
Бактериальная инфекция глубокого слоя кожи
Возникает при попадании микробов вглубь дермы.
Фурункул
Сначала появляется болезненный узел, затем в его центре созревает гнойник. Через 5–7 дней он вскрывается, выделяется гнойно-некротический стержень, ранка рубцуется. Когда очагов больше одного, говорят о фурункулёзе.
Карбункул
Это несколько фурункулов, соединившихся в общий инфильтрат. Место выглядит как опухоль багрово-синюшного цвета. Нарастает боль, страдает самочувствие, поднимается температура тела. После вскрытия образования остаётся глубокая язва, заживающая рубцом.
Акне (угри)
— воспаление протоков сальных желёз из-за закупорки. На лице, груди, плечах образуются гнойнички. Их содержимое ссыхается до корок, после отторжения которых остаются рубцы или синюшные пятна.
Гидраденит
Гнойное воспаление потовых желёз. Процесс нередко рецидивирует. Излюбленная локализация — подмышки, паховые складки, под молочными железами. Возникают глубокие болезненные узлы, синюшно-красные снаружи. Вскрываются с отделением жидкого гноя.
Возникает у людей, индивидуально предрасположенных. Очаги воспаления чётко ограничены. Зона поражения отёчная, горячая, ярко-красного цвета, с лопающимися пузырями. Болезнь сопровождается лихорадкой, интоксикацией, сильной болью.
Глубокие пиодермии могут осложняться воспалением лимфатических сосудов и узлов, абсцессом, сепсисом.
Особенности инфекций кожи лица
Кровоснабжение органов головы, лица, оболочек мозга тесно связано. Неправильное лечение, выдавливание прыщей опасно разносом бактерий по крови, лимфе. Можно добиться увеличения площади поражённого участка, таких грозных осложнений, как менингит, абсцессы и флегмоны, воспаление глаз.
Прежде чем решиться на косметические процедуры — чистку, пилинг, мезотерапию — пройдите обследование у дерматолога, чтобы установить причину гнойничковой сыпи и пролечиться.
Лечение бактериальных инфекций кожи
Должно начинаться с ранних стадий, проходить под контролем специалиста. В ряде случаев достаточно местного лечения антибактериальными мазями, протирания антисептиками. Распространённые высыпания, глубокие пиодермии, требуют назначения системных антибиотиков. При хроническом течении врач может посоветовать аутогемотерапию, иммунные препараты.
Хирургическое лечение проводят, если гнойник не вскрывается самостоятельно или надо избежать грубого рубца. Для восстановления тканей применяют лазерную коагуляцию, физиотерапию.
Важно выявить, пролечить сопутствующие болезни, исключить неблагоприятные внешние воздействия на кожу, подобрать питание.
Профилактика
Соблюдайте следующие правила:
Записывайтесь на консультацию дерматолога вовремя. Врач поможет выявить причину воспаления, сделать нужные анализы, подобрать лечение, подходящее виду и стадии пиодермии.
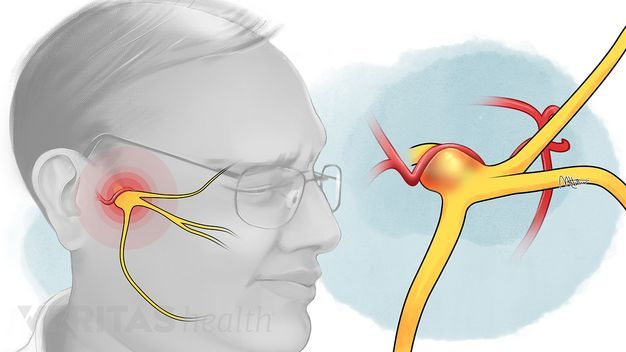
Воспаление тройничного (лицевого) нерва
Воспаление лицевого нерва – неприятный недуг, который не проходит безболезненно. Главные жалобы пациентов – резкие приступы боли в области лица, в верхних и нижних челюстях.
Такое воспаление считается одним из самых распространенных среди лицевых болей. Чаще всего недуг протекает бесследно, но при пренебрежении лечением может появиться паралич.
Заболевание чаще возникает у женщин старше 50 лет, мужчины обращаются с таким недугом гораздо реже. В группу риска также входят люди с генетической предрасположенностью, например, с узким костным каналом. Из-за такой анатомической особенности повышен риск защемления при нарушении кровоснабжения и различных воспалениях.
Что такое лицевой нерв?
Тройничный нерв, он же лицевой, является самым крупным среди двенадцати черепных нервов. Он берет свое начало в ухе, после чего разветвляется, первый путь доходит до лобной части, второй располагается у челюсти. Нерв огибает почти всю поверхность человеческого лица, он буквально управляет им.
У каждого человека два лицевых нерва – по одному на каждую из сторон головы. Он соприкасается с другими черепными нервами и имеет сверхчувствительные волокна.
Врачи разделяют заболевание на два вида – первичное и вторичное. Первичное проявляется как осложнение от перенесенной простуды, в этом случае нарушается нормальное питание нерва. Вторичное возникает при сильной интоксикации на фоне воспалительных или инфекционных заболеваний, а также опухолевых процессов.
Причины воспаления тройничного нерва на лице
Обычно провоцируют заболевание инфекции или бактерии. Список причин, по которым может возникнуть воспаление лицевого нерва:
Причины варьируются от незначительных до заболеваний, угрожающим жизни. Каждая из причин определяет дальнейшее лечение пациента. В некоторых случаях проводят специальные тесты для диагностики – слуховой, слезный, инфекционный, на слюноотделение или вкусовой. Таким образом проверяется работа рецепторов и органов чувств.
Симптомы воспаления тройничного нерва
Также пациенты сообщают о следующих симптомах:
Из-за дискомфорта и болей у пациента начинает развиваться фобия и повышенная тревожность. Он пытается избегать поз и движений, которые провоцируют неприятные ощущения.
Диагностика воспаления тройничного нерва
В зависимости от зоны поражения и набора симптомов определяется стратегия диагностики заболевания. Чтобы определить место поражения нерва, степень тяжести и динамику восстановления, врачи назначают метод аппаратной диагностики, например, электромиографию. Для определения наличия опухолей в головном мозге используются МРТ и КТ.
Также пациента могут направить на общий или биохимический анализ крови, рентген легких, УЗИ мягких тканей или офтальмоскопию.
Вы можете быть уверены в качестве проводимых в клинике процедур и высокой точности результатов МРТ, КТ и других способов диагностики различных заболеваний. В «Медюнион» проводятся магнитно-резонансные томографии всех видов: головы, позвоночника, брюшной полости и суставов на современном оборудовании.
Лечение при воспалении лицевого нерва
Медикаментозное лечение
Лечение неврита тройничного нерва носит комплексный характер. Заболевание сначала лечат медикаментозно – пациенту прописывают препараты, которые облегчат ситуацию. К ним относятся обезболивающие, противоотечные, сосудорасширяющие препараты и витамины группы «В». Чаще всего рекомендованные медикаменты – это таблетки, но можно ускорить процесс восстановления за счет применения мазей и гелей. Иногда врачи прописывают назначение на внутримышечные инъекции.
В особых случаях процесс восстановления лицевого нерва может быть замедлен. Тогда пациенту назначают глюкокортикостероиды, которые улучшают обменные процессы нервной ткани. Также скорейшему выздоровлению способствуют различные биостимуляторы и гиалуронидаз.
Нельзя назначать себе препараты самостоятельно. Обязательно при первых симптомах стоит показаться неврологу или невропатологу для определения диагноза и стратегии лечения. Препараты для восстановления рекомендуются пациентам в каждом конкретном случае, обращая внимание на наличие хронических заболеваний, особенности симптомов и так далее.
Хирургическое лечение
Еще один способ лечения лицевого нерва – хирургическое вмешательство. Однако к этому варианту врачи обращаются довольно редко – только при разрыве тройничного нерва. Также операция требуется в случае отсутствия эффекта от консервативного метода спустя полгода-год. Хирургическое вмешательство актуально только в течение первого года наличия заболевания, позднее мышцы на лице необратимо атрофируются.
Процесс операции – специалисты сшивают поврежденный участок лицевого нерва для восстановления его двигательной функции.
Массаж
Следующий метод лечения – массаж при лечении лицевого нерва. Цель такого способа – убрать отек, улучшить кровообращение, восстановить чувствительность и проведение нервных импульсов. Массаж противопоказан при туберкулезе, онкологии, атеросклерозе и повышенной температуре.
Изначально массажист работает только со здоровой стороной лица, воротниковой зоной, шеей и областью над плечами. В основном мастер использует растирание, поглаживание, разминание и вибрацию.
Для заметных желаемых изменений необходимо провести десять-двадцать сеансов массажа от пяти до пятнадцати минут. Длительность определяется исходя из степени воспаления тройничного нерва, задач терапии и динамики восстановления.
Физиотерапия
Следующий метод лечения – это физиотерапия. Она облегчает тяжесть симптомов, помогает активизировать обменные процессы в тканях и восстановить функции лицевого нерва.
Врачи назначают такой курс лечения с первых дней появления неврита. В список физиопроцедур входят:
Такой комплекс показан на первую неделю лечения. Врачи назначают его совместно с медикаментозным. Такой тандем помогает ускорить процесс восстановления лицевого нерва. А самые главные его преимущества – отсутствие побочных эффектов и безболезненность.
Альтернативные методы
Существуют и альтернативные методы лечения. Это процедуры, нацеленные на восстановление мимических мышц и устранение симптомов неврита лицевого нерва. К таким процедурам относят:
Гимнастика для лица
Также в совокупности с комплексным лечением можно делать гимнастику для лица. Перед этим необходимо проконсультироваться со специалистом, врач составит индивидуальный список упражнений, исходя из остроты процесса, места поражения и симптомов. Обычно такая гимнастика занимает около десяти минут в день.
Стандартный комплекс упражнений включает в себя расслабление и напряжение отдельных мышц лица. Например, для восстановления артикуляции рекомендовано произносить звуки «у», «о», «и». После необходимо подвести нижнюю губу под верхние зубы и воспроизводить звуки «в» и «а».
Гимнастика при воспалении тройничного нерва:
Профилактика заболевания
Врачи рекомендуют исключить воздействия на организм, которые вызывают воспаление тройничного нерва. Вот несколько рекомендаций, которые помогут избежать недуг:
Записаться на индивидуальную консультацию, сдать анализы или пройти лечение можно в частной клинике «Медюнион». К нам можно легко записаться по телефону 202-95-54 или онлайн, прямо на сайте, нажав на кнопку «Запись онлайн».
Мы работаем в Красноярске с 2006 года и оказываем качественные медицинские услуги населению. В штате работают высококлассные врачи широкой и узкой специализации.
Почему воспаляются лимфоузлы?
При лимфоаденопатии особо впечатлительные люди сразу подозревают у себя страшные болезни. Развеиваем страхи и рассказываем, почему воспаляются лимфоузлы.
Когда воспаляются (увеличиваются) лимфоузлы — это лимфоаденопатия. Она у многих вызывает тревогу. А особо чувствительные и впечатлительные люди сразу подозревают у себя страшные болезни и даже рак.
Что такое лимфа и зачем она нужна?
Лимфа — это жидкость, которая вымывает мёртвые клетки организма, а также бактерии, токсины и вирусы.
Всего в теле больше 500 лимфатических желёз или лимфоузлов. В системе они играют роль насосов — заставляют лимфу двигаться по лимфотокам. А лимфоциты (защитные белые кровяные тельца), из которых состоит лимфа, защищают кровеносную систему и не пускают туда бактерии, вирусы и раковые клетки.
Где располагаются лимфоузлы?
| Часть тела | Где находятся? |
| Верхние конечности | — под мышками, — на локтях. |
| Голова | — в районе ушей, — под челюстью. |
| Грудная клетка | — в области трахеи и бронх, — около грудины, — между рёбер. |
| Шея | — в передней части шеи, как на поверхности, так и глубоко. |
| Таз | — в районе крестца, — подвздошной кости. |
| Нижние конечности | — в паху, как на поверхности, так и в глубине, — под коленями. |
| Брюшная полость | — в области печени, — желудка, — внутренних половых органов у женщин. |
Почему воспаляются лимфоузлы?
Лимфоузлы сконцентрированы группами в определённых частях тела. Каждая группа «обслуживает» свою часть организма. И хотя увеличение лимфоузлов может говорить о различных грозныхзаболеваниях (туберкулёз, ВИЧ, ОРВИ, венерические и онкологические заболевания), основная причина всегда кроется в развитии патологии в зоне, на которую работает узел. Когда лимфоцитов не хватает для борьбы с вредными агентами в лимфе, они активно размножаются, чтобы ликвидировать инфекцию. Из-за этого лимфатические узлы увеличиваются и твердеют, а кожа над ними краснеет и становится чувствительной.
То есть воспаление лимфоузлов — это не самостоятельное заболевание, а скорее сигнал, который подаёт организм, когда в нём что-то идёт не так.
В зависимости о того, какие лимфоузлы воспаляются, можно довольно точно определить, где проблема. Этим пользуются врачи, чтобы подтверждать некоторые диагнозы.
Симптомы
Если лимфатический узел увеличился, но температура не повысилась, при надавливании не возникает болевых ощущений, а общее состояние не ухудшилось, значит всё в порядке — просто этот лимфоузел работает активнее других. Это проходит.
Хуже, если вы при лимфаденопатии ощущаете слабость, болят уши, горло или голова, аи температура поднялась. Сходите к терапевту. Если причина воспаления в простуде или гриппе, он поможет их вылечить или отправит к другому специалисту. Например, к стоматологу, если вдруг проблема в кариесе. Избавитесь от заболевания-источника, и лимфатические узлы вернутся к нормальному состоянию.
Но бывают случаи, когда воспалившиеся лимфоузлы причиняют серьёзный дискомфорт и даже представляют опасность для жизни. Вот в этом случае нужно бить тревогу и бежать к врачу.
Беспокоимся, когда:
Бьём тревогу, когда:
А вот если узлы воспалились, а признаков простуды или инфекции нет, это плохо. Проблема может быть в аутоиммунном заболевании или онкологии.
Как помочь себе до посещения врача?
Уже записались на приём к врачу, но хочется как-то облегчить своё состояние уже сейчас? Вот несколько простых советов:
И помните — самолечение это всегда плохо. Лучше обратитесь за помощью к квалифицированному специалисту.