Гипоперфузия шейного отдела позвоночника слева что это значит
Головокружение, обусловленное патологией шейного отдела позвоночника
Головокружение и отоневрологические симптомы описаны при различных видах патологии в области шеи: травматических повреждениях шеи и спинного мозга [4, 5, 10], шейном остеохондрозе [2], окклюзии позвоночной артерии (ПА) [
Головокружение и отоневрологические симптомы описаны при различных видах патологии в области шеи: травматических повреждениях шеи и спинного мозга [4, 5, 10], шейном остеохондрозе [2], окклюзии позвоночной артерии (ПА) [1, 3, 12] и инсультах, обусловленных повреждениями ПА [1, 11, 13, 15], диссекции ПА, в связи с движением шеи или манипуляцией на шейном отделе позвоночника [6, 7, 8, 9, 11, 14].
Выделение вертеброгенного головокружения обусловлено распространенностью патологии среди лиц молодого возраста, тяжестью течения заболевания, разнообразием симптоматики, возникновением инсультов при манипуляциях на шее.
Отличительной особенностью вертеброгенного головокружения является острое начало, связанное с определенной позицией головы (наклон вперед, запрокидывание назад, резкий поворот в сторону и др.), часто утром, после сна. Головокружение, которое возникает в результате изменения позиции головы, может быть обусловлено как раздражением внутреннего уха, так и центральных вестибулярных структур головного мозга (ствола, мозжечка). Компрессия артерий развивается при остеофитах и боковых грыжах дисков в унковертебральных областях, передних экзостозах суставных отростков, а также при подвывихе.
Отоневрологическое обследование пациента позволяет провести точную топическую диагностику, а также дифференциальную диагностику от периферического головокружения, обусловленного другими заболеваниями: болезнью Меньера, доброкачественным пароксизмальным позиционным головокружением, вестибулярным нейронитом.
Барре (1926), впервые обративший внимание на связь отоневрологических симптомов с патологией в области шеи, описал их под названием «задний шейный симпатический синдром», указывая при этом на значение связи головы и шеи при помощи симпатической нервной системы.
Показано, что углубленное исследование ПА с учетом не только диаметра и особенностей кровотока, но и с применением функциональных проб позволяет выявить моменты, важные для дифференциальной диагностики между гемодинамически значимой и незначимой экстравазальной компрессией ПА.
Повреждающее действие экстравазальных факторов компрессии направлено, прежде всего, на ее нервное сплетение. Раздражение позвоночного нерва, повышая тонус ПА, может уменьшить скорость объемного кровотока в ней на 30% от исходной величины, на 40% в ветвях основной артерии, в частности внутреннего уха [1].
Таким образом, функциональное состояние позвоночного нерва и структурные изменения ПА являются основой для развития недостаточности кровотока в вертебрально-базилярной системе (ВБС) на экстра- и интракраниальном уровне. Как подчеркивают различные авторы, кохлеовестибулярный синдром может развиваться при недостаточности кровообращения в ВБС как в области внутреннего уха, так и в области вестибулярных ядер и проводящих путей ствола головного мозга, мозжечка.
Кроме нарушений кровоснабжения ВБС, в патогенезе вертеброгенного головокружения также играет роль нарушенная проприоцептивная нервная импульсация со стороны структур шеи. Движения в измененных остеохондрозом и спондилоартрозом суставах шейных позвонков, дисках, а также возникающее тоническое напряжение мышц способствуют развитию неадекватной афферентной импульсации и неправильной оценке вестибулярной системой информации о позиции головы, что вызывает ощущение головокружения и нарушения равновесия.
Целью проведенной на базе НЦ неврологии РАМН работы было выявление клинических особенностей и отоневрологической симптоматики у больных с вертеброгенным головокружением на фоне патологических изменений в шейном отделе позвоночника, а также сопоставление вестибулярных нарушений со структурными изменениями ПА, уровнем артериального давления, состоянием внутренних яремных вен.
Нами проведено обследование 115 больных с острой и хронической недостаточностью кровообращения в ВБС, в том числе 47 пациентов с наличием дегенеративно-дистрофических изменений в шейном отделе позвоночника, из них у 33 — дегенеративные изменения (остеохондроз), у 9 — краниовертебральная патология, аномалия Киммерли, у 4 больных аномалия вхождения ПА в канал на уровне С4, стеноз позвоночного канала — у одной больной. Возраст больных колебался от 28 до 74 лет.
Основными заболеваниями, на фоне которых развивались вестибулярные нарушения, были артериальная гипертония (АГ) в сочетании с атеросклерозом, вегетативно-сосудистая дистония, остеохондроз.
Всем больным проведено полное классическое отоневрологическое обследование, включающее исследование спонтанных и экспериментальных вестибулярных реакций (вращательная и калорическая пробы) и слуха. Исследование слухового анализатора проводилось с использованием аудиометрии и слуховых вызванных потенциалов.
Структурные изменения магистральных артерий головы (МАГ) и гемодинамические показатели кровотока по ПА и внутренней сонной артерии (ВСА) изучали с помощью ультразвукового дуплексного сканирования МАГ (ДС МАГ) с функциональными пробами, в ряде случаев при проведении спиральной компьютерной томографии (СКТ), магнитно-резонансой ангиографии.
Результаты
Отоневрологическое обследование позволило разделить больных на две группы: 45 больных с периферическим вестибулярным синдромом (ПВС) и 70 больных с центральным вестибулярным синдромом (ЦВС).
С целью выявления гемодинамических особенностей, на фоне которых развиваются ПВС и ЦВС, нами проводилось сопоставление наличия ПВС и ЦВС с состоянием кровотока по ПА по данным ДС МАГ (см. табл. на стр. 55 «Структурные изменения сосудов вертебрально-базилярной системы у больных с вертеброгенным головокружением»). Как видно из таблицы, ПВС сопровождался определенными структурными изменениями ПА — гипоплазия и асимметрия диаметров встречались наиболее часто.
ЦВС гетерогенны и развиваются у больных с вертебрально-базилярной недостаточностью на основе гипертонии, атеросклероза, диссекции ПА (спонтанной или травматической), приводящих к формированию мелких ишемических очагов в стволе головного мозга и мозжечке. Вестибулярные нарушения при центральном синдроме отличаются более тяжелым клиническим проявлением по сравнению с периферическим синдромом. При этом возможности компенсации нарушенных функций существенно снижены, вследствие непосредственного поражения вестибулярных ядер ствола. Установлено, что в патогенезе ЦВС важное значение имеет наличие у больных односторонних гемодинамически значимых стенозов и окклюзий ПА, двусторонних ее деформаций и извитостей (см. табл. на стр. 55 «Структурные изменения сосудов вертебрально-базилярной системы у больных с вертеброгенным головокружением»).
Механизм развития головокружения у пациентов с остеохондрозом шейного отдела позвоночника в 21 (45%) наблюдении обусловлен экстравазальной компрессией, которая была зарегистрирована на различных уровнях, чаще С3–С4, С5–С6 позвонков с обеих сторон. В 25 случаях (55%) была выявлена экстравазальная компрессия доминирующей ПА, причем у этой группы больных выявлялась симптоматика периферического кохлеовестибулярного синдрома на стороне компрессии. У этих же больных была выявлена гипоплазия одной ПА с другой стороны или асимметрия диаметров ПА с гемодинамическим преобладанием по одной из них.
Клинический пример
У больного 25 лет утром после сна появилось системное вращательное головокружение, тошнота, рвота, шум в левом ухе. Постепенно головокружение уменьшалось, но не исчезало несколько дней; любое изменение положения приводило к усилению головокружения, сохранялся шум в ухе.
При отоневрологическом осмотре в научно-консультативном отделении НЦ неврологии РАМН у больного выявлялась симптоматика со стороны левого мостомозжечкового угла: снижен роговичный рефлекс справа и чувствительность слизистой полости носа и полости рта (V пара черепно-мозговых нервов (ЧМН)), снижены вкусовые ощущения на передних 2/3 языка справа (VII пара ЧМН), односторонний спонтанный нистагм вправо. При проведении вращательной пробы отмечается асимметрия по лабиринту с раздражением справа и нейросенсорная тугоухость I степени.
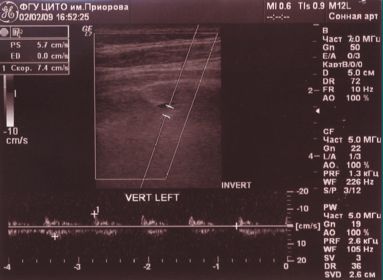
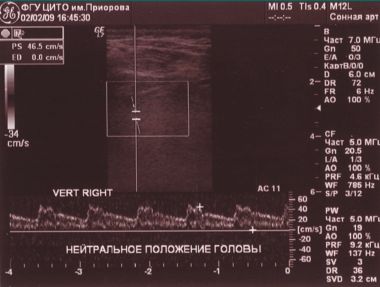
Обоняние — не нарушено, в позе Ромберга — неустойчив, отклоняется влево, пальценосовую пробу выполняет с обеих сторон. При проведении ДС МАГ — диаметр левой ПА — 1,6 мм (гипоплазия), артерии проходимы, входят в канал на уровне С6 позвонка, имеют прямолинейный ход и стабильные показатели линейной скорости кровотока (ЛСК): справа 34 см/с, слева регистрируется низкоамплитудный кровоток в сегменте V3 — 7,4 см/с периферического типа (рис. 2).
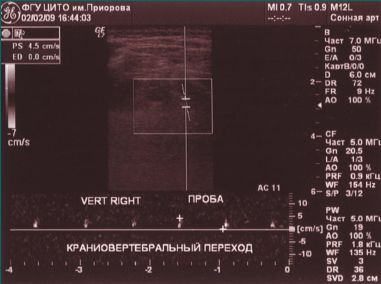
При проведении функциональных проб на уровне краниовертебрального перехода кровоток по правой ПА не регистрируется (рис. 3, 4).
На рентгенограмме шейного отдела позвоночника выявлены изменения в виде смещения вперед позвонков С2–С4 по типу лестничных, определяется вариант Киммерли. Таким образом, головокружение и шум в ухе возникли у больного в результате недостаточности кровоснабжения в конечных артериях ВБС, обусловленной наличием структурных и гемодинамических изменений в ПА. Важным в этом клиническом случае является подтверждение снижения кровотока по ПА при дуплексном ультразвуковом исследовании, позволяющем выявить снижение кровотока при выполнении функциональных проб.
Периферическое головокружение (ПГ) может быть обусловлено болезнью Меньера, вирусным поражением вестибулярного ганглия и доброкачественным позиционным головокружением. В основе диагностики ПГ ишемической природы основное значение принадлежит результатам отоневрологического обследования, при котором выявляется не только симптоматика поражения внутреннего уха, но и других ЧМН, кровоснабжение которых осуществляется артериями ВБС.
Важное значение имеет сопоставление результатов отоневрологического обследования с результатами ДС ПА, которое проводится с применением функциональных проб, а также оценка состояния внутренних яремных вен на шее.
Дифференциальная диагностика
Своеобразие кохлеовестибулярных синдромов составляет основу дифференциальной диагностики заболеваний внутреннего уха и ретролабиринтной патологии (см. табл. на стр. 55 «Дифференциальная диагностика вестибулярных синдромов при болезни Меньера, центральном вестибулярном синдроме, периферическом вестибулярном синдроме и доброкачественном пароксизмальном позиционном головокружении»).
Лечение вертеброгенного вестибулярного головокружения
Терапия цервикального синдрома включает снятие болевого синдрома и мышечного напряжения. С этой целью рекомендованы нестероидные противовоспалительные препараты (НПВП), которые оказывают выраженное противовоспалительное и противоотечное действие. Массаж шейно-воротниковой зоны возможен только после уточнения структурных и гемодинамических изменений в магистральных сосудах головы.
Терапия вестибулярных нарушений включает вестибулолитические средства, которые назначаются до получения стойкого положительного эффекта, в среднем 2–3 месяца и более. Предпочтение отдается бетагистину гидрохлориду (Бетасерк), который обладает двойным механизмом действия: улучшает кровообращение внутреннего уха в ВБС, а также компенсаторные возможности вестибулярных ядер ствола головного мозга. Бетасерк обладает прямым стимулирующим действием на гистаминовые Н1-рецепторы внутреннего уха и опосредованное — на Н3-рецепторы вестибулярных ядер, нормализуя трансмиттерную передачу в нейронах медиальных ядер ствола головного мозга. Бетасерк нормализует нарушения вестибулярного аппарата, уменьшая выраженность головокружения, уменьшает шум в ушах, улучшает слух. Бетасерк назначают по 24 мг 2 раза в день после еды в течение нескольких месяцев. Препарат в дозе 48 мг в сутки эффективно уменьшает головокружение, практически не имеет противопоказаний, хорошо переносится пожилыми пациентами. Из побочных действий возможны легкие желудочно-кишечные расстройства, обычно быстро проходящие. Важное преимущество препарата — отсутствие седативного эффекта.
Стеноз шейного отдела позвоночника
Наши специалисты свяжутся с вами в ближайшее время
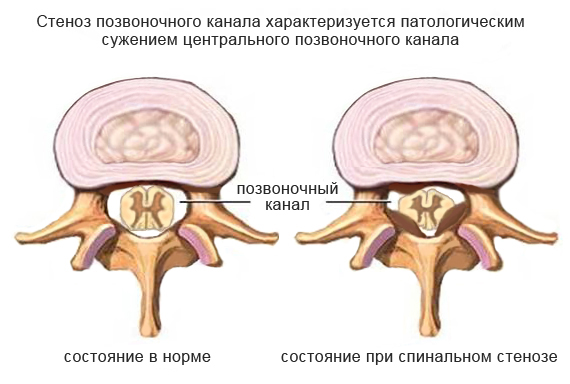
Стеноз шейного отдела позвоночника – это процесс уменьшения просвета позвоночного канала вследствие развития различных патологических структур. Как правило, склонность к образованию стеноза чаще всего проявляется у людей старше 55 лет. В четверти случаев развития заболевания диагностируют стеноз шейных позвонков. При отсутствии своевременно принятых мер, спинальный стеноз является причиной нетрудоспособности и инвалидности.
Виды стеноза шейного отдела
Данная патология представлена следующими группами.
По площади поражения различают относительный стеноз и абсолютный (площадь менее 75 мм² или более 75мм² соответственно).
Латеральный стеноз определяют при сужении межпозвоночного отверстия до 0,4 см и менее.
Термином саггитальный стеноз обозначают сужение канала в одноименной плоскости.
Анатомически выделяют следующие типы шейного стеноза спинномозгового канала:
Почему возникает шейный стеноз?
Стеноз позвоночного канала шейного отдела развивается по нескольким причинам:
Стеноз сосудов шеи развивается вследствие уменьшения полости, где находится спинной мозг, нервы и сосуды позвоночника. Сначала жалобы возникают при определенных поворотах и наклонах, затем нарушается кровоток и положение усугубляется.
Со временем давление спинномозговой жидкости повышается, провоцируя застойные и воспалительные процессы.
Симптомы
Симптомы абсолютного сагиттального стеноза определяются тем, какие структуры подвергаются сдавливанию. Заболевание медленно прогрессирует.
Особенности диагностики
Врач начинает с беседы с пациентом, в ходе которой выясняет:
Для врача важно положение тела, которое вынужден принимать пациент, он пальпирует позвоночник с целью определения пораженного отдела.
Пациенту назначают дополнительное обследование:
Как лечат стеноз шейных артерий?
Стеноз артерий шейного отдела лечат с использованием консервативных методов (физиотерапевтических процедур и медикаментов) и при помощи оперативного вмешательства.
Консервативное лечение
Курс лечение подбирается для каждого пациента, с учетом особенностей его состояния:
Оперативное лечение
Хирургические методы используются, если консервативный подход не дает стойкого эффекта или развитие заболевания ставит под вопрос жизнь пациента и его трудоспособность. Сегодня существует множество способов оперативного лечения, но максимальную эффективность дают три операции:
Возможные осложнения
Стеноз позвоночного канала шейного отдела вызывает следующие последствия:
Профилактика стеноза шейного отдела
Для предотвращения развития заболевания следует использовать профилактические мероприятия:
Отзывы пациентов говорят о том, что при обращении в медицинское учреждение на ранних стадиях в течение 6-12 недель болевой синдром у большинства из них исчезает. В запущенных случаях, как правило, стеноз позвоночной артерии шейного отдела требует стационарного лечения в течение длительного времени.
Синдром позвоночной артерии
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний позвоночника. Читайте подробнее на странице Лечение позвоночника.
Синдром позвоночной артерии при шейном остеохондрозе — комплекс симптомов, связанный с гемодинамическими нарушениями в голове и шее. В 50% возникает из-за сдавления сосуда или раздражения симпатического сплетения на фоне деформаций костно-хрящевых структур и изменений в межпозвонковых дисках. Лечение синдрома позвоночной артерии зависит от патогенетического фактора и степени выраженности функциональных нарушений, может быть консервативным или оперативным. Для восстановления кровообращения при вертеброгенном генезе важная роль отведена немедикаментозным способам лечения.
Рассказывает специалист ЦМРТ
Дата публикации: 19 Мая 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины синдрома позвоночной артерии
Причины развития недостаточного кровообращения в вертебро-базилярном бассейне включают:
В неврологической и нейрохирургической практике синдром позвоночной артерии чаще вызван шейным остеохондрозом. Симптомы на стадии функциональных нарушений могут быть представлены:
Клинические проявления синдрома ПА
В неврологической и нейрохирургической практике синдром позвоночной артерии чаще вызван шейным остеохондрозом. Симптомы на стадии функциональных нарушений могут быть представлены:
О развитии органической стадии свидетельствуют транзиторные ишемические атаки.
Виды синдрома позвоночной артерии
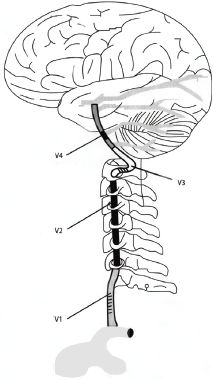
Позвоночная артерия, большая ее часть, вместе с вегетативным сплетением и венами проходит в вертебральном канале. Диаметр последнего в шейном отделе позвоночного столба меньше по сравнению с просветом в грудном и поясничном сегментах, поэтому вероятность компрессии/раздражения плотно прилегающего к костным структурам сосудисто-нервного пучка выше. Дегенеративно-дистрофические изменения позвонков — разрастания остеофитов, формирование патологических сочленений при унковертебральном артрозе, избыточная подвижность позвонков, подвывих — еще больше способствуют уменьшению диаметра, приводят к постоянному раздражению симпатического сплетения или сдавлению позвоночных артерий/артерии (компрессионно-ирритативный вариант синдрома ПА).
Если ангиоспазм является следствием раздражения афферентных структур позвоночного нерва, говорят о рефлекторно-ангиоспастической форме: патологические импульсы вызывают нарушение работы центров, контролирующих кровяное давление и тонус сосудов не только головы, но и сердца.
Как диагностировать
Первоначально врач оценивает историю развития заболевания и проводит осмотр пациента для выявления очаговой, общемозговой, менингеальной симптоматики. Диагноз определяют по результатам:
Что показывает УЗИ сосудов шеи?
Покажет ли УЗИ сосудов шеи дефицит кровотока?
Показать, какова скорость кровотока в сосудах шеи при разных позициях головы, может УЗИ. Часто неврологам важно получить данные о качестве кровотока в сонных артериях. Эти сосуды в основном кровоснабжают кору головного мозга и подкорковые структуры. Мышление, память, характер, эмоции и мыслительный процесс зависит от того, сколько кислорода принесут сонные артерии в мозг.
Если УЗИ сосудов шеи покажет дефицит кровотока в этих артериях, врач должен принять срочные меры, поскольку такая патология может привести к потере дееспособности. В основном дефицит кровотока во внутренних сонных артериях врачи встречают у постинсультных больных с одним или несколькими инсультами в прошлом, у людей, перенесших инфаркт, тяжелую травму черепа или несколько сотрясений средней тяжести. Здесь регулярные УЗИ сосудов шеи и МРТ головного мозга играют важную роль в оценке прогресса после терапии. По данным МРТ и УЗИ врач может сказать, что и как после лечения изменилось в здоровье пациента, и принять решение о новой форме терапии, если назначенного лечения недостаточно и нужен еще один курс другими препаратами. У постинсультных пациентов УЗИ сосудов шеи покажет, насколько тяжело протекает период после инсульта, а также насколько быстро или медленно идет восстановление.
| Услуга | Цена, руб. | Цена по Акции |
|---|---|---|
| Программа «Здоровые ноги» (дуплексное сканирование вен нижних конечностей с оценкой клапанов и перфорантных вен и дуплексное сканирование артерий нижних конечностей) | 3200 руб. | 3000 руб. |
| Ультразвуковое триплексное сканирование вен н/к с оценкой клапанов и перфорантных вен | 2500 руб. | |
| Ультразвуковое триплексное сканирование вен верхних конечностей | 2000 руб. | |
| Ультразвуковое триплексное сканирование артерий нижних конечностей с измерением плече-лодыжечного индекса (ПЛИ) | 2000 руб. | |
| Ультразвуковое триплексное сканирование артерий верхних конечностей | 2000 руб. | |
| Ультразвуковое дуплексное сканирование артерий аорто-подвздошного сегмента | 1900 руб. | |
| Ультразвуковое дуплексное сканирование брюшной аорты и висцеральных артерий | 1900 руб. | |
| Ультразвуковое дуплексное сканирование нижней полой вены | 1700 руб. | |
| Ультразвуковое дуплексное сканирование подвздошной вены | 1700 руб. | |
| Ультразвуковое дуплексное сканирование почечных артерий | 1700 руб. | |
| Интракраниальный дуплекс сосудов головного мозга | 2500 руб. | |
| УЗИ вен шеи | 2500 руб. | |
| УЗИ брахиоцеребральных артерий (БЦА) | 2500 руб. | |
| УЗИ сердца или Эхокардиография взрослым | 2400 руб. | |
| Комплексная диагностика шеи (МРТ шейного отдела позвоночника, МРТ сосудов шеи, УЗГД сосудов шеи, УЗИ щитовидной железы и мягких тканей шеи, консультация невролога) | 13200 руб. | 9500 руб. |
Покажет ли УЗИ сосудов шеи компрессию сосудов?
Диагностика компрессии сосудов шеи требует комплексного подхода. Обычно невролог назначает пациенту сделать УЗИ сосудов шеи и МРТ шейного отдела позвоночника. Именно УЗИ шейных сосудов сможет показать скрытое временное пережатие сосуда, а МРТ шейного отдела позвоночника визуализирует причины зажимов, если они связаны с состоянием межпозвоночных дисков и позвонков.
Врожденные аномалии развития сосудов на УЗИ
УЗИ сосудов шеи четко покажет наличие гипоплазии, но не всегда сможем сказать, это врожденная аномалия или это приобретенное сужение сосуда на фоне остеохондроза. Эта патология требует консервативного сосудистого лечения с целью усилить общий кровоток организма, чтобы произошла компенсация за счет других артерий. Эффективность проводимого лечения обычно отслеживают с помощью серии контрольных УЗИ сосудов шеи.
Покажет ли УЗИ сосудов шеи опухоль?
Первичный прием
НЕВРОЛОГА
ВСЕГО 1800 рублей!
(подробнее о ценах ниже )
Как УЗИ показывает извитости и деформации сосудов?
Результаты ультразвукового сканирования ответят на вопрос, дает ли эта извилистость препятствие кровотоку, поскольку от этого зависит форма и срочность лечения. Если извитости деформируют сильно сосуд, когда он перегибается под острым углом или извивается петлёй, невролог должен направить пациента на консультацию к сосудистому хирургу, чтобы решить вопрос о необходимости операционного вмешательства.